
- •Классификация травматизма
- •Профилактика травматизма
- •Классификация механических повреждений
- •Понятие о повреждении (вреде здоровью) и факторах, его причиняющих
- •Повреждения тупыми твердыми предметами
- •Переломы костей
- •Переломы костей черепа
- •Переломы позвоночника
- •Переломы ребер
- •Переломы таза
- •Огнестрельные повреждения
- •Повреждающие факторы выстрела
- •Повреждения из дробовых ружей
- •Повреждения острыми орудиями
- •Повреждения режущими орудиями
- •Повреждения колющими орудиями
- •Повреждения колюще-режущими орудиями
- •Повреждения рубящими орудиями
- •Фельдшерско-акушерский пункт
- •Организация работы хирургического отделения районной больницы по оказанию травматологической помощи
- •Особенности ортопедических операций
- •Чистая перевязочная
- •Глава 4. РАНЫ
- •Раны от тупых твердых веществ
- •Раны, нанесенные острыми орудиями
- •Повреждения пилящими предметами
- •Открытые переломы
- •Огнестрельные раны
- •Характеристика повреждений при огнестрельных ранах в зависимости от вида ранящего снаряда
- •Зоны раневого канала и фазы раневого процесса
- •Первичная хирургическая обработка раны (ПХО)
- •Условия выполнения операции ПХО
- •Использование проводниковой анестезии при первичной хирургической обработке ран
- •Осложнения от проводниковой анестезии
- •Специфические осложнения
- •Общие правила выполнения проводниковой анестезии
- •Техника проводниковой анестезии в области лучезапястного сустава
- •Надключичная блокада плечевого сплетения
- •Подмышечная блокада плечевого сплетения
- •Проводниковое обезболивание пальцев
- •Блокада седалищного нерва
- •Проводниковая анестезия в области подколенной ямки
- •Проводниковая анестезия в нижней трети голени
- •Выбор обезболивания на нижней конечности
- •Операция первичной хирургической обработки раны
- •Этапы выполнения ПХО
- •Техника кожной пластики «марками», взятыми с помощью «вилок»
- •Показания и противопоказания к первичному шву
- •Техника пластики дефектов кожных покровов по Красовитову
- •Профилактика гнойных осложнений
- •Этапное лечение ран в условиях сельского района
- •Клиника кровопотери
- •Помощь пострадавшим с ранениями кровеносных сосудов и кровотечениями
- •Объем квалифицированной хирургической помощи при повреждениях сосудов
- •Особенности оказания помощи больным с повреждениями сосудов верхней конечности
- •Техника первичной хирургической обработки с формированием культи
- •Техника наложения сосудистого шва
- •Признаки необратимой ишемии при повреждениях магистральных артерий
- •Патогенез шока
- •Прогноз при шоке
- •Общие принципы лечения шока
- •Местная и проводниковая анестезия
- •Лечение расстройств гемодинамики при шоке
- •Лечение расстройств микроциркуляции и тканевого обмена при шоке
- •Лечение повышенной кровоточивости при шоке
- •Этапное лечение пострадавших в состоянии шока в условиях сельского района
- •Доврачебная (фельдшерская) помощь
- •Первая врачебная помощь (участковая больница, врачебная амбулатория)
- •Квалифицированная медицинская помощь (в хирургических отделениях ЦРБ)
- •Синдром длительного раздавливания
- •Лечение синдрома длительного раздавливания
- •Помощь на ФАПе, в участковой больнице, в районной больнице
- •Жировая эмболия
- •Терапия жировой эмболии
- •Ожоги и ожоговая болезнь
- •Фазы течения ожоговой болезни
- •Лечение ожогов
- •Лечение ожогового шока в участковой или районной больнице
- •Особенности проведения противошовокой терапии у детей
- •Неотложная помощь при глубоких циркулярных ожогах конечностей и груди
- •Отморожение и замерзание
- •Лечение отморожений
- •Дальнейшее лечение отморожения
- •Замерзание
- •Лечение замерзания
- •Повреждение от электрического шока
- •Глава 8. РАНЕВАЯ ИНФЕКЦИЯ. ПРОФИЛАКТИКА И ЛЕЧЕНИЕ
- •Гнойная инфекция ран
- •Дренирование гнойной раны
- •Раннее закрытие раны
- •Виды швов на гнойную рану
- •Местное медикаментозное лечение гнойных ран
- •Анаэробная инфекция
- •Клостридиальная анаэробная инфекция
- •Развитию анаэробной инфекции способствуют:
- •Лечение анаэробной инфекции в хирургическом отделении районной больницы
- •Анаэробная неклостридиальная инфекция
- •Столбняк
- •Неотложные мероприятия при столбняке
- •Сепсис
- •Лечение сепсиса
- •Медикаментозное лечение гнойных ран
- •Общая антибактериальная терапия раневой инфекции и сепсиса
- •Иммунотерапия раневой инфекции
- •Коррекция гемодинамических нарушений
- •Коррекция дыхательной недостаточности
- •Коррекция метаболических нарушений
- •Коррекция печеночной недостаточности
- •Энергетическое обеспечение больных сепсисом
- •Запись истории болезни на больного с травмой
- •Лечение переломов гипсовыми повязками
- •Показания, противопоказания, положительные стороны и недостатки метода
- •5 принципов лечения скелетным вытяжением
- •Противовытяжение отломков
- •Три фазы лечения переломов скелетным вытяжением
- •Места проведения спиц
- •Аппараты, приспособления и материалы для скелетного вытяжения
- •Техника проведения спиц
- •Предупреждение тромбозов вен и эмболии
- •Предупреждение легочных осложнений при лечении переломов скелетным вытяжением
- •Предупреждение пневмоний:
- •Недостатки метода скелетного вытяжения
- •Демпферированное боковое скелетное вытяжение
- •Внутренний остеосинтез
- •Остеосинтез пластинами и шурупами
- •Принципы остеосинтеза шурупами
- •Глава 10. ПЕРЕЛОМЫ И ВЫВИХИ БЕДРЕННОЙ КОСТИ
- •Первая помощь и первая медицинская помощь
- •Иммобилизация переломов бедренной кости шиной Дитерихса
- •Лечение переломов шейки бедра
- •Эндопротезирование тазобедренного сустава
- •Задний доступ к тазобедренному суставу
- •Техника гемиартропластики при переломе шейки бедренной кости
- •Техника тотального замещения тазобедренного сустава при переломах шейки бедра
- •Лечение переломов вертельной области
- •Остеосинтез чрезвертельных переломов динамическим бедренным винтом
- •Лечение подвертельных переломов бедренной кости
- •Остеосинтез подвертельных переломов бедра стержнями
- •Остеосинтез подвертельных переломов пластинами
- •Диафизарные переломы бедренной кости
- •Лечение диафизарных переломов бедренной кости
- •Открытый ретроградный остеосинтез переломов бедра в средней трети диафиза
- •Накостный внеочаговый остеосинтез многооскольчатых диафизарных переломов бедренной кости
- •Лечение низких переломов бедренной кости
- •Техника скелетного вытяжения при низких переломах бедренной кости
- •Т-образные переломы дистального метаэпифиза бедра
- •Остеосинтез одним стержнем
- •Остеосинтез двумя стержнями с разведением напряженных концов
- •Остеосинтез двумя стержнями с выведением их через мыщелки
- •Накостный остеосинтез при низких внесуставных и внутрисуставных переломах бедренной кости
- •Глава 11. ПЕРЕЛОМЫ ГОЛЕНИ, НАДКОЛЕННИКА, ВЫВИХИ ГОЛЕНИ
- •Вывихи в коленном суставе
- •Переломы надколенника и разрывы его связки
- •Лечение повреждений разгибательного аппарата коленного сустава в районной больнице
- •Переломы костей голени
- •Открытые переломы голени
- •Лечение закрытых переломов костей голени в районной больнице
- •Техника скелетного вытяжения
- •Функциональное лечение переломов голени
- •Лечение скелетным вытяжением внутрисуставных переломов большеберцовой кости
- •Остеосинтез переломов костей голени
- •Закрытый интрамедуллярный остеосинтез переломов большеберцовой кости
- •Закрытый остеосинтез с введением фиксатора медиальнее бугристости под плато большеберцовой кости
- •Техника операции
- •Закрытый интрамедуллярный остеосинтез встречными титановыми стержнями
- •Техника закрытой репозиции
- •Предупреждение инфекционных осложнений
- •Удаление фиксаторов
- •Накостный остеосинтез переломов диафиза большеберцовой кости по АО
- •Оперативное лечение внесуставных переломов проксимального отдела большеберцовой кости
- •Глава 12. ПОВРЕЖДЕНИЕ ГОЛЕНОСТОПНОГО СУСТАВА И СТОПЫ
- •Повреждение голеностопного сустава
- •Консервативное лечение повреждений голеностопного сустава
- •Техника остеосинтеза переломо-вывихов в голеностопном суставе
- •Повреждения стопы
- •Повреждения плюсневых костей
- •Переломы и вывихи костей среднего отдела стопы
- •Переломы ладьевидной кости
- •Переломы кубовидной кости
- •Переломы и вывихи костей заднего отдела стопы
- •Переломы пяточной кости
- •Глава 13. ЛЕЧЕНИЕ ПЕРЕЛОМОВ И ВЫВИХОВ ВЕРХНЕЙ КОНЕЧНОСТИ
- •Переломы лопатки
- •Классификация переломов лопатки
- •Первая медицинская помощь при переломах лопатки
- •Специализированная травматологическая помощь
- •Доступы к плечевому суставу
- •Переломы и вывихи ключицы
- •Клиника переломов и вывихов ключицы
- •Вывих акромиального конца ключицы
- •Лечение больного с переломами ключицы в хирургическом отделении районной больницы
- •Техника операции
- •Остеосинтез перелома ключицы стержнем
- •Внутренний накостный остеосинтез пластинами АО
- •Лечение вывиха акромиального конца ключицы
- •Вывих в ключично-грудинном суставе
- •Вывихи в плечевом суставе
- •Консервативное лечение свежих вывихов плеча по Сальникову*
- •Обоснование способа обезболивания
- •Техника операции фиксации большого бугорка плечевой кости
- •Переломы плечевой кости
- •Клиника переломов плечевой кости
- •Этапы выполнения транспортной иммобилизации переломов плечевой кости лестничной шиной Крамера
- •Лечение переломов плечевой кости
- •Лечение косынкой переломов хирургической шейки плечевой кости
- •Техника операции ретроградного остеосинтеза диафизарных переломов плечевой кости направленным моделированным титановым стержнем
- •Антеградный остеосинтез перелома плечевой кости с учетом стереоскопической анатомии костного канала
- •Остеосинтез низких внесуставных и внутрисуставных переломов
- •Вывихи в локтевом суставе
- •Районная больница
- •Переломы костей предплечья
- •Первая помощь при переломах костей предплечья
- •Лечение переломов верхнего конца костей предплечья
- •Остеосинтез переломов локтевого отростка локтевой кости
- •Открытый ретроградный остеосинтез стержнями прямоугольного поперечного сечения переломов костей предплечья
- •Консервативное лечение
- •Критерии качества репозиции
- •Оперативное лечение
- •Осложнения
- •Классификация
- •Рентгенологическое исследование
- •Открытые повреждения кисти
- •Особенности обследования
- •Руководство для лечения чистых ран
- •Руководство по лечению загрязненных острых ран
- •Осадненные раны
- •Колотые раны
- •Укушенные раны кисти
- •Повреждения ногтей
- •Термины пластической хирургии
- •Раны кончиков пальцев с дефектом мягких тканей
- •Небольшие дефекты кисти и пальцев
- •Большие дефекты кисти и пальцев
- •Тактика фельдшера и хирурга ЦРБ при тяжелых открытых повреждениях кисти
- •Травматические отчленения пальцев и кисти
- •Организация первой медицинской, первой врачебной и квалифицированной помощи пострадавшим
- •Общая техника операций
- •Закрытые повреждения кисти: ушибы
- •Сдавления кисти
- •Повреждения связочного аппарата кисти
- •Кистевой сустав
- •Повреждения сухожилий разгибателей
- •Повреждение сухожилий сгибателей
- •Переломы костей кисти
- •Переломы пястных костей и фаланг пальцев
- •Повреждения нервов
- •Фасциотомии в области предплечья и кисти
- •Повреждения ахиллова сухожилия
- •Диагностика и лечение повреждений проксимального сухожилия длинного брюшка двуглавой мышцы плеча
- •Диагностика и лечение повреждений дистального сухожилия двуглавой мышцы плеча
- •Техника операции при свежих отрывах дистального сухожилия от бугристости лучевой кости
- •Техника операции при застарелых разрывах дистального сухожилия
- •Восстановительное лечение в послеоперационном периоде
- •Диагностика и лечение повреждений сухожилий коротких ротаторов плеча
- •Глава 16. ДИАГНОСТИКА И ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ПОВРЕЖДЕНИЙ ПЕРИФЕРИЧЕСКИХ НЕРВОВ
- •Формирование и строение нервов
- •Дегенерация и регенерация нервов
- •Диагностика повреждения нервов
- •Исследования двигательной функции
- •Исследование чувствительности
- •Классификация повреждений нервов
- •Показания к операции, сроки ее выполнения после травмы нерва
- •Принципы хирургического лечения
- •Хирургическая техника
- •Пластика нервов
- •Лечение последствий повреждений нервов
- •Оперативное лечение
- •Перемещение островковых мышечных лоскутов на сосудисто-нервной ножке
- •Микрохирургическая трансплантация мышечных лоскутов с целью восстановления движений
- •Предоперационные факторы
- •Выбор донорской мышцы
- •Интраоперационные факторы
- •Послеоперационные факторы
- •Реабилитационное лечение
- •Глава 17. ВЫВИХИ В ТАЗОБЕДРЕННОМ СУСТАВЕ. ПЕРЕЛОМЫ КОСТЕЙ ТАЗА
- •Вывихи в тазобедренном суставе
- •Переломы вертлужной впадины. Центральные переломо-вывыхи бедра
- •Диагностика переломов вертлужной впадины
- •Лечение переломов вертлужной впадины и центральных переломо-вывихов в тазобедренном суставе
Особенности ПХО вторично открытых переломов (прокол кожи изнутри концом отломка)
На голени, при расположении раны (она обычно небольшая) на передней и внутренней поверхности голени, возможны туалет раны (отмывание ее) и закрытие асептической повязкой. Швы на рану не накладывают. Назначается мощная антибактериальная терапия.
При вторично открытом переломе плеча, предплечья и бедра конец отломка, побывавший «наружи», после устранения первичного смещения погружается в разрушенные мышцы и гематому. Велика опасность инфицирования гематомы и развития тяжелого гнойного осложнения, вплоть до анаэробной инфекции. Поэтому при вторично открытом переломе бедра, плеча и предплечья непременно должна выполняться операция первичной хирургической обработки с рассечением раны, иссечением разрушенных мышц, иммобилизацией перелома, дренированием раны, зашиванием ее в показанных случаях.
После операции непременно на поврежденный сегмент накладывается нитка Мельникова для изучения динамики отека. При каждодневном осмотре хирург исключает возможность анаэробной инфекции.
Этапное лечение ран в условиях сельского района
Место получения травмы (само-, взаимопомощь, санпостовец).
1.Остановить кровотечение (жгут, давящая повязка).
2.Наложить повязки на рану.
3.Выполнить транспортную иммобилизацию подручными средствами.
4.Если возможно, сообщить фельдшеру на ФАП, согласовать с ним допустимость транспортировки, организовать транспортировку.
5.Сопровождать пострадавшего до ФАПа.
Фельдшерско-акушерский пункт (ФАП).
1.Уложить пострадавшего на кушетку.
2.Остановить кровотечение из раны (давящая повязка, жгут, тампонада раны). Проверить, правильно ли (по показаниям ли?) был наложен жгут на месте травмы.
3.Наложить на рану повязку.
4.Осмотреть пострадавшего, заполнить карту осмотра, сформулировать диаг-
ноз.
5.Позвонить хирургу районной больницы, доложить о больном, согласовать направление транспортировки (в районную больницу, в межрайонный центр, в областной ортопедо-травматологический центр) и средство транспортировки — или машиной скорой помощи районной больницы, или санитарной авиацией.
6.Продолжить противошоковую терапию на время ожидания санитарного транс-
порта.
7.Сопровождать при необходимости пострадавшего в районную больницу.
Хирургическое отделение районной больницы.
1.Прием пострадавшего.
2.Обследование, заполнение истории болезни — карты на больного с политравмой, формулировка диагноза.
3.Профилактика столбняка.
4.Восполнение кровопотери и противошоковая терапия.
5.Определение места лечения больного (в хирургическом отделении районной
больницы, в межрайонном травматологическом отделении, в областном ортопедотравматологическом центре).
Если пострадавший будет лечиться в районной больнице (рана мягких тканей, раны груди, живота, головы, раны и открытые переломы при сочетанных повреждениях и шоке, исключающие возможность транспортировки больного), то хирург должен выполнить первичную хирургическую обработку раны, временную или окончательную лечебную иммобилизацию, продолжить терапию шока и профилактику осложнений. Если пострадавший будет лечиться в межрайонном травматологическом отделении или в ортопедо-травматологическом центре (изолированный открытый перелом костей голени, предплечья, плеча), то хирург должен продолжить противошоковую инфузионную терапию, выполнить туалет раны, закрытие ее повязкой, обезболивание, выполнение надежной транспортной иммобилизации и организация транспортировки или санитарным транспортом районной больницы, или транспортом санитарной авиации.
При открытом переломе бедренной кости необходимо через санитарную авиацию вызвать травматолога на себя.
Для профилактики инфекционных осложнений следует до операции ПХО или отправки больного в травматологическое отделение ввести в артерию поврежденной конечности антибиотики.
Рис. 4.1. Надувная медицинская шина для санитарной обработки нижней конечности
Рис. 4.2. Иммобилизация бедра на шине Белера двумя гапсовыми пластинами по Митюнину

Рис. 4.1.
Рис. 4.2.
Рис. 4.3. «Вилка» Митюнина (а) для пересадки кожи по Ривердену (б)
Рис. 4.4. Демпферное скелетное подвешивание голени к надкроватной раме:
1 — проведена прямая спииа через большеберцовую кость; 2 — на ней сформирован штыкообразный изгиб; 3 — изгиб установлен на кость, спииа через пружину-демпфер (4) соединена с балканской рамой (5)
Рис. 4.5. Демпферное подвешивание конечности в гипсовой лонгете к надкроватной раме
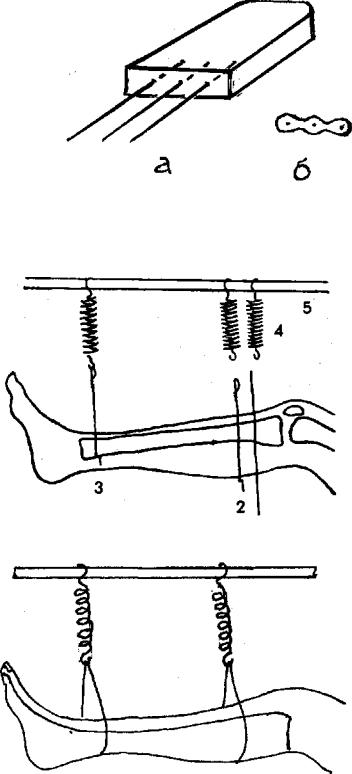
Рис. 4.3.
Рис. 4.4.
Рис. 4.5.
Глава 5. ПОВРЕЖДЕНИЕ КРОВЕНОСНЫХ СОСУДОВ. КРОВОТЕЧЕНИЕ. КРОВОПОТЕРЯ
Повреждения магистральных сосудов — самая драматичная глава травматологии, хотя в ней, на первый взгляд, нет белых пятен ни для фельдшеров, ни для хирургов. И действительно, у многих из них еще на пути к специальности создается убеждение, что повреждение сосуда всегда сопровождается кровотечением, что первая помощь — это жгут и потом срочно в больницу, а затем, если кровотечение из крупного сосуда, то перевязка, когда необратимой ишемии не будет, или надо вызвать сосудистого хирурга — пусть сошьет артерию, когда угрожает необратимая ишемия. Но за 36 лет работы на селе и в больнице скорой помощи я не видел ни одного направления фельдшера из села или со здравпункта, в котором бы ставилось хотя бы подозрение на закрытое повреждение крупной артерии при переломе или вывихе. Зато не перечесть ошибок, допущенных при оказании помощи: вместо артериального жгута накладывается венозный, вместо давящей повязки накладывается жгут; больного со жгутом везут в больницу зимой в холодной машине и получают тяжелое отморожение; накладывают вытяжение при низком переломе бедра или делают остеосинтез,
апотом констатируют необратимую ишемию и отрезают конечность.
Вэтой главе мы познакомим фельдшеров и хирургов с диагностикой и тактикой лечения открытых и закрытых повреждений сосудов, с ошибками, которых не должно быть.
Повреждения магистральных сосудов могут быть закрытые и открытые (огнестрельные и неогнестрельные).
Почему-то у многих фельдшеров и начинающих хирургов как аксиома существует мнение, что повреждения сосудов бывают только открытые, что они непременно сопровождаются наружным кровотечением и опасной для жизни кровопотерей. Может быть, поэтому диагностические ошибки чаще бывают именно при закрытых повреждениях сосудов, сопровождающих переломы и вывихи, когда нет кровотечения и кровопотери и боль в месте перелома маскирует начальные проявления ишемии. Хирург ставит диагноз повреждения артерии, когда уже налицо симптомы необратимой ишемии и когда жизнь пострадавшему может спасти лишь ампутация.
Хирург и фельдшер при первичном осмотре каждого пострадавшего с закрытыми и открытыми повреждениями конечностей, при любой локализации раны, при любом вывихе и переломе должен исключить возможность повреждения магистральной артерии.
При ранении огнестрельным или холодным оружием о возможности повреждения артерии или вены может говорить локализация раны в проекции сосуда.
Проекция подмышечной артерии соответствует переднему краю роста волос или по линии, проходящей вдоль подмышечной впадины через точку, расположенную на границе передней и средней трети ширины ее; плечевой артерии — по внутренней борозде плеча (или внутренний край двуглавой мышцы плеча); лучевой артерии — от внутреннего края двуглавой мышцы плеча к шиловидному отростку лучевой кости; локтевой ар-
терии — от медиального надмыщелка плечевой кости к гороховидной кости; наружной подвздошной артерии — от пупка к середине расстояния между верхней остью и симфизом; бедренной артерии — от середины расстояния между передней верхней остью подвздошной кости и симфизом к tuberculum abluctorium медиального мыщелка бедренной кости (линия Кэна); задней большеберцовой артерии — от точки, находящейся на один поперечный палец от медиального гребня большеберцовой кости на уровне ее бугристости, к середине расстояния между задним краем внутренней лодыжки и краем Ахиллова сухожилия; передней большеберцовой артерии — от середины расстояния между головкой малоберцовой кости и бугристостью большеберцовой кости к середине расстояния между медиальной и латеральной лодыжками внизу; тыльной артерии стопы — от середины расстояния между медиальной и латеральной лодыжками к первому межпальцевому промежутку.
О повреждении магистрального сосуда говорит значительное кровотечение из раны (при повреждении артерии может быть фонтанирование), а также наличие большой гематомы вокруг раны.
В докторской диссертации сотрудника нашей клиники В. К. Миначенко (1983 г.) проанализированы 1144 повреждения магистральных сосудов у 835 больных за 20 лет (1962-1981 гг.) - таблица 5.1.
Наиболее часто были повреждены бедренные (228 артерий и 128 вен), плечевые (191 артерия и 56 вен) и подколенные сосуды (83 артерии и 27 вен).
У 222 из 835 больных имели место сочетанные повреждения костей и сосудов (таблица 5.2).
Наибольшее число костно-сосудистых повреждений приходилось на бедренный сегмент - 75 (33,8%) и голень — 50 (16,6%). Преобладали открытые переломы — 132 из 222 пострадавших.
Особенно часто встречаются ошибки в диагностике закрытых повреждений артерий. Фельдшеру и хирургу надо всегда знать, что они могут быть при любой локализации перелома и вывиха, но чаще они бывают при низких переломах бедра, передних вывихах в тазобедренном суставе и передних вывихах в коленном суставе.
Еще и еще раз надо подчеркнуть, что повреждение магистральной артерии бывает при любой локализации раны, любой локализации перелома и вывиха, поэтому хирург, заканчивая описание местного статуса поврежденной конечности, непременно, если даже все хорошо, должен написать: «Температура дистальных отделов поврежденной и здоровой конечности одинаковая, пульсация артерий дистальнее места повреждения отчетливая».
Важным симптомом повреждения магистральной артерии является отсутствие пульса дистальнее места ранения, перелома или вывиха.
Пульс надо сравнивать с аналогичными точками на неповрежденной конечности. Этот симптом подводит лишь в случае тяжелого шока, когда АД низкое и пульс на периферических артериях не определяется. Мы однажды вынуждены были ампутировать обе ноги на уровне бедер у 23-летнего милиционера, который во время автоаварии вылетел через лобовое стекло машины ГАЗ-452 и был доставлен в клинику в состоянии тяжелого шока с низкими переломами обоих бедер. Пульсация на артериях стоп не определялась, это было объяснено тяжелым шоком. Лишь на вторые сутки, когда появились симптомы необратимой ишемии, заподозрено было повреждение обеих бедренных артерий. Но было уже поздно, ишемия была необратимой.
Часто фельдшер и врач, пальпируя пульс на поврежденной конечности, пишут в истории болезни, что пульсация периферических артерий ослаблена, но сохранена.
Ослабление пульса может быть лишь в случаях неполного пресечения магистральной артерии, когда имеется пульсирующая гематома, а потом ложная аневризма. Такие наблюдения бывают крайне-крайне редко. В остальных случаях, когда артерия пересечена

|
|
|
|
|
Таблица 5.1 |
ЛОКАЛИЗАЦИЯ И КОЛИЧЕСТВО ПОВРЕЖДЕННЫХ МАГИСТРАЛЬНЫХ СОСУДОВ |
|||||
|
|
|
|||
Локализация сосудистого |
Количество |
% |
|||
|
|
повреждения |
сосудов |
|
|
|
|
|
|
||
Грудная аорта |
|
4 |
0,35 |
||
Брюшная |
|
аорта |
10 |
0,87 |
|
Нижняя полая вена |
11 |
0,96 |
|||
Верхняя брыжеечная артерия |
2 |
0,17 |
|||
Селезеночная артерия |
2 |
'0,17 |
|||
Чревный |
ствол |
2 |
0,17 |
||
Собственная печеночная артерия |
1 |
0,09 |
|||
Воротная |
|
вена |
|
4 |
.0,35 |
Прочие сосуды живота |
9 |
0,78 |
|||
Сонные артерии |
33 |
2,88 |
|||
Яремные вены |
|
15 |
1,31 |
||
Вертебральная |
артерия |
3 |
0,26 |
||
Подвздошные |
артерии |
30 |
2,62 |
||
Подвздошные вены |
12 |
• 1,05 |
|||
Бедренная |
артерия |
223 |
19,93 |
||
Бедренная |
вена |
128 |
11,18 |
||
Большая подкожная вена |
2 |
0,17 |
|||
Подколенная артерия |
83 |
8,25 |
|||
Подколенная вена |
27 |
2,36 |
|||
Передняя |
|
большеберцовая артерия |
22 |
1,92 |
|
Задняя большеберцовая артерия |
20 |
1,75 |
|||
Подключичная артерия |
27 |
2,36 |
|||
Подключичная |
вена |
16 |
1,40 |
||
Венозный |
|
угол |
Пирогова |
3 |
0,26 |
Подмышечная |
артерия |
58 |
5,07 |
||
Подмышечная |
вена |
21 |
1,83 |
||
Плечевая |
артерия |
197 |
17,22 |
||
Локтевая |
артерия |
42 |
3,67 |
||
Лучевая артерия |
62 |
5,41 |
|||
Ягодичная |
артерия |
|
5 0,44 |
||
Прочие сосуды |
9 |
0,78 |
|||
|
|
|
|
|
|
Всего |
|
|
|
1144 |
100,00 |
|
|
|
|
|
|
полностью, когда она тромбирована вследствие травмы (разрывается интима из-за перерастяжения во время первичного смешения, и сосуд тромбируется), хирург пальпирует свой пульс, принимая его за пульсацию артерии больного. Он не бьет тревогу еще и потому, что не хочет верить в столь тяжелую травму, поскольку признаков ишемии сразу может и не быть.
Вот почему, как аксиому, надо принять, что если вам кажется, что пульс есть, то, значит, что его нет!
Надо другими симптомами найти пока еще компенсированную ишемию, вызвать на консультацию в больницу ангиотравматолога, сделать в показанных случаях ангиографию.

|
|
|
|
|
|
|
|
|
Таблица 2 |
|
ЛОКАЛИЗАЦИЯ И |
ХАРАКТЕР КОСТНО-СОСУДИСТЫХ |
ПОВРЕЖДЕНИЙ |
|
|
||||||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Локализация костно- |
|
|
|
|||
Характер повреждения |
|
|
сосудистого |
повреждения |
|
|
|
|||
конечности |
|
|
|
|
|
|
|
|
|
Всего |
|
Клю- |
Пле- |
|
Пред- |
Таз |
Бед- |
Го- |
|
||
|
|
|
|
|
||||||
|
|
чица |
чо |
|
плечье |
|
ро |
лень |
|
|
|
|
|
|
|
|
|
|
|
|
|
Закрытые переломы |
|
7 |
13 |
|
|
12 |
27 |
10 |
|
69 |
Огнестрельные переломы |
|
|
И |
|
2 |
|
4 |
5 |
|
22 |
Первично-открытые пе- |
|
|
|
|
|
|
|
|
|
|
реломы |
|
4 |
13 |
|
4 |
|
30 |
17 |
|
68 |
Вторично-открытые пе- |
|
|
|
|
|
|
|
|
|
|
реломы |
|
|
3 |
|
|
|
12 |
2 |
|
17 |
Полные и почти полные |
|
|
|
|
|
|
|
|
|
|
отрывы |
|
|
8 |
|
8 |
|
|
3 |
|
19 |
Открытые вывихи |
|
|
1 |
|
5 |
|
|
|
|
6 |
Закрытые вывихи |
|
|
5 |
|
1 |
|
2 |
13 |
|
21 |
|
|
|
|
|
|
|
|
|
|
|
Итого |
|
11 |
54 |
|
20 |
12 |
75 |
55 |
|
222 |
|
|
|
|
|
|
|
|
|
|
|
К ранним симптомам ишемии вследствие прекращения магистрального кровотока относятся бледность кожи и похолодание конечностей, особенно дистальных ее отде-
лов (кисти, стопы). Похолодание определяется при сравнительной пальпации тыла кистей и тыла стоп. Это очень показательный симптом.
Однажды в клинику вечером доставили молодого мужчину с переломом позвоночника на уровне первого поясничного позвонка и нижней параплегией. Был сразу поставлен диагноз повреждения спинного мозга. Утром, до конференции, я зашел в палату, где лежал больной, и, не зная еще диагноза повреждения спинного мозга, ощупал его стопы. Они были очень холодные по сравнению с кистями. Пульса на артериях стоп не было, не было его и на бедренных артериях. На конференцию я шел, уже зная, что у больного тромбирована аорта, очевидно, на уровне бифуркации, а параплегия объясняется тяжелым нарушением магистрального кровотока. К сожалению, ишемия была необратимой. Пострадавшему были выполнены операция удаления тромбов из бифуркации аорты и общих подвздошных артерий и ампутации обеих ног. Но эти операции уже не спасли больного.
Другое наблюдение, закончившееся благополучно.
В одну из суббот я почему-то не смог быть на утренней конференции и пришел в клинику на час позже. Дежурный хирург, ассистент кафедры, ангиотравматолог по научным и клиническим интересам, увидев меня, рассказал, что в клинику были за дежурство доставлены две женщины с вывихами в коленных суставах. На мой вопрос, проходимы ли у них подколенные артерии, он ответил, что да. Пульс определялся на дистальных артериях у обеих больных. Я тут же зашел в палату. Женщины лежали рядом, у обеих на поврежденную ногу была наложена высокая гипсовая лонгета. Я сравнил температуру тыла стоп: у одной больной — она одинаковая, а у другой — слева, там, где был вывих, температура явно была ниже, чем на здоровой ноге. Конечно, можно было бы объяснить это гипсом (похолодание от гипса), но я сразу развел края лонгеты и при явно хорошем пульсе на здоровой стопе не нашел его на больной. Мой ассистент, принимавший больную как дежурный врач, пытаясь найти пульсацию, стал
уверять, что он ее ошущает. Я позвал других коллег, которые пульс не находили, как я. На ангиографии диагноз нарушения магистрального кровотока был подтвержден. Сделана тромбэктомия, нога была спасена.
В этом наблюдении тромбирование артерии, возможно, наступило потом, после вправления вывиха и наложения гипса. Интима была порвана, и тромбоз наступил не сразу, а через несколько часов. Тромбоз может в этих случаях наступить и через
несколько дней. Вот почему при тяжелых закрытых повреждениях конечностей, осо-
бенно на уровне нижней трети бедра и коленного сустава, пальпировать магистральный пульс надо по нескольку раз в день и ежедневно в дневник наблюдения вносить слова, что пульсация магистральных артерий ниже места поврждения отчетливая.
Два наблюдения позднего тромбоза артерий остались в моей памяти.
Первое — это Анна Михайловна Гусева, рабочая электромоторного завода, получившая тяжелую травму левой ноги парой колес железнодорожного вагона. Я работал тогда первый год ассистентом-травматологом. Мой шеф, заведующий нашей кафедрой Николай Константинович Митюнин, сделал ей первичную хирургическую обработку огромной размозженной раны, чрезсуставной остеосинтез низкого перелома бедренной и большеберцовой костей, большой дефект мягких тканей он закрыл утильной кожей, обработанной по Красовитову. Такая тяжелая реконструктивная операция была сделана потому, что бедренная и подколенная артерии были сохранены, пульсация их хорошо прослеживалась в ране на всем протяжении и была явной на тыльной артерии стопы до операции и после нее. Я был лечащим врачом после операции. На восьмой день во время перевязки профессор Митюнин вынул ногу из гипсовой лонгеты, чтобы осмотреть всю рану. После перевязки нога вновь положена в ту же лонгету. На следующий день, ощупывая стопу, я нашел, что она заметно холоднее здоровой. Пульса на тыльной артерии стопы не было. Диагноз был ясен — тромбирована подколенная артерия. Этот тромбоз, возможно, наступил потому, что нога была положена в лонгету не совсем точно так, как она лежала до перевязки, — возникли, очевидно, давление на подколенную артерию в месте повреждения ее интимы и потом поздний тромбоз. Делать ревизию раны у этой больной было равносильно ампутации. Ишемия не нарастала. Больной вводили гепарин для предупреждения нарастающего тромбоза. Необратимой ишемии не возникло.
Тромбоз артерии может наступить и спустя месяцы после травмы при нарастающем рубцевании поврежденной зоны и рубцевании поврежденной, но проходимой во время травмы и после операции магистральной артерии. Мы никогда не забудем такого позднего нарушения магистрального кровотока у юноши, которому в нашей клинике была впервые в мире пришита оторванная нога. Вот это клиническое наблюдение.
Юра Ерохин, 17 лет, был доставлен вечером в нашу клинику с оторванной правой ногой на уровне бугристости большеберцовой кости. Лишь мостик шириной 5 см с подкожной клетчаткой по передней поверхности коленного сустава бедра и голени.
Он ехал на мотоцикле и этой ногой ударился об острый угол переднего бампера грузовой машины. Состояние юноши было тяжелое, но после начала инфузионной терапии оно быстро улучшилось. АД поднялось до 120 и 70, пульс был 94 в минуту. Было решено выполнить реплантацию голени. Под наркозом торцы бедра и голени открыты (оперировали травматолог В. В. Ключевский и сосудистый хирург В. К. Миначенко), сделана экономная резекция бедренной и большеберцовой костей, иссечены явно размозженные ткани. При ревизии сосудистого пучка обнаружено, что подколенная артерия поперечно порвана в двух местах на расстоянии 8 см. Больному был выполнен остеосинтез бедренной кости с большеберцовой длинным титановым стержнем прямоугольного поперечного сечения. В это время сосудистый хирург отмывал сосудистое русло голени и стопы. После были сшиты атравматичными иглами оба места разрыва подколенной артерии, подколенная вена и большая подкожная вена бедра. Кровоток восста-
ноапен. Сшиты мышцы. Большеберцовый нерв не сшивали, обший малоберцовый нерв сшить было невозможно, так как он был вырван из голени. Рана была дренирована 7 силиконовыми трубками и герметично зашита. Послеоперационный период без осложнений. К концу третьих суток стало ясно, что нога жизнеспособна. Через 2 месяца сшит большеберцовый нерв. Нас поздравляли с успехом все отечественные газеты, затем стали поздравлять хирурги США, Индии, Китая и другие. Но жизнь готовила нам неприятный сюрприз. Через 123 дня после операции мальчик утром отметил явное похолодание правой стопы. Я был в командировке и смог осмотреть больного лишь в 2 часа дня. Стопа была явно холодной, пульс на артериях не определялся. Созван консилиум, который принял решение попытаться сохранить конечность.
С большим трудом (В. К. Миначенко и В. В. Ключевский) из рубцов была выделена подколенная артерия, иссечен явно склерозированный и тромбированный ее участок (тот, что был вшит) и замещен аутовеной с другого бедра. Кровоток восстановлен, но скоро вена тромбировалась. Операция уже продолжалась около 7 часов, и, не прекращая наркоза, консилиум в том же составе принял решение ампутировать ногу в нижней трети бедра, что и было нами сделано. Рана культи зажила без осложнений.
В данном наблюдении нами была допущена ошибка — при реплантации была вшита вырванная артерия, то есть была произведена пластика дефекта аутоартерией. Но задним умом теперь ясно, что эта артерия была повреждена на всем протяжении — разрывы интимы. Поэтому она фиброзно перерождалась (это было заметно на ангиографии через 3 месяца после операции) и на 123 день тромбировалась.
Итак, ранними симптомами нарушения артериального кровоснабжения конечности являются похолодание ее дистальных отделов и отсутствие пульса места повреждения.
Признаки необратимой ишемии при повреждениях магистральных артерий
К признакам необратимой ишемии относятся: нарушение активных движений, не объясняемое имеющимися повреждениями; контрактура мышц, ишемические боли, нарушение всех видов чувствительности.
Представленный отдел главы посвящен, в первую очередь, диагностике закрытых повреждений сосудов. Очень важно, чтобы и фельдшер ФАП, и участковый врач, и хирург ЦРБ усвоили, что закрытые повреждения сосудов бывают при переломах и вывихах, что в случае каждой травмы конечностей надо исключить возможность повреждения магистральной артерии. Отсутствие пульса ниже места повреждения, бледность кожи и похолодание дистальных отделов конечности — это ранние симптомы ишемии, когда еще можно спасти конечность. Больного следует как можно быстрее доставить в специализированное отделение хирургии сосудов и в травматологический центр, где есть ангиотравматологи.
В случае диагностики повреждения магистральной артерии на ФАП или в участковой больнице целесообразно сообщить об этом по телефону хирургу ЦРБ, вызвать санитарную машину и доставить больного непосредственно с ФАП в областной ангиотравматологический центр.
Более проста диагностика открытых повреждений сосудов. Но это так лишь в случаях, если фельдшер или врач видит больных с первичным кровотечением — артериальным, когда алый фонтанчик пульсирует в ране, и венозным, когда темная кровь беспрерывно заполняет рану. Больной тогда лежит в «луже крови», одежда его вблизи раны пропитана кровью.
Но диагностика открытых кровотечений бывает сложной, если первичного кровотечения уже нет — поврежденный сосуд тромбировался из-за спазм или падения артериального
давления в ответ на кровопотерю. Это опасная ситуация, когда наружного кровотечения нет, но оно может наступить (раннее вторичное кровотечение) — выталкивание тромба изза плохой иммобилизации конечности при транспортировке или повышения артериального давления при восполнении кровопотери. О ранних вторичных кровотечениях из межреберных артерий подробно рассказано в главе, посвященной повреждениям груди.
Хирург районной больницы может встретиться и с поздним вторичным кровотечением, которое связано с развитием нагноения раны и расплавлением тромба в сосуде или с деструкцией сосудистой стенки, ранее не поврежденной.
Признаки вторичного кровотечения:
—кровянистое окрашивание отделяемого из раны,
—появление мягких сгустков в отделяемом из раны,
—внезапное повышение температуры,
—появление симптомов ухудшения периферического кровообращения. Диагностика открытых повреждений сосудов сложна в случае образования гема-
томы, когда маленькая рана мягких тканей закрывается тромбом или сместившимся слоем тканей. Эта гематома пульсирует (пульсирующая гематома), так как она сообщается с просветом сосуда.
Признаки пульсирующей гематомы:
—опухоль в месте повреждения сосуда,
—пульсация этой опухоли, определяемая при пальпации,
—ослабление или отсутствие пульса на магистральных артериях ниже места повреждения,
—систолический шум при выслушивании опухоли.
Чаще пульсирующая гематома бывает при неполном повреждении артериальной стенки. Неполные повреждения стенки артерии или вены более опасны, чем полные, так как если сосуд поврежден целиком, то он спазмируется, стенки его вворачиваются в просвет, особенно если разрыв сосуда наступает при глубокой механической травме. Этому способствует еще и то, что стенки артерии рвутся на разном уровне (интима, медиа, адвентиция). Поэтому культя артерии тромбируется, наружного кровотечения нет и нет надобности в наложении жгута.
Неполное повреждение крупной артерии, когда рана зияет и нет препятствия истекающей крови (наружу или в полость тела), обычно приводит к большой кровопотере и смерти пострадавшего.
Сложна диагностика открытого повреждения магистрального сосуда, когда оно сочетается с тяжелой скелетной травмой и маскируется тяжелым шоком и большой кровопотерей. Состояние больного тогда крайне тяжелое, пульс на периферии не определяется и на неповрежденных артериях. Об этом надо знать и надо повторно внимательно осмотреть поврежденную конечность, сравнивая пульсацию ее артерий с пульсацией артерий неповрежденной конечности. Когда на ней после начала инфузионной терапии начинает появляться пульс, а на поврежденной его нет, то следует срочно вызывать ангиотравматолога, не дожидаясь явных признаков ишемии.
Совсем недавно, 2 года тому назад, я сам допустил ошибку в диагностике нарушения магистрального артериального кровотока, которая была причиной потери ноги у мальчика-мотоциклиста.
А дело было так. Я ехал на своей машине на дачу поздним майским вечером. Уже смеркалось, и я торопился. Проехав районный центр Большое Село, я увидел в кювете валяющийся мотоцикл и легковую машину на обочине со следами бывшей совсем недавно аварии. Я остановился и спросил, где пострадавший мотоциклист. Ответили, что, наверное, он умер, так как полчаса назад его повезли
вбольницу едва живого с тяжело поврежденной ногой.
ВБольше сельской районной больнице работал очень нерадивый хирург. При мно-
гих своих положительных физических качествах он не «горел хирургией» и потому чаще больных отправлял в травматологический центр, благо что до города всего 60 км. Я развернулся и через 10 минут был в больнице. В перевязочной хирургического отделения на каталке в одежде лежал 15-летний щупленький мальчишка, очень бледный, без сознания, пульс на лучевых артериях то пальпировался, то не пальпировался вовсе. Поврежденная нога заметно укорочена, деформирование в бедре из-за низкого перелома его. Огромная рана на этом бедре с небольшим наружным кровотечением. Пульс на артериях стопы не определялся, было впечатление, что на здоровой ноге он вроде есть.
Хирург уже был привезен скорой помощью и находился возле больного. Я, осмотрев больного, которому уже налаживали внутривенное введение кровозамещающих растворов и готовили кровь, рекомендовал следить за пульсом на стопах и в случае непоявления пульса на поврежденной ноге после подъема артериального давления вызвать на себя ангиотравматолога из клиники. Я уехал, торопясь хоть в сумерках проскочить плохой участок дороги к даче. В понедельник узнал, что хирург ЦРБ лишь через 5 часов после госпитализации больного (он уходил домой спать) убедился в повреждении бедренной артерии и, не согласовав с травматологическим центром свои действия, на санитарной машине отправил мальчика в клинику.
Ангиотравматолог, он был в дежурной бригаде, констатировал необратимую ишемию. При обработке раны открытого низкого перелома бедра он нашел поврежденную тромбированную подколенную артерию и сделал ампутацию по типу первой хирургической обработки раны с формированием культи на уровне перелома.
Конечно, я переживал и до сих пор переживаю за свою ошибку. Если бы вечером я остался возле больного хотя бы на час, я поставил бы диагноз повреждения артерии (после начала инфузионной противошоковой терапии), и специализированную ангиотравматологическую помощь мальчик получил бы до появления необратимой ишемии.
Опасна диагностика огнестрельных повреждений магистральных сосудов, когда ранение артерии сочетается с тяжелым разрушением сегмента и осложняется тяжелым шоком. Только пристальное, почти поминутное наблюдение за пульсацией симметричных участков артерий (ниже повреждения и здоровой) позволяет своевременно диагностировать ранение артерии и предупредить необратимую ишемию своевременной ангиотравматологической помощью.
И непременно следует сказать о частых в мирное время дробовых ранениях конечностей, когда ранок от дроби на теле или конечностях много и они не в проекции крупной артерии (выстрел не с близкого расстояния). Шока обычно в этих случаях нет, и сравнительная пальпация периферических артерий позволяет поставить диагноз ранения артерии. Но почему-то отсутствие большой раны в проекции сосуда, отсутствие наружного кровотечения и большой гематомы усыпляют бдительность фельдшера и врача в отношении возможного повреждения сосуда. К. счастью, все эти больные нуждаются в хирургической помощи, и их с нетревожными направлениями (дробовое ранение бедра) транспортируют в хирургический стационар.
Примером может быть следующее наблюдение. Мальчишка-конокрад поздно вечером получил ранение из охотничьего ружья дробью. Пальнул по нему конюх и ушел домой, а «преступник», убежал (кость не повреждена) и спрятался в конюшне. Лишь утром его привезли к фельдшеру Лютовского ФАП, который написал направление в Некрасовскую районную больницу: «дробное ранение наружной поверхности левого бедра». Там хирург, не найдя пульсации на артериях стопы, срочно привез мальчика в клинику с подозрением на ранение бедренной артерии. Состояние больного было удовлетворительным. Признаков шока и кровопотери не было. Стопа поврежденной ноги была бледная, холодная, пульс на подколенной артерии и на артериях стопы не определялся. К счастью, не было контрактуры мышц, были сохранены активные движения в пальцах и чувствительность. На наружной поверхности бедра, сразу над вертелом, на протя-
жении 12 см — восемнадцать ранок от дроби. Незначительная гематома с внутренней стороны бедра, вытянутая по ходу сосудистого пучка. Больной тут же взят в операционную. Бедренная артерия обнажена классическим доступом. Она ранена в семи местах и тромбирована на месте ранения. Произведены иссечение 9 см артерии и пластика ее участком большой подкожной вены с другого бедра. Хирургическая обработка дробовых ранок не проводилась. Выздоровление без осложнений.
Поскольку настоящая глава посвящена кровотечениям вообще, то следует рассказать не только о наружных, но и о внутренних кровотечениях — внутритканных
и внутриполостных.
Внутритканевые кровотечения бывают очень значимы, если повреждаются сосуды губчатой кости, особенно при переломах подвздошной кости, при переломах заднего полукольца таза. Кровь в этих случаях может пропитывать ткани, образуя кровоизлияние, и раздвигать их, образуя гематому.
Так, при переломах заднего полукольца таза (перелом крестца, разрыв крестцо- во-подвздошного сочленения, перелом тела подвздошной кости) кровопотери бывают до 3 литров.
Большой бывает кровопотеря и при переломе бедра, особенно высоком переломе — до 2,5 литра. При высоком переломе голени кровопотеря достигает 1 литра.
Значительной для пожилого больного и тем более старика бывает кровопотеря при вертельных переломах бедренной кости (до 1 литра). Она проявляется большим кровоизлиянием в верхней трети бедра, распространяющимся потом на промежность и ягодицу. Вот почему больным пожилого и старческого возраста следует проводить инфузионную терапию при переломах вертельной зоны бедра.
Большими бывают кровоизлияния, гематома и кровопотеря при закрытых повреждениях ягодичных артерий. Они возникают при ударах по ягодицам во время автомобильных аварий, при наезде автомобиля на область таза. Приходится иногда прибегать даже к перевязке внутренней подвздошной артерии.
В клинику в 16 часов дня через 30 минут после аварии был доставлен заведующий кафедрой нашего института, который вылетел из санитарной машины при ее опрокидывании, ударившись тазом о бордюр тротуара.
Он был в сознании (травмы мозга не было), бледен, жаловался, что замерз. Кости конечностей и позвоночник были целы. На рентгенограмме таза (повторили не раз и потом) определялся перелом без смещения тела подвздошной кости, ближе к вертлужной впадине. На щите коллегу уложили в отдельную палату реанимационного отделения. Буквально по минутам нарастали симптомы кровопотери и раздувались от гематомы мошонка, промежность и левая ягодичная область. Гематома распространялась и на левое бедро. Пульс 120, артериальное давление 80 и 40, больной стал зевать и заговариваться, но упорно отказывался от вливания донорской крови, боясь болезни Боткина. Собрали консилиум. Поскольку пострадавший был уже почти без сознания из-за кровопотери, решили, несмотря на бывшее воздержание, переливать одногруппную кровь (прямо от донора без гепарина) и в случае нарастания кровопотери идти на перевязку внутренней подвздошной артерии. К счастью, этого не потребовалось, коллега к утру уже был вне опасности. Смущала очень большая гематома мошонки и промежности.
Гематома стала цвести, из черно-синей превратилась в зелено-желтую, уменьшились в объеме мошонка, промежность и ягодица. Больной повеселел, стал даже шутить. Полностью он оправился и выписался из клиники лишь через 4 недели.
Особо следует остановиться на внутренних внутриполостных кровотечениях. Это кровотечения в плевральную полость при травмах груди, кровотечениях в живот.
Признаки таких кровотечений складываются, во-первых, из синдрома кровопотери (бледность кожи и слизистых, частый пульс, падение АД, похолодание дистальных отделов конечностей) и, во-вторых, из признаков накопления жидкости в плевральной
полости (укорочение перкуторного звука, ослабление дыхания, смещение средостения, затемнение на рентгенограмме, кровь при пункции) или в брюшной полости (укорочение перкуторного звука в остальных местах, смещаемое при изменении положения больного, нависание передней стенки прямой кишки, влагалища, кровь при лапароцентезе и лапаротомии).
Об этих кровотечениях подробно будет рассказано в главах, посвященных травмам груди и живота. Но очень много ошибок делают фельдшера и хирурги при диагностике кровотечения в желудок и кишечник. Это, конечно, удел общих хирургов, но бывают такие кровотечения и у травматологических больных как проявление нарушений микроциркуляции желудочной стенки и стенки кишечника при шоке, тяжелой ожоговой болезни, тяжелой травматической болезни.
Несколько лет тому назад мы потеряли корреспондента центрального телевидения, 53-летнего мужчину, госпитализированного в клинику с множественными переломами ребер слева, переломом таза, ушибом левой ноги. Шок был средней тяжести, травма не смертельная (сколько подобных больных прошло через клинику). После выхода из шока больной, эмоциональный по натуре, очень подверженный разным аллергиям, стал жаловаться на боли в эпигастрии. Ранее он не раз лечился от гастрита. Поэтому вначале особого значения этим жалобам не придали. Жена принесла ему любимые желудочные таблетки. Больного навещали многочисленные друзья. Сам же он был подавлен страхом смерти. На 7 день после травмы боли особо усилились, при исследовании пальцем прямой кишки обнаружен был дегтеобразный стул. При гастроскопии найдена острая язва желудка размером с двухкопеечную монету. Язва кровоточила, сделано ее прижигание. Еще через два дня явные признаки большой кровопотери. Язва увеличилась до 6 см. Решено оперировать. Друг больного опытный абдоминальный хирург, профессор, выполнил резекцию желудка. Во время операции перелито около 3 литров одногруппной крови. Смерть через несколько часов после операции была объяснена анафилактическим шоком в ответ на массивное переливание крови.
Очень объективным симптомом кровотечения в желудок и кишечник является дегтеобразный стул и черный цвет кала при пальцевом исследовании прямой кишки. Этот симптом не раз выручал меня, когда надо было опровергнуть или подтвердить диагноз желудочного кровотечения. И наоборот, как тяжело было переживать ошибки коллег, когда они не прибегали к этому простому исследованию и теряли больных.
Думаю, что представленные ниже клинические наблюдения будут и теперь полезны каждому, кто уклоняется от исследования прямой кишки пальцем.
56-летний, очень интеллигентный инженер, которого я знал и оперировал как больного с обл итерирующим атеросклерозом сосудов ног (делал ему грудную и двухстороннюю поясничную симпатэктомию), лечился в терапевтической клинике нашей больницы по поводу третьего по счету инфаркта миокарда. Это была весна 1968 года, когда я после окончания аспирантуры по хирургии начал работать ассистентом. Больной госпитализирован в больницу с жалобами на слабость при небольшой физической нагрузке. На ЭКГ нашли ухудшение кровоснабжения миокарда по сравнению с предыдущими исследованиями. Прошло уже около месяца после госпитализации. Меня как дежурного хирурга пригласили к нему поздно вечером, поскольку он стал жаловаться на боли в обеих ногах, и дежурный терапевт нашел признаки начавшейся гангрены ног. Я сразу узнал своего пациента. Поражала его бледность, но он был в полном сознании. Признаки необратимой ишемии были на обеих стопах и голенях, стула не было 3 дня. Осмотрел пальцем прямую кишку, на пальце кал черный. На мой вопрос, давно ли черный стул, он ответил, что с самого первого дня госпитализации и что ему этот вопрос задавала еще санитарка, выносившая его горшки, спрашивая: «Что ты — угольные таблетки ешь что ли?». Лечащий же врач этим не интересовался. В анализах
