
3 курс / Общая хирургия и оперативная хирургия / ХИРУРГИЯ ОБОДОЧНОЙ КИШКИ ЮХТИН
.pdf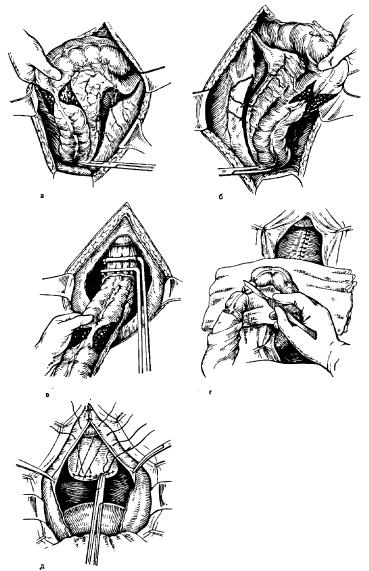
121
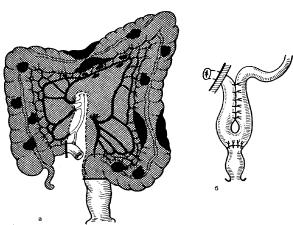
Рис. 31 Операция Гартмана. Этапы операции.
а — отведение сигмовидной ободочной кишки к средней линии, рассечение наружного листка ее брыжейки до тазовой брюшины; б — отведение сигмовидной ободочной кишки кнаружи, рассечение внутреннего листка ее брыжейки до тазовой брюшины с перевязкой сигмовидных артерий (кроме верхней); в— наложение зажимов ниже ректосигмоидного отдела, между которыми пересекают прямую кишку; г — пересечение
сигмовидной ободочной кишки в пределах здоровых участков и удаление ее; д — зашивание культи прямой кишки наглухо.
Брюшной этап операции заканчивают подшиванием брыжейки сигмовидной ободочной кишки к париетальной брюшине узловым кетгутом вдоль бокового канала до места выведения кишки в левую подвздошную область, чтобы в образованной щели между выведенной петлей сигмовидной ободочной кишки и брюшной стенкой не ущемились петли тонкой кишки. Тщательно осушают брюшную полость. Срединную рану зашивают послойно. После этого формируют одноствольный противоестественный задний проход в левой подвздошной области.

122
Рис. 32. Формирование одноствольного противоестественного заднего прохода. Этапы операции.
а — косой разрез в левой подвздошной области с подшиванием париетальной брюшины к краям кожи; б — выведение сигмовидной ободочной кишки с надетым колпачком через рану в левой подвздошной области для формирования противоестественного заднего прохода.
Выведенную петлю ободочной кишки отсекают на расстоянии 2—3 см от уровня кожи. Края кишки через все оболочки подшивают к коже вокруг раны отдельными кетгутовыми швами, таким образом, формируется губовидный противоестественный задний проход.
Б.А.Петров и О.И.Виноградова (1966) рекомендуют по окончании операции закрыть кишечным зажимом просвет выведенной кишки на 24—48 ч с целью профилактики инфицирования раны брюшной стенки. На этом основании авторы назвали такую операцию «обструктивной резекцией».
В последующем, через 3—6 мес после первой операции, возможно восстановление непрерывности кишечника с ликвидацией противоестественного заднего прохода путем низведения лежащих выше отделов ободочной кишки и наложения ободочнокишечного анастомоза.
МЕЗОСИГМОПЛИКАЦИЯ ПО ГАГЕН-ТОРНУ
Мезосигмопликация — паллиативная операция ушивания брыжейки сигмовидной ободочной кишки при чрезмерном ее удлинении (долихосигма).
Показания: эту операцию производят как паллиативную чаще всего после деторзии удлиненной сигмовидной ободочной кишки при завороте ее (без гангрены) для профилактики рецидива заворота, когда радикальная операция (резекция кишки) невозможна из-за тяжести состояния больного. Из всех предложенных способов операций наибольшее распространение получил метод Гаген-Торна, предложенный в 1927 г. Перед операцией в палате больному производят промывание желудка, ставят очистительную клизму и через задний проход в прямую кишку вводят
широкую газоотводную трубку для отведения газов и содержимого кишечника.
Операция: срединная лапаротомия от лобка и на 3— 5 см выше пупка с обходом его слева. После вскрытия брюшной полости производят ее ревизию. Имеющийся заворот сигмовидной ободочной кишки устраняют. Введенную перед операцией трубку в прямую кишку проводят выше места заворота и кишку частично опорожняют, после чего ее выводят в рану. Убедившись окончательно, что сигмовидная ободочная кишка жизнеспособна (отчетливая пульсация сосудов брыжейки и розовый цвет кишки), хирург выводит петлю ее из брюшной полости и инъецирует в корень брыжейки до 100 мл 0,25% раствора новокаина.
Рубцы, суживающие основание брыжейки, рассекают вдоль ее оси, не повреждая сосудов (рис. 33, а), а края этого разреза сшивают в поперечном направлении раздельными узловыми шелковыми швами (рис. 33,6). Затем брыжейку прошивают тремя-четырьмя длинными шелковыми нитями с каждой стороны (раздельно наружный и внутренний листки) от основания и до сосудистой дуги вблизи стенки кишки (рис. 33, в). Швы накладывают параллельно друг другу, но без сквозного прокалывания брыжейки. Последний стежок каждого шва не доходит на
2—4 см до края кишки, иглу выводят ниже сосудистой арки, чтобы не нарушить питания кишки.
123
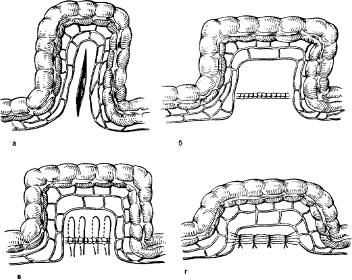
Рис. 33. Мезосигмопликация по Гаген-Торну. Этапы операции.
а — рассечение брыжейки сигмовидной ободочной кишки в бессосудистой зоне б — сшивание краев брыжейки узловыми швами в поперечном направлении; в — прошивание отдельными шелковыми швами раздельно наружного и внутреннего листков брыжейки, начиная от корня и до сосудистой дуги, перпендикулярно к кишке; г — стягивание брыжейки в виде гармошки с завязыванием швов.
После этого швы стягивают попарно с той и другой стороны брыжейки. Когда все шесть— восемь швов будут завязаны, брыжейка оказывается стянутой в виде гормошки (рис. 33, г) и значительно укороченной, а сигмовидная ободочная кишка выпрямленной, что препятствует ее завороту. Рану брюшной стенки зашивают послойно.
Мезосигмопликация безопасна и проста только при небольших Рубцовых изменениях брыжейки. При наличии грубого рубцового сморщивания брыжейки эта операция становится технически трудной и возможно повреждение сосудов при ее выполнении. В связи с этим, если брыжейка резко деформирована грубыми рубцами, то от мезосигмопликации следует отказаться в пользу резекции части сигмовидной ободочной кишки.
Одним из наиболее старых методов устранения рецидива заворота сигмовидной ободочной кишки является подшивание кишки или ее брыжейки к пристеночной брюшине в боковом канале отдельными шел-
ковыми швами (сигмопексия или мезосигмопексия). Эту паллиативную операцию производят при небольших удлинениях брыжейки, когда Мезосигмопликация невыполнима. При подшивании кишки к брюшине в шов захватывают только серозную оболочку кишки,
в противном случае прокалывается вся толща стенки и инфицируется брюшная полость. В связи с этим показания к этой операции более ограничены, чем к мезосигмопликации.
НАЛОЖЕНИЕ КОЛОСТОМЫ И ИСКУССТВЕННОГО ЗАДНЕГО ПРОХОДА
Понятие о колостомии и искусственном заднем проходе истолковывается по-разному, хотя в обоих случаях вкрывается просвет толстой кишки с целью выведения ее содержимого наружу. Колостомия — это паллиативная операция, при которой через сделанное отверстие в противобрыжеечной стенке толстой кишки содержимое ее частично выделяется через сформированный свищ — колостому, частично — через естественный задний проход.
Колостомию можно производить на любой подвижной части толстой кишки. В зависимости от того, на каком отделе толстой кишки выполняют эту операцию, говорят о цекостомии, трансверзостомии и сигмостомии.
При создании искусственного заднего прохода все каловое содержимое кишечника выделяется наружу только через искусственно созданное отверстие в толстой кишке. Искусственный задний проход может быть одноствольным и двуствольным, временным или постоянным. Наложение его зависит от имеющейся патологии и состояния больного.
124
Одноствольный или двуствольный противоестественный задний проход широко применяют как предварительный этап операций по поводу различных заболеваний толстой кишки или как окончательный метод лечения при неустраненной толстокишечной непроходимости. Одним из частых показаний к созданию искусственного заднего прохода является рак прямой кишки.
Наложение одноствольного противоестественного заднего прохода
Показания: 1. После низкой резекции прямой и дистальной части сигмовидной ободочной кишки по поводу рака, когда после резекции указанных отделов не удается восстановить непрерывность кишечного тракта путем низведения лежащих выше отделов и наложения анастомоза конец в конец. В этих случаях дистальный отрезок прямой кишки зашивают наглухо, а проксимальный конец сигмовидной ободочной кишки выводят на переднюю брюшную стенку в левой подвздошной области и формируют одноствольный противоестественный задний проход (операция типа Гартмана).
2. При брюшно-промежностной экстирпации прямой кишки по поводу рака (операция Кеню— Майлса).
Перед операцией в прямую кишку вводят резиновую трубку до 1,5 см в диаметре, а в мочевой
пузырь — катетер и с ними больной подается на операционный стол.
Операция: брюшную полость вскрывают нижнесрединным разрезом, который при необходимости продлевают кверху. Производят ревизию органов для уточнения диагноза и объема оперативного вмешательства.
Сигмовидную ободочную кишку отводят вправо к средней линии. Длинными ножницами рассекают наружный листок брыжейки у корня сигмовидной ободочной кишки и продлевают этот разрез вверх на брюшину левого бокового канала и вниз на брюшину дна таза по левой кишеч- но-пузырной складке. Тупфером тупо отделяют кишку от основания ложа до тех пор, пока не будет виден левый мочеточник. Затем сигмовидную ободочную кишку отводят влево (кнаружи) и, потягивая за нее, рассекают ножницами внутренний листок брыжейки и продлевают этот разрез вниз на брюшину дна таза по правой кишечно-пузырной складке до соединения с выполненным разрезом слева (лирообразный разрез вокруг прямой кишки). Кишку проксимальнее опухоли перетягивают марлевой лентой. Далее на дне малого таза постепенно углубляются вокруг прямой кишки соответственно разреза брюшины как слева, так и справа от нее. На уровне рассеченной брюшины в брыжейке сигмовидной ободочной кишки между зажимами пересекают и перевязывают проходящие в ней сосуды с сохранением левой ободочной артерии, верхней сигмовидной артерии и верхней прямокишечной артерии, которые необходимы для питания проксимальной части сигмовидной ободочной кишки и культи прямой кишки. Затем тупо и остро прямую кишку от-
деляют на 2 см от дна мочевого пузыря (у женщин от шейки матки). После этого слегка потягивая за сигмовидную ободочную кишку, рассекают связки между кишкой и крестцом. Передне- бо-ковые связки прямой кишки при операции Гартмана не пересекают, так как внутри этих связок проходят средние прямокишечные артерии, которые необходимо сохранить для питания оставшейся в тазу культи прямой кишки.
Вытягивая мобилизованную сигмовидную ободочную кишку, на освобожденную прямую кишку накладывают два изогнутых под углом зажима, между которыми кишку пересекают. Проксимальный отрезок прямой кишки закрывают салфеткой и перевязывают под зажимом крепким шелком, дистальную культю прямой кишки ушивают двухрядными узловыми шелковыми швами. Дно таза перитонизируют посредством сшивания краев рассеченной брюшины тазового дна с захватыванием тремя—четырьмя швами культи прямой кишки.
После перитонизации тазового дна и культи прямой кишки ушивают брюшину на задней стенке живота в области ложа брыжейки сигмовидной ободочной кишки.
Последний этап операции — наложение на сигмовидную ободочную кишку одноствольного противоестественного заднего прохода (см. рис. 32). Для этого в левой подвздошной области на середине расстояния между пупком и передней верхней остью подвздошной кости косым переменным разрезом длиной 6—8 см послойно вскрывают брюшную полость. Апоневроз иссекают в виде окна или крестообразно. Париетальную брюшину подшивают к краям кожи отдельными шелковыми швами, но нити не срезают. Это отверстие должно свободно пропускать два поперечных пальца, т. е. ширина его должна быть не более 4 см. Мобилизованную часть сигмовидной ободочной кишки выводят вместе с опухолью через рану в левой подвздошной области и затем отсекают вне брюшной полости. Оставшуюся в брюшной полости часть сигмовидной ободочной кишки свободно укладывают в боковом канале без натяжения и деформации. Брыжейку кишки подшивают к париетальной брюшине отдельными кетгутовыми швами. Срединную рану зашивают послойно. Приступают к формированию одноствольного заднего прохода. Нитями, оставленными в ране левой подвздошной области после подшивания брюшины к коже, подшивают за серозно-мышечную оболочку, выступающую из раны культю сигмовидной ободочной кишки. При подшивании выведенного сегмента кишки к брюшной стенке необходимо следить за тщательностью наложения серозно-мышеч-ных швов. Случайное прокалывание всех слоев стенки кишки приведет к инфицированию тканей и образованию свища. Выведенную
125
кишку с опухолью отсекают на расстоянии 2—3 см от уровня кожи. Производят тщательный гемостаз. Отдельными кетгутовыми швами края кишки через все оболочки подшивают к коже, таким образом формируют губовидную сигмостому, которая выступает над уровнем кожи на 1—1,5 см. Если кишечник хорошо подготовлен, то выведенный конец сигмовидной ободочной кишки можно оставить закрытым на 24—48 ч, после чего открыть и сформировать противоестественный задний проход.
НАЛОЖЕНИЕ ДВУСТВОЛЬНОГО ПРОТИВОЕСТЕСТВЕННОГО ЗАДНЕГО ПРОХОДА
Наложение двуствольного заднего прохода отличается от наложения калового свища (колостомы) тем, что все кишечное содержимое при наличии двуствольного заднего прохода полностью выделяется наружу через приводящий конец кишки, а нижний — отводящий отрезҾк тол- стой кишки остается свободным от кала.
Искусственный двуствольный задний проход накладывают на свободном отрезке толстой кишки, который легко удается вывести на переднюю брюшную стенку; как правило, это сигмо-
видная ободочная кишка, реже — поперечная ободочная.
Показания: 1. Временное наложение двуствольного заднего прохода показано при многих самых разнообразных заболеваниях прямой кишки и промежности (некроз прямой кишки, травма, стриктура ее, ректовезикальные, ректовагинальные и ректоуретральные свищи и др.).
2.Если имеется некроз или перфорация стенки толстой кишки в неподвижной ее части, а резекция этого участка по каким-либо причинам не может быть выполнена, показано наложение двуствольного заднего прохода на лежащую выше часть кишки, а к перфорационному отверстию подводят дренаж и тампоны с целью отграничения процесса.
3.При повреждениях или перфорации нисходящей ободочной кишки, когда бывает невозможно произвести
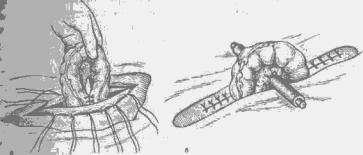
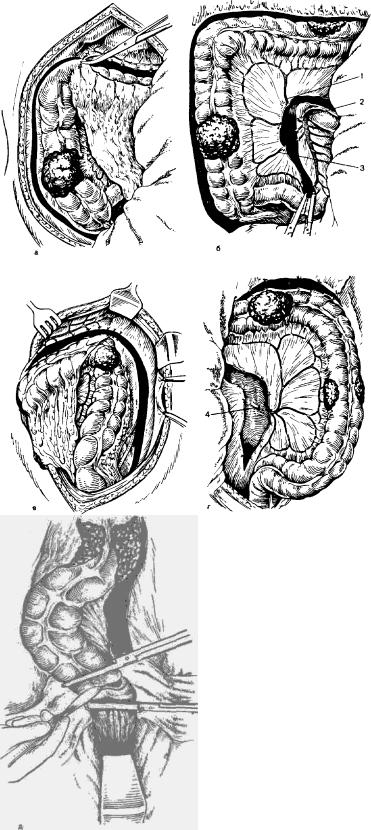
Рис. 34. Наложение двуствольного противоестественного заднего прохода. Этапы операции.
а — сшивание краев брюшины с краями кожной раны, выведение петли сигмовидной ободочной кишки в рану и сшивание приводящего и отводящего колена в виде шпоры; б— проведение через окно в брыжейке сигмовидной ободочной кишки резиновой трубки и послойное зашивание раны по обе стороны выведенной кишки.
первичную резекцию ободочной кишки с наложением анастомоза, накладывают искусственный двуствольный задний проход на поперечную ободочную кишку, дренируя и тампонируя поврежденный участок. Эта операция показана также при кишечной непроходимости, вызванной опухолью левой половины толстой кишки, когда состояние больного не позволяет одномоментно произвести радикальную операцию.
4. При неоперабельных раках прямой кишки накладывают постоянный искусственный двуствольный задний проход на сигмовидную ободочную кишку.
Операция: разрезом длиной 7—8 см в левой подвздошной области послойно вскрывают брюшную полость. С целью предупреждения сужения искусственного заднего прохода апоневроз в центре раны рассекают крестообразно или иссекают в виде овала. Брюшину захватывают зажимами. Из брюшной полости извлекают свободную петлю сигмовидной ободочной кишки и в брыжейке ее делают небольшое отверстие до 3—5 см в диаметре. Приводящее и отводящее колено кишки соединяют несколькими серо-серозными швами, чтобы образовать «шпору», препятствующую попаданию содержимого в отводящее колено (рис. 34, а). Париетальную брюшину подшивают к коже узловыми шелковыми швами по краям разреза передней брюшной стенки. Концы нитей после подшивания брюшины к коже не срезают, а используют для подшивания выведенной петли кишки к париетальной брюшине по всей окружности. Через отверстие в брыжейке проводят резиновую трубку со стержнем, на котором фиксируют кишечную петлю в подвешенном состоянии (рис. 34,6). Углы раны послойно зашивают шелком. При отсутствии явлений кишечной непроходимости просвет кишки вскрывают через 24—48 ч, когда произойдет рыхлое склеивание тканей.
Если необходимо срочно разгрузить кишечник, то выведенную кишку вскрывают сразу же на операционном столе. Просвет кишки вскрывают скальпелем или электроножом и стенки ее подшивают отдельными кетгутовыми швами к коже. Трубку, на которой подвешена кишечная
126
петля, оставляют на 7—10 дней, а затем удаляют. За этот срок двуствольная стома прочно срастается с краями раны и не западает в сторону брюшной полости.
Если накладывается постоянный двуствольный задний проход, то через 7—8 дней кишку над трубкой пересекают поперек и формируют противоестественный задний проход в виде двустволки.
Для наложения искусственного двуствольного заднего прохода на поперечную ободочную кишку производят трансректальную лапаротомию над пупком справа или слева от него длиною 7—9 см, или верхнюю поперечную лапаротомию с пересечением прямой мышцы живота. Освобожденную от большого сальника поперечную ободочную кишку выводят из брюшной полости. В остальном эта операция ничем не отличается от такой же операции при наложении двуствольного заднего прохода на сигмовидную ободочную кишку.
ЗАКРЫТИЕ КОЛОСТОМЫ И ВРЕМЕННОГО ДВУСТВОЛЬНОГО ЗАДНЕГО ПРОХОДА
Необходимым условием для закрытия колостомы или искусственного заднего прохода является свободный пассаж кала до заднепроходного отверстия и отсутствие нарушения проходимости в дистальном отделе.
Закрытие колостомы производят как экстраперитоне-ально, так и интраперитонеально. Операция: после обработки операционного поля ушивают непрерывным кетгутом или узловы-
ми шелковыми швами наружное отверстие свища. Повторно обрабатывают операционное поле и изолируют стерильными салфетками.
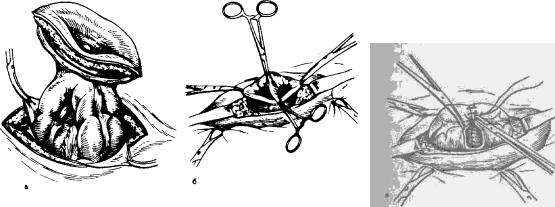
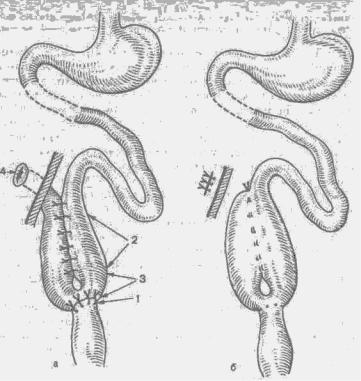
Рис. 35. Закрытие колостомы. Этапы операции.
а — выведение в рану петли кишки со стомой и с краями иссеченной вокруг нее кожи; б — иссечение между зажимами краев свища с кожей и рассечение «шпоры»; в — наложение анастомоза конец в конец между приводящей и отводящей петлей.
Двумя полуовальными разрезами вокруг колостомы или двуствольного заднего прохода, отступя на 1 см от него, постепенно углубляясь по всей окружности, отсепа-ровывают кишку со стомой. Чтобы не повредить кишку, в свищевое отверстие перед зашиванием иногда вводят толстую резиновую трубку, которая служит ориентиром. Некоторые хирурги в открытое свищевое отверстие вводят один или два пальца левой руки в перчатке и, вытягивая кишку осторожно вверх, под контролем пальца выделяют ее стенки. Разъединяя ножницами сращения между кишкой и окружающими тканями, постепенно извлекают в рану петлю кишки со стомой и с краями иссеченной вокруг нее кожи передней брюшной стенки (рис. 35, а). После изоляции брюшной полости и операционного поля скальпелем иссекают края свища с кожей и рассекают перегородку («шпору») между приводящей и отводящей петлями колостомы (рис. 35, б). После ликвидации «шпоры» зашивают свищевое отверстие в кишке в поперечном •направлении узловыми шелковыми швами, предварительно освободив серозную оболочку кишки от фиброзных наслоений. Независимо от того, было ли на кишке одно боковое отверстие (колостома) или два (двуствольный задний проход), анастомоз формируют двухрядными узловыми шелковыми швами по типу конец в конец (рис. 35, в). Зашивают отверстие в брыжейке. Кишку погружают в брюшную полость. Рану брюшной стенки послойно зашивают. В подкожную жировую клетчатку вводят резиновую полоску-дренаж.
СУБТОТАЛЬНАЯ (ТОТАЛЬНАЯ) КОЛЭКТОМИЯ
Показания: диффузный полипоз, осложненный неспецифический язвенный колит, осложненный распространенный дивертикулит, первично множественные злокачественные опухоли обо-
127
дочной кишки и др. Схема тотальной колэктомии с илеоректальным анастомозом и тонкокишечным резервуаром представлена на рис. 36, а, б.
Операция: срединная лапаротомия от мечевидного отростка до лобка.
После осмотра органов брюшной полости производят мобилизацию ободочной кишки, которую начинают с правой или с левой половины, там, где более выражен патологический процесс. При мобилизации правой половины слепую кишку и восходящую ободочную отводят кнутри (см.
рис. 12). Рассекают ножницами брюшину правого бокового канала от илеоцекального угла по наружному краю слепой и восходящей ободочной кишки до правого изгиба. Тупфером на зажиме тупо отделяют слепую и восходящую ободочную кишку вместе с брыжейкой к средней линии. На задней брюшной стенке виден мочеточник и часть 12-перстной кишки. Затем мобилизуют правый изгиб и правую половину поперечной ободочной кишки. Для этого пересекают по частям между зажимами и перевязывают шелком печеночно-ободочную и желудочноободочную связки (рис. 37, а). Восходящую ободочную и слепую кишку отводят кнаружи. Между зажимами по частям пересекают брыжейку подвздошной кишки на протяжении 10—15 см от слепой кишки и перевязывают шелком. Разрез брыжейки продлевают кверху на заднюю париетальную брюшину вдоль внутреннего края восходящей ободочной кишки до корня брыжейки поперечной ободочной кишки. Раздельно пересекают между зажимами и перевязывают шелком подвздошно-ободочную, правую ободочную и среднюю ободочную артерии и вены (рис. 37,6). Ушивают кетгутом дефект в брюшине правого бокового канала. На этом заканчивают мобилизацию правой половины толстой кишки.
Рис. 36. Субтотальная (тотальная) колэктомия (схема).
а -— границы субтотальной (тотальной) колэктомии; б — наложение илеоректального анастомоза с тонкокишечным резервуаром и разгрузочной илеостомой.
Мобилизацию левой половины ободочной кишки начинают от ректосигмоидного отдела (см. рис. 27). Для этого сигмовидную ободочную кишку отводят к средней линии. Рассекают ножницами брюшину лево-
го бокового канала вдоль корня брыжейки сигмовидной ободочной и нисходящей ободочной кишки от наружного края ректосигмоидного отдела до левого изгиба. Тупфером тупо смещают край наружного листка брыжейки сигмовидной ободочной кишки и нисходящую ободочную кишку с забрюшинной клетчаткой к средней линии. На дне раны обнажается нижний полюс почки и левый мочеточник. Трудным моментом является мобилизация левого изгиба, так как его угол располагается высоко и часто срастается с передним краем ворот селезенки и ее нижним полюсом. В связи с этим для мобилизации левого изгиба осторожно пересекают между зажимами указанные сращения и диафрагмально-ободочную связку и перевязывают их шелком. После этого левый изгиб свободно выводят в рану и мобилизуют вместе с левой половиной поперечной ободочной кишки путем пересечения и перевязки желудочно-ободочной связки (рис. 37,в) до места, где закончена мобилизация правой половины ободочной кишки. Затем сигмовидную ободочную кишку оттягивают кнаружи и рассекают внутренний листок брюшины корня брыжейки от внутреннего края ректосигмоидного отдела, продлевая разрез кверху на брюшину задней брюшной стенки и брыжейку поперечной ободочной кишки. Между зажимами по частям пересекают и перевязывают шелком брыжейку, сигмовидные артерии и левую ободочную артерию у места их отхождения от нижней брыжеечной артерии. При субтотальной колэктомии сохраняют верхнюю прямокишечную артерию и по возможности нижнюю сигмовидную артерию в зависимости от уровня нижней границы резекции сигмовидной ободочной кишки.
При тотальной колэктомии пересекают между зажимами нижнюю брыжеечную артерию у места ее отхождения от аорты и вену с перевязкой их раздельно двумя шелковыми лигатурами (рис. 37, г). На этом заканчивают мобилизацию всей ободочной кишки с терминальной частью подвздошной кишки.
128
Рис. 37. Субтотальная (тотальная) колэктомия. Этапы операции.
а — мобилизация правой половины ободочной кишки; 6 — пересечение брыжейки подвздошной кишки, задней париетальной брюшины вдоль восходящей ободочной кишки и брыжейки поперечной ободочной кишки с перевязкой сосудов и наложением зажимов на месте пересечения подвздошной кишки; в — мобилизация левой половины ободочной кишки; г — рассечение внутреннего листка брюшины, брыжейки сигмовидной ободочной кишки, задней париетальной брюшины вдоль нисходящей ободочной кишки до места пересечения брыжейки поперечной ободочной кишки с перевязкой сосудов; д — пересечение сигмовидной ободочной кишки в ректо-
сигмоидном отделе: 1 — средняя ободочная артерия; 2 — правая ободочная артерия; 3 — подвздошно-ободочная артерия; 4 — нижняя брыжеечная артерия.

129
Рис. 38. Наложение илеоректального анастомоза конец прямой кишки в бок подвздошной после колэктомии. Этапы операции. а— формирование задней стенки; б — сформированный анасто-
моз.
Ушивают кетгутом дефект брюшины левого бокового канала. Края желудочно-ободочной связки сшивают с краями оставшейся брыжейки поперечной ободочной кишки.
Между кишечными зажимами пересекают мобилизованную часть подвздошной кишки (см. рис. 37, б) и дистальный конец сигмовидной ободочной кишки (ректосигмоидный отдел) в пределах здоровых участков кишок рис.37, д). Удаляют всю мобилизованную ободочную кишку с терминальным отрезком подвздошной кишки.
Некоторые авторы при субтотальной (тотальной) резекции [Федоров В. Д., Никитин А. М., 1985 и др.) мобилизацию толстой кишки начинают с выделения левых отделов ободочной кишки. Для этого вначале рассекают париетальную брюшину левого бокового канала снизу вверх о левого изгиба. Затем мобилизуют левый изгиб и поперечную ободочную кишку.
При этом вначале пересекают левую треть желудочно-ободочной связки, отсекают большой сальник и пересекают между зажимами диафрагмально-ободочную и желудочно-ободочную связки. Далее мобилизуют правые отделы толстой кишки, начиная с выделения правого изгиба. Для этого пересекают печеночно-ободочную связку и рассекают париетальную брюшину по ходу правого бокового канала, мобилизуя слепую кишку и терминальный отрезок подвздошной кишки.
Концы подвздошной и прямой кишки (или ректо-сигмоидного отдела) обрабатывают раствором антисептика и закрывают стерильными марлевыми салфетками. Операцию заканчивают наложением илеоректального анастомоза (рис. 38) или илеостомы в зависимости от изменений в
оставшейся прямой кишке и общего состояния больного.
При язвенном проктите или полипах, требующих дальнейшего лечения, культю прямой кишки ушивают наглухо непрерывным кетгутовым швом и одним — двумя рядами узловых шелковых швов. Конец подвздошной кишки выводят через отдельный разрез в правой подвздошной обһасти и формируют временную губовидную илеостому. Срединную рану зашивают послойно. При нормальной прямой кишке или после устранения в ней патологических изменений (например, элекроэксцизия одиночных полипов) производят формирование илеоректального анастомоза (с ликвидацией илеостомы) в один или два этапа. Наложение илеоректального анастомоза по типу конец в бок или бок в бок, а также в виде перевернутой девятки не избавляет больного от частого жидкого стула. Мы разработали и успешно применяем с хорошими функциональными результатами способ формирования илеоректального анастомоза с тонко-
кишечным резервуаром из удвоенной петли подвздошной кишки с кольцом-жомом [Юхтин В. И., 1965]. Операцию выполняют одно-моментно с колэктомией при нормальной прямой кишке, или в два этапа при патологических изменениях в прямой кишке (после их ликвидации).
130
ОДНОМОМЕНТНОЕ ФОРМИРОВАНИЕ ИЛЕОРЕКТАЛЬНОГО АНАСТОМОЗА С ТОНКОКИШЕЧНЫМ РЕЗЕРВУАРОМ И КОЛЬЦОМ-ЖОМОМ ПО ЮХТИНУ
После колэктомии по описанной выше методике, если оставшаяся прямая кишка здоровая, конец культи прямой кишки (ректосигмоидный отдел) анастомозируют в бок терминальной петли подвздошной кишки на расстоянии 25—30 см от ее свободного конца двухрядным узловыми шелковыми швами. Далее формируют тонкокишечный резервуар с кольцом-жомом из удвоенной петли подвздошной кишки по следующей методике (рис. 39). На расстоянии до 5 см выше илеоректального анастомоза накладывают боковое соустье между отводящим отрезком подвздошной кисти (дистальнее илеоректального анастомоза) и приводящим отрезком (проксимальнее илеоректального анастомоза) на протяжении 15—17 см двухрядными шелковыми швами.
Рис. 39. Наложение илеоректального анастомоза после колэкто мии (схема).
а—первый этап: формирование илеоректального анастомоза (1) с тонкоки шечным резервуаром
(2) из удвоенной петли подвздошной кишки и кольцом жомом (3) с разгрузочной илеостомой (4); б—второй этап: ликвидации илеостомы.
Операцию заканчивают выведением терминального конца подвздошной кишки над образованным резервуаром через отдельный разрез брюшной стенки справа от средней линии и формированием временной разгрузочной илеостомы. Через 3—4 нед после операции под местной анестезией внебрюшинно выделяют конец илеостомы и зашивают наглухо. При этой методике формирования илеиректального анастомоза благодаря соединению противоположно перисталътирующих отрезков подвздошной кишки создается расширенный тонкокишечный резервуар длиной 15—17 см, который обусловливает более замедленное прохождение кишечного содержимого. Этому особенно способствуют также активно перистальтирующие приводящий и отводящий отрезки подвздошной кишки, образующие кольцо-жом между указанным резервуаром и прямой кишкой (илеоректальным анастомозом).
При рентгенологическом исследовании эвакуаторной функции кишечника барий, принятый через рот, задерживается в тонкокишечном резервуаре до 18—20 ч, поэтому у больных после колэктомии с формированием илеоректального анастомоза по нашей методике стул бывает до 2—3 раз в день кашицеобразный или почти оформленный, что способствует нормальной перевариваемости пищевых масс. У ослабленных больных операцию выполняют в два этапа.
Первый этап: после одномоментной субтотальной колэктомии операцию заканчивают наложением илеоректального анастомоза на расстоянии до 30 см от свободного конца подвздошной кишки без тонкокишечного резервуара (по описанной выше методике) и наложением илеостомы на свободный терминальный конец подвздошной кишки.
