
- •1 Заболевания и повреждения органов грудной клетки
- •Плевральные пункции (асс.)
- •2. Дренирование плевральной полости (асс.)
- •3. Промывание полостей абсцесса (асс.)
- •4. Межреберная спирт-новокоиновая блокада (асс.)
- •5. Вагосимпатическая блокада (асс.)
- •6. Загрудинная блокада (асс.)
- •7. Чтение рентгенограмм и бронхограмм
- •8. Знакомство с ктг органов грудной клетки
- •10. Перевязка и снятие швов (асс.)
- •11. Участие в операциях (асс.):
- •II Заболевания пищевода
- •Бужирование рубцовых структур (ретроградное)
- •Кардиодилятация
- •Чтение рентгенограмм
- •Эндоскопические методы (фгс, лапароскопия)
- •5. Участие в операциях (асс.):
- •III Заболевания органов средостения
- •Чтение рентгенограмм тмг;
- •Кт средостения;
- •3.Пункционная биопсия новообразований;
- •4.Тораковидеоскопия с пункционной биопсией;
- •5. Ассистирование на операциях:
- •IV. Артериальная патология нижних конечностей
- •1.Выявление синдрома перемежающейся хромоты.
- •2.Пальпаторное определение пульсации на магистральных сосудах (бедренной, подколенной и др.)
- •3. Дополнительные методы диагностики артериальной патологии (допплерография, ангиография и т.Д.)
- •VII. Схема обследования больного.
- •4. Аускультация магистральных сосудов
- •5. Виды ангиографии
- •6. А) аорто-бедренное протезирование
- •4. Чтение флеброграмм.
- •5. Показатели свертывающей системы крови, чтение коагулограмм.
- •6. А) венэктомия
- •VI. Ишемическая болезнь сердца
- •1.Чтение экг,
- •2.Проведение велометрии – участие
- •3. Знакомство с рентген-операционной и методом коронарографии
- •VII. Полная аv блокада
- •Чтение экг
- •Методы кардиостимуляции – ответы
- •5.Знакомство с рентген-операционной и методами исследования полостей сердца (зондированием, измерением давления и т.Д.)
- •6. Пункции перикарда (асс.)
- •7.Знакомство с методами гипотермии, искусственного кровообращения.
- •IX. Заболевания желудка
- •1. Чтение ретгенограмм: язвенная ниша, газ в брюшной полости
- •2. Определение печеночной тупости
- •3. Синдром «шум плеска»
- •4. Определение жидкости в брюшной полости
- •5. Пальпация опухоли (размеры, подвижность)
- •6. Наличие отдельных метастаз: Вирхова, Крукенберга
- •7. Фгс, лапароскопия, лапароцентез
- •Глава 10. РН-метрия в хирургической практике
- •10. 1. Обоснование методов лечения
- •10.2. Интраоперационная внутрижелудочная рН-метрия
- •10.3. Оценка результатов оперативного вмешательства
- •9. Зондирование и промывание желудка
- •10. Паранефральная блокада
- •X. Перитонит
- •1. Симптомы Щеткина-Блюмберга, Менделя
- •2. Аускультация брюшной полости (отсутствие перистальтики)
- •3. Перкуссия живота (наличие выпота, отсутствие печеночной тупости)
- •4. Ректальное и вагинальное исследование для определения Дуглас-абсцесса
- •5. Чтение рентгенограмм при поддиафрагмальном абсцессе и газе над куполом диафрагмы
- •6. Фистулография (асс.)
- •7. Участие в операциях:
- •XI. Заболевания щитовидной железы
- •1. Пальпация щитовидной железы
- •2. Симптомы тиреотоксического зоба
- •3. Чтение и трактовка узи щитовидной железы
- •4.Трактовка результатов исследования гормонов (т3, т4, ттг), иммунной системы (иммунограммы)
- •5.Ассистирование на операциях
- •XII. Заболевание печени и желчных путей
- •2. Чтение, трактовка клинических и биохимических показателей крови
- •3. Знакомство с рентгенконтрастными методами исследованиями:
- •4. Узи печени
- •5. Ктг органов брюшной полости с контрастированием
- •6. Участие в операциях:
- •Экстренные
- •Плановые
- •7. Ведение послеоперационного периода:
- •XIII. Заболевание поджелудочной железы
- •1. Симптомы: Курвуазье, Керте, Бонде, Воскресенского, Мейо-Робсона
- •3. Рхпг при механической желтухи
- •4. Участие в операциях:
- •XIV. Грыжи передней и брюшной стенки
- •1.Определение размеров грыжевых ворот
- •2.Симптом «кашлевого толчка»
- •3. Участие в операциях: (асс.)
- •4. Рассечение апоневроза наружной косой мышцы живота скальпелем и ножницами.
- •XV. Заболевания кишечника
- •1.Симптомы непроходимости кишечника (Валя, Склярова, Кивуля, Дансе, «падающей капли»,Обуховской больницы)
- •2.Чтение рентгенограмм (чаша Клойбера), контрастное исследование тонкого кишечника
- •3.Ирригоскопия.
IV. Артериальная патология нижних конечностей
1.Выявление синдрома перемежающейся хромоты.
Сосудистые синдромы. Перемежающая хромота. Классическим является болевой синдром описанной еще Шарко перемежающейся хромоты — проявление недостаточности кровообращения в магистральных артериях ног (атеросклероз, облитери-рующий эндартериит). Боль отсутствует в покое, возникает только при ходьбе, причем вначале при длительной, а затем и кратковременной. Характер боли — сжимающий, ощущается она обычно в икроножной мышце. Больной вынужден останавливаться, после чего боль проходит. Объективно определяется ослабление, а затем и отсутствие пульсации дорзальной артерии стопы, на поздних стадиях заболевания возможно отсутствие пульсации также и подколенной артерии. Больные жалуются на зябкость ног: дистальные участки ног, в особенности стопы, холодные на ощупь, кожа бледная. От синдрома перемежающейся хромоты следует отличать другой синдром — грушевидной мыщцы, или синдром нижней ягодичной артерии Попелянского. Он возникает вследствие сдавления указанной артерии между грушевидной мышцей и расположенной сразу же каудальнее ее крестцово-остистой связкой. Причиной является длительное хроническое напряжение грушевидной мышцы (см. выше). Обычно одновременно сдавливается и лежащий рядом с нижней ягодичной артерией седалищный нерв. Клиническая картина сдавления этого нерва описана выше. При сдавлении нижней ягодичной артерии возникает односторонний синдром перемежающейся хромоты, главным образом вследствие рефлекторного спазма сосудов соответствующей ноги. Боль локализуется не только в икроножной мышце, но и в ягодице, бедре, и носит настолько острый характер, что больной вынужден немедленно остановиться, сесть или даже лечь. Нередко при этом бедро приводится к животу. Во время болевого приступа нога бледнеет. Лечение то же, что и при синдроме грушевидной мышцы. Описан также синдром перемежающейся хромоты спинного мозга (синдром Вербиста) — болезненные парестезии ног, отсутствующие в положении больного лежа и сидя и возникающие при стоянии и ходьбе. Синдром является следствием узости (обычно врожденной) каудального отдела позвоночного канала. Сходными признаками может проявляться каудогенная перемежающаяся хромота, связанная с компрессией конского хвоста.
Синдром Лериша
Синдром Лериша является одним из наиболее частых заболеваний артериальной системы, обусловленный окклюзирующим поражением (закупоркой) аорто-подвздошного сегмента.
Нарушение кровообращения таза и нижних конечностей приводит к появлению характерной триады симптомов, подробно описанных Леришем уже в 1923 г.: перемежающейся хромоте, отсутствию пульса на артериях нижних конечностей и импотенции.
Синдром лериша - название в 1943 г. предложил ф.Морель (F.Morel) в честь французского хирурга Лериша (Leriche Rene, 1879-1955). Обозначает совокупность клинических проявлений, обусловленных хронической окклюзией бифуркации брюшной аорты и подвздошных артерий.
Точных данных о частоте этого заболевания нет, но о его большой распространенности можно косвенно судить по количеству восстановительных операций на брюшной аорте. Так, в США ежегодно производится 37ООО при окклюзиях брюшной аорты.
Этиология окклюзирующего поражения аорты различна: атеросклероз, неспецифический аортоартериит, постэмболическая окклюзия, травматический тромбоз, фиброзно-мышечная дисплазия (преимущественно поражаются подвздошные артерии), врожденная гипоплазия или аплазия аорты. Чаще всего встречается облитерирующий атеросклероз (94%), затем неспецифический аортоартериит (5%) и около 1% падает на остальную патологию.
Естественное течение этого заболевания связано с прогрессирующим ухудшением. Обычно нарастание симптомов ишемии происходит медленно, но это справедливо лишь до тех пор, пока не произойдет тромбоз. Тогда клиническое течение может резко ухудшиться. Консервативное лечение не останавливает прогрессирования заболевания и, примерно, у 25% больных заканчивается ампутацией конечностей. Пик заболевания приходится на 6 декаду жизни, при этом чаще болеют мужчины, чем женщины.
Основным клиническим проявлением служит болевой синдром нижних конечностей, обусловленной хронической ишемией. В зависимости от тяжести ишемии нижний конечностей можно условно выделить 4 стадии заболевания (классификация А.В.Покровского): 1 стадия - боль в нижних конечностях появляется только при большой физической нагрузке, например, при ходьбе больше 1 км; 2 стадия - боль в ногах при ходьбе на меньшее расстояние. Если больной проходит обычным шагом без боли 2ОО м, то это 2А ст., если же боль возникает раньше - 2Б ст; 3 стадия - появление болей в ногах в покое; 4 стадия - к предыдущим жалобам присоединяются грубые трофические расстройства тканей нижних конечностей (язвы, некрозы, гангрена).
При окклюзии аорты боль возникает в ягодичных мышцах, пояснице и мышцах бедра - это так называемая высокая перемежающаяся хромота. Некоторые больные отмечают так называемую "перемежающуюся хромоту" анального сфинктера, возникающую в результате ишемии мышц тазового дна. Характерно чувство онемения, похолодание нижних конечностей (стоп), выпадение волос, ломкость и медленный рост ногтей. Довольно частым симптомом является импотенция. Она развивается не только вследствие ишемии тазовых органов, но и спинного мозга.
Дополнительное обследование включает комплекс методов, направленных на установление локализации и протяженности окклюзии (изотопная и рентгеноконтрастная ангиография, компьютерная томография) и гемодинамических нарушений (УЗДГ,дуплексное сканирование). В настоящее время функциональные гемодинамические нарушения при окклюзирующем поражении аортоподвздошного сегмента достаточно точно выявляются с помощью неинвазивных ультразвуковых методов обследования. При ультразвуковой допплерографии (УЗДГ) по характеру кровотока (магистральный или коллатеральный )можно определить проходимость магистральных артерий, приблизительный уровень окклюзии, измерить скорость кровотока и давление в различных сегментах. Чаще всего используют лодыжечный индекс давления (ЛИД) - отношение давления в области лодыжек к плечевому давлению. В норме он бывает чуть выше 1,О. Чем он ниже, тем больше гемодинамические расстройства и тяжелее степень ишемии.
В задачу аортографии входит также выяснение состояния дистального сосудистого русла (путей оттока). При сочетанной окклюзии поверхностной бедренной артерии важно определить состояние глубокой бедренной артерии. Ее стенозирование, особенно устья, плохо выявляется на снимках в передне-задней проекции, так как в этом участке бедренные артерии накладываются одна на другую. Расширение информации дают снимки в боковой или косой проекции.
При окклюзирующем поражении аорты может, хотя и редко, встречаться синдром "синих пальцев". Он вызывается атероэмболией дистальных артерий и проявляется типичными кожными изменениями в виде пурпурообразной сыпи, крапчатого или сетчатого красноватого рисунка, очень болезненными при пальпации. При этом сохраняется пульсация на артериях стопы и нормальное лодыжечное давление. Источником эмболии при синдроме "синих пальцев" обычно бывает инфраренальный сегмент аорты, а при диссеминированной атероэмболии (одновременное поражение внутренних органов) - торакоабдоминальная аорта.
Прогноз без оперативного лечения считается неблагоприятным. Большинство больных в течение 1-2 лет становятся нетрудоспособными. При консервативном лечении около 4О% больных умирают в течение 3 лет после установления диагноза.
Основным показанием к хирургическому лечению служит хроническая ишемия нижних конечностей 2Б - 4 ст. Восстановительная сосудистая операция противопоказана: при свежем инфаркте миокарда или инсульте головного мозга (до 3 мес.), декомпенсированной сердечной или легочной недостаточности, печоночно-почечной недостаточности, злокачественных опухолях, необратимой контрактуре крупных суставов,гангрене стопы с переходом на голень. Основным условием для операции является наличие удовлетворительных путей оттока.
При сочетанном окклюзирующем поражении брахиоцефальных артерий в стадии преходящих нарушений мозгового кровообращения вначале производится коррекция мозгового кровотока, а вторым этапом реконструктивная операция на аорте. При наличие сопутствующей вазоренальной гипертонии оправдана одномоментная хирургическая коррекция кровотока по почечным артериям и брюшной аорте. То же самое относится к окклюзии висцеральных артерий. Если показано аорто-коронарное шунтирование при окклюзирующем поражении коронарных артерий и синдроме Лериша, то оно выполняется в первую очередь, за исключением тех случаев, при которых имеется ишемия конечностей 1V ст. с присоединением суперинфекции. Тогда вначале производится санация гнойно-некротических очагов, которая лучше всего достигается с помощью щадящих атипичных восстановительных сосудистых операций типа перекрестного бедренно-бедренного шунтирования.
Хорошие отдаленные результаты хирургического лечения синдрома Лериша достигают 60-75 %,послеоперационная летальность колеблется от 2 до 13%,а количество ампутаций от 0 до 10%.
Определение острой и хронической артериальной недостаточности.
Расстройство кровообращения конечностей обусловлено недостаточным притоком крови при заболеваниях артерий, нарушающих их проходимость, или недостаточным оттоком и застоем крови при изменении проходимости вен. Нарушение лимфообращения бывает вызвано расстройством оттока и застоем лимфы вследствие поражения лимфатических узлов или сосудов.
Причины, приводящие к нарушению крово- и лимфообращения, различны, но развивающиеся нарушения артериального, венозного кровотока и лимфообращения имеют некоторое сходство клинических проявлений, их объединяют в синдромы артериальной, венозной недостаточности и лимфостаза.
Основные варианты недостаточности крово-и лимфообращения
I. Артериальная недостаточность:
• острый ишемический синдром (острая артериальная недостаточность);
• хронический ишемический синдром (хроническая артериальная недостаточность).
II. Венозная недостаточность:
• острая венозная недостаточность;
• хроническая венозная недостаточность.
III. Недостаточность лимфообращения:
• лимфостаз;
• слоновость.
Острая артериальная недостаточность
Острая артериальная недостаточность чаще бывает обусловлена закупоркой (вследствие эмболии или тромбоза) артерий. Источником артериальной эмболии становятся пристеночные тромбы при инфаркте мио-
карда, пороках клапанов, мерцании предсердий. Перемещение эмбола показано на рис. 165. Источником венозной эмболии бывает тромбоз вен (распространённый тромбоз глубоких вен голени и бедра, восходящий тромбоз большой подкожной вены, тромб сафено-феморального соустья, полых вен). Оторвавшийся тромб переносится с током крови в правое предсердие, правый желудочек и затем в лёгочную артерию. Но возмож-
Рис. 165. Тромбоэмболия артериальная (а) и венозная (б).
на и перекрёстная эмболия, когда эмбол из венозной системы при неза- ращённом овальном окне перемещается с током крови в левую половину сердца и далее в артериальную систему.
Основной вид эмболов - тромбы, значительно реже встречают воздушную (при ранении крупных вен, нарушении техники внутрисосудистых вливаний) и жировую (при переломе костей) эмболию.
Хроническая артериальная недостаточность
Хроническую артериальную недостаточность вызывают постепенно нарастающие стенозирование и окклюзия артерий, обусловленные такими заболеваниями, как облитерирующий эндартериит, болезнь Рейно, болезнь Бюргера, облитерирующий атеросклероз. При указанных заболеваниях дегенеративные или атеросклеротические изменения стенки сосуда приводят к сужению просвета артерий. Тромбоз артерий в местах их сужения обусловливает клиническую картину хронической и острой артериальной недостаточности с раз- витием гангрены.
Нарушения венозного оттока
Причина острого нарушения венозного кровотока - тромбоз или тромбофлебит магистральных вен конечностей. К хронической венозной недостаточности приводят перенесённый ранее тромбофлебит глубоких вен и варикозная болезнь.
Нарушения лимфооттока
Нарушение лимфооттока вызывают различные заболевания: лимфангиит, лимфаденит, травматические повреждения лимфатических сосудов или узлов, сдавление их гематомой, рубцами, блокада лимфатических узлов метастазами злокачественных опухолей.
Обследование больных с заболеваниями сосудов
Несмотря на сложность распознавания сосудистых заболеваний, правильный диагноз в большинстве случаев можно установить при клиническом обследовании больного. Обследование необходимо проводить в тёплом помещении при обязательном сравнении симметричных участков конечностей.
|
Жалобы
Больные жалуются на боль, слабость, усталость, тяжесть в ногах, расстройства чувствительности, отёки, изъязвления.
Боль, возникающая в ногах при ходьбе и исчезающая в покое, - патогномоничный симптом недостаточности артериального кровотока, обусловленного стенозом (сужением) или окклюзией (закупоркой) ар- терии. Это состояние носит название перемежающейся хромоты. Выра- женность симптома зависит от степени нарушения кровотока.
Мышечная слабость, нарастающая при физической нагрузке, также становится постоянным спутником нарушенного артериального кровообращения.
Парестезия (онемение, ощущение ползания мурашек), анестезия (отсутствие всех видов чувствительности) характерны для нарушения артериального кровотока, отличаются периодичностью и усиливаются в момент функциональной активности.
Отёки - признак нарушения венозного кровотока или лимфообращения. Они могут быть постоянными или появляться к вечеру и исчезать к утру. Отекать может вся конечность или её часть.
Объективное обследование
При осмотре в некоторых случаях (например, при варикозной болез- ни) патологию обнаруживают сразу (по наличию расширенных вен с узлами), в других случаях осмотр позволяет выявить важные для диагностики сосудистых заболеваний нарушения трофики (питания) тканей.
Мышечную гипотрофию отмечают при заболеваниях артерий. Дистрофические изменения кожи (её истончение, выпадение волос, сухость, трещины, гиперкератоз, язвы) свидетельствуют о нарушении кровоснаб- жения. Большую диагностическую ценность имеет изменение окраски кожи (бледность, цианоз, мраморная окраска).
Увеличение объёма конечности за счёт отёка свидетельствует о недостаточности венозного кровотока или лимфообращения, локализация и выраженность изменений - о распространённости и тяжести заболевания.
|
Для объективной оценки выраженности отёка конечности измеряют окружность голени и бедра на разных уровнях, сравнивая с данными, полученными при измерении здоровой конечности на том же уровне.
Пальпация позволяет определить сразу несколько параметров:
• оценить изменение температуры различных участков кожи, для чего исследующий прикладывает кисти рук тыльной поверхностью к симметричным отделам конечности;
• выявить систолодиастолическое дрожание при артериовенозном свище, наличие флеболитов (через кожу прощупываются обызвествлён- ные тромбы, определяемые в виде образований каменистой плотности по ходу поверхностных вен);
• сравнить пульсацию на симметричных участках конечностей. Перкуссия артерий имеет меньшее значение (определение границы
гематомы, аневризмы).
Аускультацию проводят в основных точках (в надключичной, под- вздошной, паховой областях, в области пупка и над местом пульсирующего выпячивания). При сужении артерии выслушивают систолический, при артериовенозном свище - систолодиастолический шум.
Измерение объёма конечности на симметричных участках позволяет определить выраженность отёка и его изменения при лечении.
Специальные методы исследования.
Осциллография - регистрация пульсовых колебаний сосудистых стенок (осциллометрический индекс). Снижение осцилляции свидетельствует о недостаточности кровотока в артерии.
Реовазография - графическая регистрация кровенаполнения тканей на исследуемом участке. Для оценки функционального состояния сосудов используют пробы с нитроглицерином.
Допплерография - метод, основанный на использовании ультразвука. Даёт возможность графической регистрации кровотока, позволяет измерить регионарное систолическое давление, определить состояние клапанов вен.
|
Радиоизотопная диагностика - исследование кровотока с помощью короткоживущих радионуклидов (сцинтиграфия).
Термометрия - измерение температуры кожи на симметричных участках конечностей с помощью электротермометра. Применяют инфракрасную термографию (с помощью тепловизора). Измерение температуры на симметричных участках позволяет определить состояние кровотока.
Рентгеноконтрастный метод: артерио-, флебо-, лимфография. Метод позволяет оценить проходимость сосудов (артерий, вен, лимфатических сосудов), наличие сужения просвета сосуда, окклюзии его эмбо- лом, тромбом, состояние клапанов вен и др.
Капилляроскопия - микроскопическое исследование капилляров ногтевого ложа с целью оценкипериферического кровотока.
артериальная непроходимость (острая и хроническая артериальная недостаточность)
Обследование больного с заболеваниями артерий имеет свои особенности. Бледная окраска кожи конечности - признак недостаточности кровообращения, при изменении положения тела (переходе из горизонтального положения в вертикальное) бледность сменяется багрово-си- нюшной окраской. Кожа сухая, шелушащаяся, ногти деформированы, утолщены, ломкие, отмечают выпадение волос, мышцы атрофичны.
При исследовании пульса выявляют его ослабление или исчезновение. На нижней конечности пульс исследуют: на бедренной артерии - ниже середины пупартовой связки, на подколенной - в ямке при согнутой в коленном суставе конечности и максимальном расслаблении мышц, на тыльной артерии стопы - между I и II плюсневыми костями, на задней большеберцовой артерии - позади внутренней лодыжки. На верхней конечности определяют пульсацию подкрыльцовой, плечевой и лучевой артерий (рис. 166).
Для оценки нарушения артериального кровообращения проводят специальные пробы.
|
• Проба Оппеля. Больной лежит на спине, приподняв ногу под углом 45? и удерживая в этом положении в течение 1 мин. Побледнение подошвы (симптом плантарной ишемии) свидетельствует о недостаточном артериальном кровообращении.
• Проба Самюэлса. В положении с приподнятыми ногами больной совершает 20-30 сгибаний в голеностопных суставах. Появление бледности подошв указывает на артериальную недостаточность.
• Проба Мошковича. На приподнятую нижнюю конечность в положении больного на спине накладывают на 5 мин жгут. После снятия жгута определяют время возникновения гиперемии кожи. В норме она появляется через 5-30 с, при облитерирующих заболеваниях - через 3-5 мин.
Указанные пробы имеют диагностическое значение в начале заболевания (в стадии компенсации). При появлении симптома перемежаю- щейся хромоты диагноз не представляет затруднений (стадии субкомпенсации и декомпенсации кровообращения).
Специальные методы исследования применяют для оценки степени нарушения кровообращения, наблюдения за развитием заболевания и эффективностью лечения.
При термометрии уменьшение температуры кожи на 0,5-0,7 градуса указывает на нарушение кровотока. При осциллографии отмечают
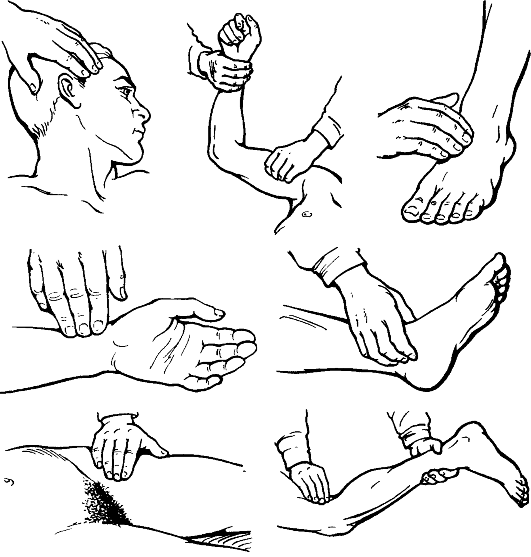
Рис. 166. Определение пульсации периферических артерий.
снижение осцилляции (недостаточность кровотока). Реографический индекс понижен, что указывает на недостаточность артериального кровотока.
С помощью капилляроскопии при облитерирующих заболеваниях артерий выявляют извитые, петлистые и суженные капилляры. Артерио- графия (рентгеноконтрастное исследование артерий) при облитерирующем атеросклерозе позволяет обнаружить сосуды с «изъеденным» внутренним контуром, участки сужения (окклюзии) просвета сосуда. При эндартериите отмечают выраженное равномерное сужение просвета артерий, часто на большом протяжении.
|
Острая артериальная непроходимость
Острая артериальная непроходимость вследствие внезапного прекращения кровотока в артерии - наиболее частая причина гангрены. К артериальной непроходимости приводят разрыв артерии при травме, сдавление жгутом, перевязка при операции, тромбоз, эмболия - закупорка сосуда чаще всего тромбом, реже воздухом или жиром, перене- сённым током крови.
При эмболии артерий возникает ишемия конечности. Клинические признаки зависят от калибра обтурированного сосуда, уровня его закупорки, состояния коллатерального кровообращения и времени, прошедшего с момента закупорки.
При эмболии крупных артерий развивается синдром острой ишемии органа (например, конечности), обусловленный следующими факторами:
• закупоркой магистрального сосуда, острым растяжением сосуда над местом его закупорки;
• рефлекторным спазмом всей артериальной системы конечности - закупоренного сосуда, его ветвей, коллатералей ниже места закупорки;
• образованием продолженного тромба ниже места закупорки вследствие замедления тока крови и нарушения активности свёртывающей и противосвёртывающей систем крови.
Для уточнения диагноза, точного определения уровня эмболии используют специальные методы исследования: кожную термометрию, осциллографию, реографию, ангиографию.
В клиническом течении тромбоэмболии магистральных сосудов выделяют три стадии (по Савельеву B.C.).
• Ишемия I стадии - стадия функциональных расстройств. Она продолжается несколько часов и клинически проявляется острой болью в конечности, бледностью и похолоданием кожных покровов. Пульс на периферических артериях отсутствует. Болевая и тактильная чувствительность сохранена, активные движения в суставах возможны, хотя и ограничены. Восстановление кровообращения в конечности в этой стадии заболевания обеспечивает полное сохранение функций.
|
• Стадия II - стадия органических изменений. Болевая и тактильная чувствительность отсутствует, активные и пассивные движения в суставах резко ограничены, развивается мышечная контрактура, кожа синюшная. Продолжительность стадии 12-24 ч. При восстановлении проходимости сосуда в этой стадии заболевания можно сохранить конечность, но происходит полная утрата или резкое ограничение её функций.
• Стадия III - некротическая - характеризуется развитием гангрены. Наступает через 24-48 ч после эмболии. В этой стадии конечность
утрачивает все виды чувствительности и возможность движения. Восстановление проходимости магистральных сосудов не спасает конечность от развития гангрены, но нередко снижает уровень демаркации и соответственно уровень ампутации конечности.
Определение стадии развития ишемии конечности позволяет выбрать метод лечения: при I и II стадиях показано радикальное вмешательство - восстановление проходимости артерии, при III (некроти- ческой) стадии заболевания оно бесполезно. В последнем случае речь идёт о спасении жизни больного, и с этой целью предпринимают ампутацию конечности.
Клиническая картина
Клинические проявления заболевания совпадают с началом эмболии и выражаются болевым синдромом. Боль появляется внезапно. Она бывает выраженного характера и обусловлена острой ишемией вследствие не только закупорки артерии, но и рефлекторного спазма коллатеральных сосудов. Боль - первый и постоянный симптом эмболии. Она может быть настолько интенсивной, что в некоторых случаях развивается шок. Чаще боль возникает в дистальных отделах конечности, но иногда появляется сначала в месте локализации эмбола, а затем распространяется на дистальные отделы. Если сначала появляются онемение, ощущение ползания мурашек, парестезии, похолодание конечности, а боль присоединяется потом, это означает, что произошла неполная закупорка артерии эмболом. Полную непроходимость артерии вызывает присоединившийся вторичный тромбоз с развитием симптомов ишемии конечности. Такое подострое течение заболевания встречают у 1 из 10 больных с тромбоэмболией крупных артерий.
|
Очень быстро развиваются неврологические симптомы: сразу же за болью появляется ощущение онемения в конечности, ползания мурашек, затем исчезают все виды чувствительности. Вслед за болью или чуть позже больные отмечают утрату движений в конечности или выраженное снижение мышечной силы.
У больных с тромбоэмболией значительно ухудшается общее состояние, так как эмболия чаще развивается на неблагоприятном фоне - у тяжелобольных с сердечно-сосудистым заболеванием. Выявляют учащение пульса, цианоз губ и слизистых оболочек, учащение дыхания, падение АД, т.е. развивается шок.
При осмотре конечности отмечают изменение окраски кожного покрова: он становится бледным, почти белым, с пятнами синюшной окраски («мраморная кожа»), участки цианоза напоминают трупные пят-
на. Ногтевые ложа синюшны. Кожа при пальпации холодная на ощупь. Похолодание конечности больше выражено в периферических её отделах. Температура кожи ниже, чем на здоровой конечности, на 2-3 градуса. Снижается как болевая, так и тактильная кожная чувствительность - проверяют с помощью иглы. Больной с закрытыми глазами определяет прикосновение тупым предметом или лёгкие уколы иглой. Если больной не воспринимает прикосновения и уколов, это свидетельствует о полной утрате болевой и тактильной чувствительности и необратимых изменениях в тканях (кровообращения в конечности недостаточно для сохранения её жизнеспособности). При исследовании конечности отмечают исчезновение пульсации периферических артерий.
Отсутствие пульса в сочетании с картиной острой ишемии имеет большое диагностическое значение.
При обследовании больного важно определить способность к активным движениям и их объём. Движения раньше утрачиваются в пальцах конечности: сначала они ограничены (мышечная сила снижена), затем наступает паралич.
|
Все симптомы острой ишемии конечности, если не предприняты меры для восстановления кровообращения, нарастают, бледность кожного покрова сменяется цианозом, кожа становится сухой, сморщивается, приобретает чёрную окраску, развивается гангрена (чаще сухая).
Лечение
Первая помощь при тромбоэмболии артерий включает введение обез- боливающих и сердечных средств, транспортную иммобилизацию конечности стандартными или импровизированными шинами, обкладывание конечности пузырями со льдом и быструю транспортировку больного в хирургическое отделение.
Лечение тромбоэмболии артерий должно быть индивидуальным, в зависимости от локализации эмболии, давности заболевания, стадии ишемии. Начинают лечение с консервативных мероприятий, проводимых при наличии показаний к операции в течение 1,5-2 ч. Если ишемия конечности не проходит, болевая чувствительность не восстанавливается, выполняют операцию.
Консервативное лечение показано в ранней стадии (в течение 6 ч от начала заболевания) при очень тяжёлом общем состоянии больного, эмболии мелких артерий (голени, предплечья), неясной клинической картине заболевания, а также как вспомогательное при оперативном лечении.
Консервативное лечение включает следующие назначения:
• антикоагулянты (гепарин натрия, антикоагулянты непрямого действия) и фибринолитические средства (стрептокиназа, стрептодеказа) - для предотвращения образования или лизиса продолженного тромба;
• антиспастическую терапию - для снятия спазма сосудов (сосудорасширяющие средства, прокаиновые блокады);
• средства, улучшающие коллатеральное кровообращение (токи Бернара, вакуум-аппараты на конечность).
Хирургическое лечение включает радикальные операции - эмболэктомию (рис. 167), пластику артерий, шунтирование сосудов. Эти операции выполняют с целью восстановления проходимости артерий.Паллиативные операции
|
направлены на улучшение коллатерального кровообращения без восстановления проходимости магистрального сосуда. К таким операциям относят симпатэктомию. При развитии гангрены показана ампутация конечности.
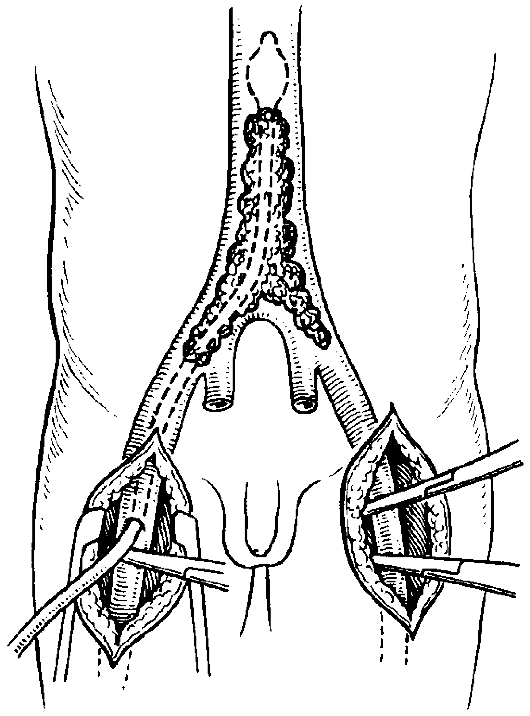
Рис. 167. Эмболэктомия баллонным катетером.
Хроническая артериальная непроходимость
Хроническая артериальная непроходимость - патологическое состояние, обусловленное развитием постепенно нарастающего сужения артерий и проявляющееся синдромом ишемии конечности. Возможны следующие причины хронической ишемии конечностей.
• Облитерирующий эндартериит, облитерирующий тромбангиит (болезнь Бюргера), болезнь Рейно. В связи с тем, что клинические проявления при этих заболеваниях практически идентичны, их объединяют в одну группу - облитерирующий эндартериит. Особенность болезни Рейно - поражение верхних конечностей, болезни Бюргера - одновременное поражение мелких поверхностных вен (мигрирующий тромбофлебит).
• Облитерирующий атеросклероз, в основе которого лежит атеросклеротический процесс с сужением и облитерацией просвета сосуда.
Общий признак всех этих заболеваний - развитие хронической артериальной недостаточности, проявляющейся ишемическим синдромом. Обнаружение этого синдрома, определение его выраженности и скорости нарастания позволяют диагностировать заболевание и установить степень недостаточности кровообращения.
Жалобы больных при облитерирующих заболеваниях конечностей обычно начинаются с болей. Ведущая жалоба на перемежающуюся хромоту - не самый ранний симптом, хотя большинство больных связывают начало заболевания с её возникновением. Этот симптом - показатель значительного нарушения кровообращения в конечности. Он заключается в появлении при ходьбе выраженных болей в икроножных мышцах и стопе, что вынуждает больного останавливаться, а после стихания болей продолжать движение. По тому, в какой степени выражен этот симптом, определяют выраженность ишемии конечности: I степень - боли возникают при ходьбе через 500 м от начала движения, II степень - через 200 м, III степень - через 20-30 м и в покое, IV степень - появление некроза, гангрены.
|
В клиническом течении хронической артериальной недостаточности выделяют четыре стадии,
В I стадии - компенсации - больные жалуются на быструю утомляемость, чувство тяжести и боли в икроножных мышцах при ходьбе, ощущение зябкости стоп, перемежающуюся хромоту через 200-500 м, онемение, мышечную слабость, покалывание в концах пальцев.
В анамнезе у больных бывают указания на злоупотребление курением, длительное переохлаждение, нервно-психические перегрузки. При осмотре внешний вид конечности изменён незначительно: отмечают уменьшение волосяного покрова (облысение), кожные покровы ног бледные, холодные на ощупь, больше в области пальцев и стоп. Выявляют ослабление пульса на периферических артериях. При надавливании на кожу стопы остаётся бледное пятно.
Стадия II - субкомпенсации - характеризуется преходящими явлениями ишемии. Больные отмечают похолодание пальцев стоп, чётко выражен симптом перемежающейся хромоты. Кожа стоп бледная, температу- ра её понижена. В покое явления ишемии исчезают. После проведённого консервативного лечения наступает компенсация кровообращения.
Стадия III - декомпенсации кровообращения и трофических расстройств. Больные жалуются на выраженные боли, возникающие не только при ходьбе, но и в покое, особенно по ночам, что приводит к бессон- нице. Боли локализуются в пальцах, на подошве, тыльной поверхности стопы, реже в голени. Больные вынуждены сидеть в постели, часто с опущенной ногой. Кожа становится сухой, бледной, с синюшными пятна-
ми, ногти утолщены, ломкие, мышцы атрофичны. Пульсация на артериях стопы отсутствует. Возникают очаги некроза (на пальцах появляются тёмно-синие пятна), пальцы становятся синюшными и отёчными.
Стадия IV - гангренозная. Выражены симптомы ишемии конечности, боли становятся постоянными и непереносимыми. Нарастают отёк и цианоз, захватывающие всю стопу. Пальцы (или стопа) приобретают синюшно-чёрный цвет, сморщиваются - развивается сухая гангрена, а при присоединении инфекции - влажная гангрена.
|
Облитерирующий атеросклероз
Облитерирующий атеросклероз - местное проявление общего атеросклероза. Чаще заболевание приводит к ишемическому синдрому - хронической артериальной недостаточности нижних конечностей. За- болевают лица старше 50 лет, злоупотребляющие курением. Часто в анамнезе у них отмечают сахарный диабет, нарушения холестеринового обмена, авитаминоз, длительные переохлаждения ног. Происходит поражение крупных артерий - страдают бифуркация аорты, подвздошные, бедренные, подколенные артерии. Сосуды верхних конечностей в патологический процесс почти не вовлечены.
Больные облитерирующим атеросклерозом выглядят старше своего возраста. В анамнезе у них часто отмечают нарушения коронарного (инфаркты миокарда) и мозгового кровообращения, гипертоническую болезнь. Часто отсутствует пульс на бедренных артериях, но участки некроза на стопах возникают не всегда.
При ангиографии выявляют зазубренность, изъеденность стенки артерии, окклюзию проксимальных отделов артерии, на рентгенограммах определяют обызвествление стенки сосудов.
Облитерирующий эндартериит
Облитерирующий эндартериит - хроническое системное нейродистрофическое заболевание сосудов, сопровождающееся сегментарной окклюзией артерий преимущественно нижних конечностей. Заболева- ние начинается с мелких сосудов нижних конечностей, нередко происходит поражение и сосудов верхних конечностей. В основном болеют мужчины (97%) в возрасте 20-40 лет.
Этиология и патогенез
В этиологии облитерирующего эндартериита большинство клиницистов в настоящее время основную роль отводят нервно-рефлектор-
ному фактору и аутосенсибилизации. Факторы, провоцирующие развитие болезни (предрасполагающие), включают отморожения нижних конечностей, длительное курение, переохлаждения ног.
|
В основе патологических изменений, наблюдаемых при эндартериите, лежит сужение просвета сосудов с последующим тромбозом. В начальной стадии выявляют отслойку эндотелия с развитием капиллярного ангиоматоза внутренней оболочки. В последующем отмечают гипертрофию средней оболочки, инфильтрацию стенки лимфоидногистиоцитарными элементами с большим количеством клеток, мышечный слой сохранён. Внутренняя эластическая мембрана утолщена. В венах обнаруживают изменения, сходные с таковыми в поражённой артерии, а также гипертрофию артериовенозных анастомозов. В анамнезе - нервно-психические перенапряжения, злоупотребление курением, переохлаждения, отморожения ног. Очень редко отмечают нарушения ко- ронарного или мозгового кровообращения, гипертоническую болезнь, сахарный диабет.
Клиническая картина
Сначала болезнь характеризуется преходящими несильными болями, ощущением ломоты и похолодания I пальца стопы или пяточной области. Отмечают выпадение волос на наружной поверхности голени. В это время, как правило, больные к врачу не обращаются, но знать эти признаки важно для выявления заболевания при профилактических осмотрах. В последующем больные ощущают зябкость, парестезии в виде ощущения ползания мурашек, онемения, беспричинной усталости в ногах. Иногда появляются интенсивные спастические боли при физической нагрузке.
Больные плохо переносят тепло: появляются тяжесть, боли в ногах. Довольно часты грибковые поражения ногтей, панариции. Вследствие ишемии ломота и тяжесть в икроножных мышцах возникают при ходьбе (перемежающаяся хромота). Отмечают преходящее исчезновение пульса (спазм сосудов) на артериях стопы, повышенную потливость ног, общий гипергидроз.
Прогрессирование болезни приводит к выраженной недостаточности кровообращения. Боли становятся постоянными, усиливаются в ночное время (больной не спит по ночам). Симптом перемежающейся хромоты резко выражен, во время ходьбы больные из-за боли часто и надолго останавливаются. В ногах - зябкость, жжение кожи стоп, ощущение онемения. При осмотре кожа багрово-синюшного цвета, пальцы атрофичны («пустой» палец), стопа отёчна, ногтевые пластинки грубые,
|
ломкие и деформированные, видны болезненные и глубокие трещины кожи, расположенные на подошвенной поверхности стоп и в межпальцевых промежутках. Это прегангренозная стадия болезни. В этой стадии появляются трофические язвы - они небольших размеров и очень болезненны. Пульс на артериях стопы не определяется, часто он отсутствует и на подколенной, реже - на бедренной артерии. Несмотря на сохраняющуюся пульсацию на одной из артерий стопы или подколенной артерии, появляются некрозы в области пальцев. Незначительное воздействие неблагоприятных факторов (небольшая травма, охлаждение и т.д.) может вызвать гангрену.
Нарастание некротических изменений приводит к развитию гангрены. При этом боли становятся постоянными, особенно ночью. Боли зависят от ишемии нервов и не всегда связаны с омертвением тканей. При обследовании больных отмечают резкую боль при пальпации, что характерно для ишемии; при развитии некроза боли исчезают.
При ангиографическом исследовании стенки сосудов гладкие, обнаруживают сужение просвета периферических артерий.
Облитерирующий тромбангиит Бюргера - одна из форм облитерирующего эндартериита.
Для облитерирующего тромбангиита характерны молодой возраст заболевших (до 30-35 лет) и прогрессирующий, ремиттирующий харак- тер течения болезни. У больных определяют явления сенсибилизации, аллергические реакции. Клиническая симптоматика складывается из признаков нарастающей ишемии (артериальной недостаточности) и мигрирующего тромбофлебита. Заболевание начинается по типу общей аллергической реакции с повышением температуры тела, изменениями в составе крови, разлитым или очаговым поражением артерий и вен, а заканчивается системным поражением сосудов кожи, мышц, костей, нервной системы, внутренних органов.
|
Для облитерирующего тромбангиита, кроме свойственного эндартерииту поражения сосудов, характерно одновременное поражение вен в виде флебита или тромбофлебита. Заболевание быстро прогрессирует и часто приводит к влажной гангрене.
Лечение
Лечение больных с облитерирующим атеросклерозом сосудов нижних конечностей включает использование сосудорасширяющих средств. При присоединении тромбозов проводят антикоагулянтную терапию. Рекомендуют санаторно-курортное лечение.
При ограниченном по протяжённости стенозе артерии выполняют эндоваскулярное вмешательство -дилатацию сосуда с помощью специальных баллонных катетеров.
При окклюзии магистральных артерий осуществляют восстановительные операции на сосудах (протезирование, шунтирование), при гангрене - ампутацию.
Лечение облитерирующего эндартериита заключается в применении противовоспалительных и антиаллергических, сосудорасширяющих и болеутоляющих средств, а также ганглиоблокирующих и гормональных препаратов (например, гексэстрола), физиотерапевтических процедур (УВЧ-терапии, токов Бернара, электрофореза лекарственных препаратов), рекомендуют санаторно-курортное лечение.
Из хирургических методов лечения используют операции на симпатической нервной системе (например, поясничная, грудная симпатэктомия).
При гангрене конечности выполняют ампутацию.
