
Xirurgicheskie_bolezni М.И.Кузин
.pdfторакоабдоминальных ранениях. Они в большинстве случаев сочетаются с повреждением органов грудной и брюшной полости.
Клиническая картина и диагностика. В остром периоде превалируют симптомы сопутствующей травмы (плевропульмональный шок, сердечно-сосудистая и дыхательная недостаточность, кровотечение, перитонит, гемопнев-моторакс, переломы костей). Диагностическое значение имеют симптомы сдавления легкого и смещения органов средостения. Может возникнуть ущемление выпавших в плевральную полость органов.
Заподозрить ранение диафрагмы можно при выявлении над грудной клеткой тимпанита при перкуссии, кишечных шумов при аускультации, возникновении гемоили пневмоторакса при ранениях живота. Основными методами диагностики повреждений диафрагмы являются рентгенологическое исследование, компьютерная томография.
Лечение. При разрывах и ранениях диафрагмы показана срочная операция — ушивание дефекта отдельными швами из нерассасывающегося шовного материала после низведения брюшных органов. В зависимости от характера травмы операцию начинают с лапароили торакотомии.
8.3. Диафрагмальные грыжи
Диафрагмальная грыжа — перемещение брюшных органов в грудную полость через врожденные или приобретенные дефекты. Различают врожденные, приобретенные и травматические грыжи.
Ложные грыжи не имеют брюшинного грыжевого мешка. Их разделяют на врожденные и приобретенные. Врожденные грыжи образуются в результате незаращения в диафрагме существующих в эмбриональном периоде сообщений между грудной и брюшной полостью. Значительно чаще встречаются травматические приобретенные ложные грыжи. Они возникают при ранениях диафрагмы и внутренних органов, а также при изолированных разрывах диафрагмы размером 2—3 см и более как в сухожильной, так и в мышечной ее частях.
Истинные грыжи имеют грыжевой мешок, покрывающий выпавшие органы. Они возникают при повышении внутрибрюшного давления и выхож-дении брюшных органов через существующие отверстия: через грудиноре-берное пространство (парастернальные грыжи — Ларрея, Морганьи) или непосредственно в области слаборазвитой грудинной части диафрагмы (рет-ростернальная грыжа), диафрагмальная грыжа Бохдалека — через пояснич-но-реберное пространство. Содержимым грыжевого мешка как при приобретенной, так и при врожденной грыже могут быть сальник, поперечная ободочная кишка, предбрюшинная жировая клетчатка (парастернальная липома).
Истинные грыжи атипичной локализации встречаются редко и отличаются от релаксации диафрагмы наличием грыжевых ворот, а следовательно, возможностью развития ущемления.
Грыжи пищеводного отверстия диафрагмы выделяют в отдельную группу, так как они имеют ряд особенностей (см. "Грыжи пищеводного отверстия").
Клиническая картина и диагностика. Степень выраженности симптомов диафрагмальных грыж зависит от вида и анатомических особенностей перемещенных брюшных органов в плевральную полость, их объема, степени наполнения содержимым, сдавления и перегиба их в области грыжевых ворот, степени коллапса легкого и смещения средостения, размеров и формы грыжевых ворот.
Некоторые ложные грыжи (пролапс) могут протекать бессимптомно. В других случаях симптомы можно условно разделить на желудочно-кишечные, легочно-сердечные и общие.
Больные жалуются на чувство тяжести и боли в подложечной области, грудной клетке, подреберьях, одышку и сердцебиение, возникающие после обильного приема пищи; часто отмечают бульканье и урчание в грудной клетке на стороне грыжи, усиление одышки в горизонтальном положении. После еды бывает рвота принятой пищей. При завороте
201
желудка, сопровождающемся перегибом пищевода, развивается парадоксальная дисфагия (твердая пища проходит лучше жидкой).
При ущемлении диафрагмальной грыжи возникают резкие приступообразные боли в соответствующей половине грудной клетки или в эпигастральной области и симптомы острой кишечной непроходимости. Ущемление полого органа может привести к некрозу и перфорации его стенки с развитием пиопневмоторакса.
Заподозрить диафрагмальную грыжу можно при наличии в анамнезе травмы, перечисленных выше жалоб, уменьшении подвижности грудной клетки и сглаживании межреберных промежутков на стороне поражения.
Характерны также западение живота при больших длительно существующих грыжах, притупление или тимпанит над соответствующей половиной грудной клетки, меняющие интенсивность в зависимости от степени наполнения желудка и кишечника. При аускультации выслушиваются перистальтические шумы кишечника или шум плеска в этой зоне при одновременном ослаблении или полном отсутствии дыхательных шумов. Отмечается смешение тупости средостения в непораженную сторону.
Окончательный диагноз устанавливают при рентгенологическом исследовании и более информативной компьютерной томографии. При выпадении желудка в плевральную полость виден большой горизонтальный уровень жидкости в левой половине грудной клетки. При выпадении петель тонкой кишки на фоне легочного поля определяют отдельные участки просветления и затемнения. Перемещение селезенки или печени дает затемнение в соответствующем отделе легочного поля. У некоторых больных хорошо видны купол диафрагмы и брюшные органы, расположенные выше него.
При контрастном исследовании пищеварительного тракта определяют характер выпавших органов (полый или паренхиматозный), уточняют локализацию и размеры грыжевых ворот на основании картины сдавления выпавших органов на уровне отверстия в диафрагме (симптом грыжевых ворот). Некоторым больным для уточнения диагноза целесообразно произвести торакоскопию или наложить пневмоперитонеум. При ложной грыже воздух может пройти в плевральную полость (рентгенологически определяют картину пневмоторакса).
Лечение. В связи с возможностью ущемления грыжи показана операция. При правосторонней локализации грыжи операцию производят через трансторакальный доступ в четвертом межреберье; при парастернальных грыжах лучшим доступом является верхняя срединная лапаротомия; при левосторонних грыжах показан трансторакальный доступ в седьмом-восьмом межреберьях.
После разделения сращений, освобождения краев дефекта в диафрагме перемещенные органы низводят в брюшную полость и ушивают грыжевые ворота (дефект в диафрагме) отдельными узловыми швами с образованием дубликатуры. При больших размерах дефекта диафрагмы его закрывают синтетической сеткой (лавсан, тефлон и др.).
При парастернальных грыжах (грыжа Ларрея, ретростернальная грыжа) перемещенные органы низводят из грудной полости, выворачивают грыжевой мешок и отсекают его у шейки. Накладывают и последовательно завязывают П-образные швы на края дефекта диафрагмы и задний листок влагалища брюшных мышц, надкостницу грудины и ребер.
При грыжах пояснично-реберного пространства дефект диафрагмы ушивают отдельными швами с образованием дубликатуры.
При ущемленных диафрагмальных грыжах выполняют трансторакальный доступ. После рассечения ущемляющего кольца исследуют содержимое грыжевого мешка. При сохранении жизнеспособности выпавшего органа его вправляют в брюшную полость, при необратимых изменениях — резецируют. Дефект в диафрагме ушивают.
8.4. Грыжи пищеводного отверстия диафрагмы
Грыжи могут быть врожденными и приобретенными. Выделяют скользящие
202

(аксиальные) и параэзофагеальные грыжи пищеводного отверстия Скользящие грыжи (рис. 8.2). При этом виде грыж кардиальный отдел желудка, расположенный мезоперитонеально, перемещается выше диафрагмы по оси пищевода и принимает участие в образовании грыжевого мешка. Скользящие грыжи, согласно классификации Б. В. Петровского и Н. Н. Кан-шина, подразделяют на пищеводные, кардиальные, кардиофундальные и гигантские (субтотальные и тотальные желудочные), при которых желудок перемещается в грудную полость. Скользящая грыжа может быть фиксированной и нефиксированной. Кроме того, выделяют приобретенный короткий пищевод, при котором кардия расположена над диафрагмой, и врожденный короткий пищевод (грудной желудок).
Скользящие грыжи могут быть тракционными, пульсионными и смешанными. Основное значение в развитии приобретенных скользящих грыж пищеводного отверстия имеет тракционный механизм, возникающий при сокращении продольной мускулатуры пищевода. К развитию пульсионных грыж приводят конституциональная слабость интерстициальной ткани, возрастная инволюция, ожирение, беременность, факторы, способствующие повышению внутрибрюшного давления. При скользящих грыжах пищеводного отверстия часто развивается недостаточность нижнего пищеводного сфинктера, приводящая к желудочно-пищеводному рефлюксу.
Клиническая картина и диагностика. Симптомы скользящих грьгж пищеводного отверстия обусловлены рефлюкс-эзофагитом. Больные жалуются на жгучие или тупые боли за грудиной, на уровне мечевидного отростка, в подложечной области, в подреберьях, иррадиирующие в область сердца, лопатку, левое плечо (нередко больные наблюдаются у терапевта по поводу стенокардии). Боль усиливается в горизонтальном положении больного и при физической нагрузке, при наклонах туловища вперед, т. е. когда легче происходит желудочно-пищеводный рефлюкс. Боль сопровождается отрыжкой, срыгиванием, изжогой. Со временем у больных появляется дисфагия, которая чаще носит перемежающийся характер и становится постоянной при развитии пеп-тической стриктуры пищевода. Частым симптомом является кровотечение, которое обычно бывает скрытым. Оно редко проявляется рвотой кровью алого цвета или цвета кофейной гущи, дегтеобразным стулом. Анемия может быть единственным симптомом заболевания. Кровотечение происходит путем диапедеза, из эрозий и язв при пептическом эзофагите.
Решающее значение в установлении диагноза грыжи пищеводного отверстия диафрагмы имеет рентгенологическое и эндоскопическое исследование. Исследование проводят в вертикальном и горизонтальном положениях больного и в положении Тренделенбурга (с опущенным головным концом стола)
203
.
При скользящих грыжах отмечают продолжение складок слизистой оболочки кардиального отдела желудка выше диафрагмы, наличие или отсутствие укорочения пищевода, развернутый угол Гиса, высокое впадение пищевода в желудок, уменьшение газового пузыря, рефлюкс контрастного вещества из желудка в пищевод. Расположение кардии над диафрагмой является патогномоничным признаком кардиальной грыжи пищеводного отверстия. При сопутствующем рефлюкс-эзофагите пищевод может быть расширен и укорочен. Более точные сведения о состоянии слизистой оболочки пищевода дает эзофагоскопия. Она позволяет выявить пептическую стриктуру пищевода, язву, рак, кровотечение, уточнить длину пищевода, оценить тяжесть эзофагита, определить степень недостаточности нижнего пищеводного сфинктера, исключить малигнизацию язвенных дефектов. Наличие желудочно-пищеводного рефлюкса может быть подтверждено данными внутри-пищеводной рН-метрии (снижение рН до 4,0 и ниже).
Лечение. При неосложненных скользящих грыжах проводят консервативное лечение, которое направлено на снижение желудочно-пищеводного рефлюкса. Хирургическое лечение при скользящей грыже пищеводного отверстия диафрагмы показано при кровотечении, развитии пептической стриктуры пищевода, а также при безуспешности длительной консервативной терапии у больных с выраженными симптомами рефлюксэзофагита (см. "Халазия кардии").
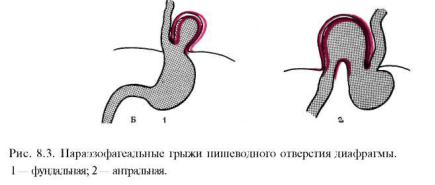
Параэзофагеальные грыжи (рис. 8.3). Их подразделяют на фундальные и антральные. Наиболее часто наблюдается смещение абдоминального отдела пищевода вверх, в грудную полость. В связи с чем эта часть пищевода расширяется выше диафрагмы, утрачивает трубчатый вид, становится похожей на грыжу пищеводного отверстия диафрагмы. Это грыжи I типа, они составляют около 90% всех грыж. Такие грыжи обычно протекают бессимптомно. Появление симптомов обычно связано с рефлюкс-эзофагитом.
При II типе грыж кардия и желудочно-диафрагмальная связка остаются на месте, а брюшинный грыжевой мешок перемещается в средостение вдоль пищевода через отверстие в диафрагме. Фундус, а иногда весь желудок перемещаются через этот дефект в средостение и располагаются в параэзофа-геальной клетчатке. В этом случае привратник поднимается на уровень кар-дии. Такая грыжа встречается редко (около 2%). Грыжи II типа некоторое время могут протекать бессимптомно. При появлении симптомов такую грыжу следует срочно оперировать, чтобы предотвратить ущемление, некроз стенки желудка и перфорацию. Когда подобная грыжа является случайной находкой, то у пожилых людей и у пациентов с тяжелыми сопутствующими заболеваниями, представляющими большой риск, с оперативным вмешательством можно не торопиться.
При III типе грыжи наблюдается сочетание скользящей грыжи с грыжей I—II типа. При этом кардия находится в грудной полости. III тип грыжи иногда наблюдается при ожирении и подлежит оперативному вправлению.
При IV типе имеется массивная (большая) грыжа, при которой в грудную полость наряду с желудком могут перемещаться кишки и другие органы. У больных обычно наблюдается рефлюкс-эзофагит.
Клиническая картина и диагностика. При параэзофагеальных грыжах клиническая картина зависит от типа грыжи, содержимого грыжевого мешка, степени смешения и
204
перегиба органов в грыжевом мешке и нарушения их функции. Могут преобладать симптомы нарушения функций пищеварительного тракта, сердечно-сосудистой или дыхательной систем. Во время рентгеноскопии грудной клетки в заднем средостении на фоне тени сердца выявляют округлое просветление, иногда с уровнем жидкости. При контрастировании желудка уточняют расположение выпавшего органа и его взаимоотношение с пищеводом и кардией. Эзофагогастроскопия показана при подозрении на язву, полип или рак желудка.
Лечение. При параэзофагеальных грыжах II, III и IV типов показано оперативное лечение в связи с возможностью ущемления грыжевого содержимого. Операция заключается в низведении органов в брюшную полость и сшивании краев пищеводного отверстия диафрагмы позади пищевода. При сочетании параэзофагеальной грыжи с недостаточностью нижнего пищеводного сфинктера операцию дополняют фундопликацией по Ниссену.
При ущемленных грыжах больных оперируют так же, как при других диафрагмальных грыжах.
8.5. Релаксация диафрагмы
Релаксация диафрагмы — истончение и смещение ее вместе с прилежащими к ней органами брюшной полости в грудную. Линия прикрепления диафрагмы остается на обычном месте.
Релаксация бывает врожденной (на почве недоразвития или полной аплазии мышц диафрагмы) и приобретенной (чаще в результате повреждения диафрагмального нерва).
Релаксация может быть полной (тотальной), когда поражен и перемещен в грудную клетку весь купол диафрагмы (чаще левый), частичной (ограниченной) при истончении какого-либо его отдела (чаще переднемедиального справа).
При релаксации диафрагмы происходит сдавление легкого на стороне поражения и смещение средостения в противоположную сторону, могут возникнуть поперечный и продольный заворот желудка (кардиальный и ан-тральный отделы располагаются на одном уровне), заворот селезеночного изгиба толстой кишки.
Клиническая картина и диагностика. Ограниченная правосторонняя релаксация протекает бессимптомно. При левосторонней релаксации симптомы те же, что и при диафрагмальной грыже. В связи с отсутствием грыжевых ворот ущемление невозможно.
Диагноз ставят на основании наличия симптомов перемещения брюшных органов в соответствующую половину грудной клетки, сдавления легкого, смещения органов средостения. Рентгенологическое исследование и компьютерная томография являются основными методами, подтверждающими диагноз. При наложении диагностического пневмоперитонеума над перемещенными в грудную клетку органами определяют тень диафрагмы. Ограниченную правостороннюю релаксацию дифференцируют от опухолей и кист легкого, перикарда, печени.
Лечение. При наличии выраженных клинических симптомов показано хирургическое лечение. Операция заключается в низведении перемещенных брюшных органов в нормальное положение и образовании дубликатуры истонченной диафрагмы или пластическом ее укреплении сеткой из синтетических нерассасывающихся материалов.
Глава 9. ЖИВОТ
Границы живота. Верхнюю границу живота образуют спереди мечевидный отросток грудины и края реберных дуг, сзади — края двенадцатых ребер и двенадцатый грудной позвонок. Нижняя граница живота проходит по линиям, проведенным от симфиза лобковых костей в стороны к лобковым бугоркам, далее к передним остям подвздошных
205
костей, по их гребням и основанию крестца.
Брюшная полость ограничена спереди, с боков и сзади брюшными стенками, сверху диафрагмой, снизу переходит в полость малого таза. Изнутри брюшная полость выстлана внутри-брюшной фасцией и брюшиной.
Различают собственно брюшную полость, ограниченную брюшиной, и забрюшинное пространство. Брюшная полость разделяется брыжейкой поперечной ободочной кишки на 2 этажа — верхний и нижний. Органы, покрытые висцеральной брюшиной со всех сторон, расположены интраперитонеально, покрытые с трех сторон — мезоперитонеально, покрытые с одной стороны — экстраперитонеально.
Иннервация. Висцеральная брюшина иннервируется вегетативной нервной системой. Висцеральные боли, возникающие при раздражении брюшины, носят диффузный характер, не имеют четко очерченной локализации.
Париетальная брюшина иннервируется соматическими нервами (ветвями межреберных нервов). Соматические боли четко локализованы. Париетальная брюшина полости малого таза не имеет соматической иннервации. Этим можно объяснить отсутствие напряжения мышц передней брюшной стенки при воспалительных процессах в малом тазу.
На передней брюшной стенке выделяют три области: I — надчревную-эпигастральную (ге-gio epigastrium), расположенную выше линии, соединяющей концы десятых ребер; II — чрев-ную-мезогастральную (regio mesogastrium), расположенную выше линии, соединяющей верхние ости подвздошных костей, и III — подчревную-гипогастральную (regio hypogastrium), расположенную ниже указанной линии.
В клинической практике применяют деление брюшной стенки на квадранты, образующиеся при разделении живота вертикальной линией, проведенной по белой линии живота, и горизонтальной, проведенной через пупок. Таким образом, выделяют два верхних и два нижних квадранта. Деление поверхности живота на квадранты удобно использовать для характеристики распространенных болей.
9.1.Методы исследования
1.Клинические исследования с подробным изложением жалоб, анамнеза заболевания, анамнеза жизни, применявшегося ранее лечения.
Основные симптомы заболевания органов живота: боли в животе, рвота, повышение температуры тела, расстройства стула, выделение крови с рвотным содержимым (гематемезис) или с испражнениями (мелена).
Боли в животе. Боль — субъективное ощущение, в формировании которого участвуют механические, физиологические и химические механизмы. Различают рецепторы боли, проводники и центральные механизмы интеграции боли. Периферические болевые (ноцицептивные) рецепторы воспринимают раздражения, которые в ретикулярной формации и таламусе мозга трансформируются в болевые ощущения. В коре головного мозга они принимают специфический характер и проецируются на области, откуда поступило раздражение, в том числе на живот.
Врегуляции болевой чувствительности принимают участие опиатный, дофаминергический и серотонинергический механизмы эндогенной противоболевой (антиноцицептивной) системы. Влияние механизмов противоболевой системы на болевые ощущения можно наблюдать на примере изменения симптомов при перфорации язвы двенадцатиперстной кишки, когда внезапно возникшие "кинжальные" боли в животе постепенно стихают в период "мнимого благополучия", несмотря на прогрессирование перитонита. Уменьшение интенсивности болей в этих случаях связано с активацией антиноцицептивных механизмов. Субъективное "улучшение" состояния больного может ввести в заблуждение как самого больного, так и врача. Однако при анализе объективных клинических данных можно выявить четкие признаки прогрессирующего перитонита (учащение пульса и дыхания, вздутие живота, обусловленное парезом кишечника,
206

лейкоцитоз).
При расспросе больного необходимо выяснить начало возникновения болей (внезапное, постепенное), распространение их с течением времени (начальную и более позднюю локализацию, иррадиацию), изменение их интенсивности и характера. Важно выявить связь болей с приемом пищи, изменением положения тела. Следует выяснить сопровождающие боль симптомы (диспепсические, дизурические явления, повышение температуры тела, изменение частоты пульса и дыхания, артериального давления).
Принято различать боли висцеральные, соматические, висцеросоматические. Висцеральные боли исходят из органов брюшной полости, иннервируемых ветвями
вегетативной нервной системы. Они возникают при растяжении (вздутии или спазме) полых органов пищеварительного тракта, мочевой системы, растяжении оболочек паренхиматозных органов (печень, селезенка). Висцеральные боли воспринимаются как диффузные, распространяющиеся в стороны от средней линии живота.
Боли, локализующиеся в надчревной области, обусловлены заболеваниями желудка, двенадцатиперстной кишки, печени, желчного пузыря, поджелудочной железы, селезенки.
Боли в мезогастральной области возникают при заболеваниях тонкой и толстой кишки, червеобразного отростка.
Боли в подчревной области возникают при заболеваниях левой половины поперечной ободочной кишки, нисходящей ободочной кишки, сигмовидной и прямой кишки. При почечной колике боли локализуются в поясничной области справа или слева.
Анализируя характер висцеральных болей, можно определить, какие слои стенки органа вовлечены в патологический процесс. Жжение наблюдается при воспалительных изменениях или дефектах слизистой оболочки органа. В этих случаях через поврежденный защитный барьер слизистой оболочки увеличивается обратная диффузия Н+-ионов и изменяется рН тканей стенки органа (например, при рефлюкс-гастрите, язвенной болезни, рефлюкс-эзофагите).
Чувство сдавления, сжатия возникает при спазме мышц полого органа (спастические боли). Висцеральные боли могут иметь приступообразный характер. Они проявляются коликой (желудочной, желчной, кишечной и почечной).
Схваткообразные боли (колика) вызваны усиленным сокращением гладкой
207
мускулатуры полого органа, стремящегося преодолеть препятствие для опорожнения содержимого.
При острых приступах больной беспокоен, меняет положение, ищет позу, при которой боль стала бы менее интенсивной.
При пальпации болезненность неясно локализована, выражена незначительно. Во время приступов живот напряжен, между приступами — мягкий. Боли могут сопровождаться тошнотой, рвотой, бледностью кожных покровов, потливостью.
Соматические боли возникают при раздражении чувствительных волокон межреберных нервов, иннервирующих париетальную брюшину, брыжейки, малый сальник, а также при раздражении диафрагмальных нервов, иннервирующих диафрагмальную брюшину.
Соматические боли могут быть обусловлены:
1)воспалительной или опухолевой инфильтрацией брюшины, натяжением, трением измененных воспалительным процессом поверхностей;
2)раздражением брюшины желудочным и кишечным содержимым, желчью, панкреатическим соком, кровью, мочой;
3)повреждением межреберных нервов вне брюшины (гематома, инфильтрат, опухоль);
4)воспалением нервных корешков спинного мозга.
Локализация соматических болей соответствует месту раздражения париетальной брюшины (рис. 9.1). Они бывают режущими, жгучими, постоянными. Интенсивность соматических болей резко выражена при перфорации полого органа в свободную брюшную полость ("кинжальные" боли), при эмболии артерий и тромбозе сосудов брыжейки.
Иррадиация болей возникает при раздражении окончания межреберных нервов в париетальной брюшине или брыжейках. Знание типичных зон иррадиации, иногда расположенных далеко от пораженного органа, может помочь в распознавании заболевания
(см. рис. 9.1).
Больной избегает движений, так как смена положения усиливает боль. При пальпации определяют зону болезненности, напряжение мышц передней брюшной стенки, иннервируемых соответствующими межреберными нервами. Сотрясение брюшной стенки вызывает боль, так как при этом изменяется степень растяжения брюшины (симптом Щеткина—Блюмберга). Переход висцеральной боли в соматическую является тревожным симптомом, указывающим на переход воспаления с одного из органов брюшной полости на париетальную брюшину. Примером является течение острого аппендицита. В начале заболевания, когда воспаление ограничивается только отростком, его висцеральной брюшиной, больной чувствует распространенную боль вокруг пупка, в это время нет напряжения мышц брюшной стенки. При переходе воспаления на париетальную брюшину и брыжейку червеобразного отростка боль перемешается в правую подвздошную область, становится острой, локализованной в правой подвздошной области. Появляется напряжение мышц и болезненность в правой подвздошной области.
При расспросе больного о болях в животе рекомендуется четко ставить вопросы, чтобы выяснить характер боли, ее локализацию. При нечеткой локализации — боль висцеральная. Точная локализация боли возможна при соматической боли. Необходимо выяснить периодичность или постоянный характер болей, факторы, провоцирующие боль: эмоциональное напряжение (при язвенной болезни двенадцатиперстной кишки), определенная пища (при язвенной болезни, при хроническом холецистите), горизонтальное или согнутое кпереди положение тела (рефлюкс содержимого желудка в пищевод при грыже пищеводного отверстия диафрагмы).
Диагностическое значение может иметь выявление факторов, устраняющих боли или уменьшающих их интенсивность.
Рвота. В зависимости от вызывающих рвоту факторов выделяют рвоту висцерального
208
происхождения (рефлекторную) и нервного (центрального) происхождения, а также рвоту, обусловленную эндогенной и экзогенной интоксикацией.
При расспросе больного необходимо уточнить, какие симптомы предшествовали рвоте (боли в животе, тошнота), время возникновения рвоты (утром натощак или после приема пищи). Следует получить от больного сведения о частоте рвоты и объеме рвотных масс задень, их запахе, вкусе, консистенции, цвете, примесях (остатки пищи, желчь, кровь).
Важно выяснить, изменилась ли интенсивность болей после рвоты, вызывает ли больной рвоту искусственно для прекращения болей, какие мероприятия способствуют прекращению рвоты.
Желудочная рвота возникает в фазу желудочного пищеварения (после еды через 1—1,5 ч и позже). В ней содержится примесь пищи, принятой недавно. После рвоты состояние больного улучшается, боли прекращаются. Большой объем рвотных масс с бродильным или гнилостным запахом, с примесью пищи, принятой накануне или за несколько дней до рвоты, наблюдается при стенозе пилоробульбарной зоны (язва, опухоль). Примесь желчи является признаком рефлюкса дуоденального содержимого в желудок.
Кровавая рвота наблюдается при кровотечении из верхнего отдела желудочнокишечного тракта. Частой его причиной является язва двенадцатиперстной кишки или желудка, варикозное расширение вен пищевода, эрозивный гастрит, синдром Мэллори—- Вейса, рак желудка. Окраска рвотных масс зависит от длительности нахождения крови в желудке.
Если в рвотных массах содержится неизмененная кровь со сгустками, то есть основание утверждать что у больного имеется обильное кровотечение и переполнение желудка кровью. Рвотные массы, похожие на кофейную гущу, образуются при сравнительно длительном пребывании крови в желудке. Темный цвет появляется вследствие превращения гемоглобина в солянокислый гематин под влиянием соляной кислоты.
"Каловая рвота" — признак свища между желудком и поперечной ободочной кишкой. Причинами возникновения свища могут быть послеоперационная пептическая язва тощей кишки, пенетрировавшая в нее, опухоль желудка, прорастающая в нее, опухоль поперечной ободочной кишки, прорастающая в желудок.
Фекалоидная рвота возникает при кишечной непроходимости, тяжелом парезе кишечника, т. е. при паралитической непроходимости.
Рвота нервного (центрального) происхождения наблюдается при гипертонических кризах, острых нарушениях мозгового кровообращения, травмах головы, при менингитах, абсцессах головного мозга, опухолях головного мозга. Она возникает без предшествующей тошноты, после нее не наблюдается облегчения головных болей.
При почечной недостаточности, диабете рвота связана с эндогенной или экзогенной интоксикацией.
Расстройства стула (запор, понос). Запор — длительная задержка кала в толстой кишке (более 48 ч).
Органические запоры вызываются механическим препятствием (опухоль, язвы, рубцы, дивертикулит, спайки, аномалии развития кишечника), функциональные обусловлены дискинезией толстой кишки с преобладанием спазма или атонии.
Понос (диарея) — частое опорожнение кишечника с выделением неоформленных каловых масс в связи с усилением перистальтики кишечника (в толстой кишке вода не успевает всосаться).
Ложный, или "запорный", понос наблюдается при вторичном разжижении каловых масс вследствие кишечной гиперсекреции, возникающей при длительном застое каловых масс в толстой кишке проксимальнее опухоли.
При обращении больного к врачу по поводу расстройства стула следует в первую очередь исключить опухоль кишечника.
При локализации опухоли в правой половине ободочной кишки в клинической картине могут преобладать симптомы прогрессирования железо-дефицитной анемии. Кишечные
209
симптомы при этом заболевании могут быть мало выражены.
Выделения крови в просвет пищеварительного тракта могут проявляться изменениями окраски и консистенции каловых масс. Каловые массы дегтеобразного вида (мелена) наблюдаются при массивном кровотечении из верхних отделов пищеварительного тракта.
Оформленные каловые массы черного цвета наблюдаются при кровотечении в объеме менее 50 мл.
Причиной кровавого поноса может быть рак прямой кишки, неспецифический язвенный колит, болезнь Крона. При геморрое, раке, полипах сигмы или прямой кишки кровь появляется на поверхности оформленных каловых масс в виде полосок.
Физические методы исследования
Исследование больного всегда следует начинать с общего осмотра. По страдальческому выражению лица больного можно определить, что он испытывает боль. Бледная окраска кожи лица характерна для анемии, связанной с кровопотерей.
При осмотре глаз можно выявить желтушность склер, бледность конъюнктивы. Сухость слизистых оболочек ротовой полости, кожных покровов обычно выражена при заболеваниях, сопровождающихся нарушениями водно-электролитного баланса.
Осмотр живота проводят в вертикальном и горизонтальном положениях больного. В вертикальном положении нормальную конфигурацию живота характеризует умеренное западение подложечной (эпигастральной) области и некоторое выпячивание нижней половины живота. В положении лежа на спине у нетучного больного уровень передней стенки живота находится ниже уровня поверхности груди.
Равномерное выпячивание живота наблюдают при ожирении, скоплении жидкости в брюшной полости (асцит), при парезе кишечника. Неравномерное выпячивание брюшной стенки может быть при наружных грыжах живота, опухолях, исходящих из брюшной стенки, брюшной полости, непроходимости кишечника.
Изменения конфигурации брюшной стенки наблюдают при чрезмерном усилении перистальтики желудка и кишечника.
У больных, не страдающих ожирением, живот бывает втянутым вследствие резкого напряжения мышц передней брюшной стенки (симптом мышечной защиты, раздражения брюшины, обусловленный висцеромоторным рефлексом).
При наличии послеоперационных рубцов на брюшной стенке отмечают их локализацию, размеры, дефекты в брюшной стенке в области рубца (послеоперационные вентральные грыжи).
В пупочной области лучистое расположение извитых подкожных вен ("голова медузы") наблюдают при портальной гипертензии, т. е. затруднении оттока крови из воротной вены. Появление расширенных венозных анастомозов между бедренной и нижней надчревной венами в нижних боковых отделах живота свидетельствует о затруднении оттока крови по нижней полой вене.
При дыхании брюшная стенка равномерно поднимается на вдохе и опускается на выдохе. Отсутствие колебательных движений в какой-либо области или всей брюшной стенки во время дыхания наблюдают при защитном напряжении мышц в результате висцеромоторного рефлекса, возникающего при раздражении брюшины. Целесообразно проверять возможность активного надувания и быстрого втягивания живота. При острых воспалительных процессах в брюшной полости бывает невозможно надуть живот из-за резкого усиления болей и напряжения мышц брюшной стенки (симптом Розанова). При воспалительных процессах, локализующихся внебрюшинно (плевропневмония, диафрагмальный плеврит), надувание и втягивание живота возможны, несмотря на боли в животе. Симптом Розанова позволяет отличить острые воспалительные процессы в брюшной полости от внебрю-шинных. При кашле возникают боли в животе в области воспаленного органа. Это один из признаков раздражения брюшины. При кашле и натуживании можно увидеть выпячивания брюшной стенки в местах локализации наружных грыж.
Перкуссию живота производят, определяя границы печени, селезенки, размеры
210
