
Vnutrennie_bolezni_6-e_izd_Makolkin
.pdfФормулировка развернутого клинического диагноза БА должна учитывать :
•основной клинико-патогенетический вариант БА (наиболее распространен атопический и инфекционно зависимый);
•тяжесть течения (легкое, среднетяжелое, тяжелое);
•уровень контроля (контролируемая, частично контролируемая, неконтролируемая);
•фазу течения (обострение, стихающее обострение, ремиссия);
•осложнения (дыхательная недостаточность (степень), сердечная недостаточность
(степень), астматический статус (стадия), другие осложнения).
Примечание. При инфекционно зависимой БА рекомендуют указывать:
•характер хронического поражения легких, на фоне которого развилась БА или которому она сопутствует;
•характер инфекционной зависимости - инфекционный возбудитель, играющий роль аллергена, способствующий манифестации атопических реакций или же формирующий первично измененную реактивность бронхов;
•уровень контроля (в качестве оценки эффективности проводимого лечения).
Лечение
Основные цели ведения больных БА эксперты ВОЗ сформулировали следующим образом:
•достижение и поддержание контроля за симптомами болезни;
•предотвращение обострений БА;
•поддержание функции легких, близких к нормальным величинам (по возможности);
•поддержание нормальной активности (в том числе физической);
•исключение побочных эффектов противоастматических лекарственных препаратов;
•предотвращение развития необратимой бронхиальной обструкции;
•предотвращение смерти, связанной с БА.
Основные направления лечения больных БА для достижения поставленных целей можно представить в виде пяти взаимосвязанных компонентов:
•развитие сотрудничества между пациентом и врачом;
•определение факторов риска и уменьшение их воздействия;
•оценка состояния лечения и мониторинг течения БА;
101
•лечение обострений;
•соблюдение пациентом рекомендаций врача (личный вклад больного в достижение и поддержание контроля БА).
Содержание этих компонентов представлено ниже.
Цель сотрудничества больного с врачом - дать возможность пациенту с БА приобретать знания, навыки и уверенность в его личном участии в лечении заболевания. Реализации этой цели можно добиться посредством обучения пациентов (занятия в астма-школе, чтение журнала для больных «Астма и аллергия», разработка индивидуальных планов медикаментозного лечения для длительного ведения больных и др.).
Уменьшение воздействия на пациента факторов риска некоторых категорий позволяет улучшить контроль за БА и снизить потребность в принимаемых лекарственных препаратах. Устранение воздействия известного аллергена позволяет избежать обострения заболевания.
Лекарственные препараты для лечения БА делят на средства, контролирующие течение БА (поддерживающее лечение), и средства неотложной помощи (облегчающее течение).
Препараты для поддерживающего лечения принимают ежедневно и длительно, так как благодаря противовоспалительному действию они обеспечивают контроль за БА. Средства для облегчения симптомов принимают по потребности. Эти лекарственные препараты действуют быстро, устраняя бронхоспазм и купируя связанные с ним нарушения.
Если у больного развивается приступ БА, то проводят неотложное лечение, а при развитии астматического статуса - интенсивную терапию. Лечение приступа БА проводят с учетом возраста пациента и тяжести приступа.
Легкий приступ больные, как правило, могут купировать самостоятельно. Используют лекарственные вещества в таблетках (аминофиллин) или ингаляторах (сальбутамол, фенотерол - Р2-адреностимуляторы; ипратропия бромид + фенотерол, сочетающий Р2- адреностимулирующий и холинолитический эффект). При отсутствии ингаляторов приступ купируют подкожным введением 5% раствора эфедрина (в дозе 0,5 мл) в сочетании с 2% раствором папаверина (в дозе 1 мл) и антигистаминного препарата (дифенгидрамин или хлоропирамин в дозе 1 мл).
Приступы средней тяжести у молодых пациентов с недлительным анамнезом купируют ингаляционным введением симпатомиметических средств. При отсутствии эффекта внутривенно вводят аминофиллин. Возможно введение растворов бронхолитических средств через небулайзер. Иногда приступ прекращается только после внутривенного введения преднизолона в дозе 60 мг.
Пожилым больным среднетяжелый и тяжелый приступ (особенно при длительном анамнезе) купируют с помощью введения бронхолитических средств через небулайзер (прибор, позволяющий распылять лекарственные вещества до мельчайших частиц, - 1-5 мкм, которые проникают в дыхательные пути). При отсутствии эффекта внутривенно вводят преднизолон.
102
При тяжелых приступах, помимо внутривенного введения преднизолона и его приема внутрь (в дозе 40-50 мг), возможной альтернативой может быть небулайзерная терапия бронхолитическими средствами с последующим (через 30 мин) введением глюкокортикоидов (суспензия будесонида в дозе 2 мг). При отсутствии небулайзера прибегают к повторному введению преднизолона. При тяжелом приступе рекомендована бронхолитическая терапия в сочетании с мукорегуляторами (амброксол, ацетилцистеин). Существенное значение имеет выравнивание измененного кислотно-основного состояния, в связи с чем проводят инфузионную терапию натрия гидрокарбонатом и изотоническим раствором хлорида натрия (особенно в тех случаях, когда приступ затягивается и мокрота отходит очень плохо). Больного в обязательном порядке госпитализируют.
Обычно для быстрейшего купирования приступа назначают кислородотерапию. Чтобы достичь сатурации крови кислородом более 90%, вдыхание кислорода следует проводить через интраназальный зонд (канюлю) или маску. Для поддержания удовлетворительной сатурации кислородотерапию следует титровать с помощью пульсоксиметрии.
При затянувшихся тяжелых приступах БА резко возрастает угроза развития астматического статуса.
Лечение астматического статуса заключается в проведении интенсивной терапии, которую необходимо начинать в максимально ранние сроки. Она включает следующие мероприятия.
•Оксигенотерапия в виде непрерывной подачи кислородно-воздушной смеси с относительно небольшим содержанием кислорода (35-40%).
•Инфузионная терапия, при которой внутривенно вводят декстраны, дектрозу, препарата инсулина, гепарин натрия в дозе 20 тыс. ЕД, натрия гидрокарбонат (под контролем показателей кислотно-основного состояния). Общий объем инфузии должен быть не менее 3-3,5 л в первые сутки. Это позволяет восполнить дефицит жидкости, устранить гемоконцентрацию и добиться разжижения бронхиального содержимого.
•Небулайзерная терапия бронходилататорами и глюкокортикоидами (суспензия будесонида).
В качестве бронхорасширяющих средств используют небулайзерную терапию β2- агонистами или ипратропия бромидом + фенотеролом, несмотря на то, что ранее больной мог в больших дозах использовать β2-агонисты (фенотерол, сальбутамол) через дозированный аэрозольный ингалятор без выраженного эффекта.
• При отсутствии небулайзера назначают прием глюкокортикоидов внутрь (однократно преднизолон в дозе 40-60 мг) в сочетании с внутривенным введением гидрокортизона в дозе 1 мг/кг массы тела или преднизолона в дозе 60-90 мг каждые 2-4 ч (при I стадии статуса). Во II стадии суточную дозу преднизолона доводят до 1000-1500 мг. После выведения из астматического статуса дозу глюкокортикоидов ежесуточно уменьшают на 25% до достижения минимальной.
Для разжижения мокроты используют щелочное питье и парокислородные ингаляции. Применение мочегонных средств рекомендовано лишь при увеличении центрального венозного давления до 150 мм вод.ст. и более.
103
Для усиления отделения содержимого бронхов активно используют перкуссионный и вибрационный массаж грудной клетки.
Прогрессирующее нарушение легочной вентиляции, не поддающееся консервативному лечению, - показание к применению неинвазивной или искусственной вентиляции легких и лечебной бронхоскопии, а также к проведению бронхоальвеолярного лаважа с отмыванием и удалением бронхиального содержимого.
Лечение анафилактического варианта астматического статуса требует проведения немедленного парентерального введения лекарственных средств: 0,1% раствора эпинефрина в дозе 0,3-0,5 мл в 20 мл изотонического раствора хлорида натрия и струйного внутривенного введения преднизолона в дозе 120 мг (гидрокортизона в дозе 200-400 мг) с последующим переходом на их внутривенное капельное введение. Одновременно можно добавить 0,1% раствор атропина в дозе 0,5-1 мл, вводя его струйно в 10 мл изотонического раствора.
При отсутствии эффекта от перечисленных мероприятий проводят фторотановый наркоз и переводят больного на искусственную вентиляцию легких.
После купирования приступа БА проводят плановое лечение, направленное на ликвидацию обострений заболевания.
Лечебные мероприятия, осуществляемые в период обострения и ремиссии, имеют свои особенности.
Лечение больного БА в период обострения, помимо купирования приступа, включает ряд различных мероприятий:
•устранение контакта с обнаруженным аллергеном;
•медикаментозное противовоспалительное лечение. Глюкокортикоиды в настоящее время считают наиболее эффективными противовоспалительными средствами для лечения БА. Основной путь их введения - ингаляционный. Для доставки ингаляционных глюкокортикоидов в дыхательные пути используют различные устройства: дозированный аэрозольный ингалятор, дозированный аэрозольный ингалятор со спейсером, дозированный аэрозольный ингалятор, активируемый вдохом («Легкое дыхание»), и различные порошковые ингаляторы (турбухалер, хендихалер, спинхалер, дискус, аэролайзер и др.). При тяжелом обострении БА глюкокортикоиды назначают системно (внутрь или парентерально).
Предпочтительно ингаляционное введение глюкокортикоидов, оказывающее местный противовоспалительный эффект и обладающее минимумом побочных реакций. Применяют производные беклометазона дипропионата (беклометазон), которые следует использовать не менее 3 раз в день. Такие препараты как флутиказон, будесонид турбухалер и будесонид характеризуются большей продолжительностью действия, что позволяет использовать их 2 раза в сутки для надежного контроля за течением БА. В настоящее время считают желательным применение всех дозированных аэрозольных ингаляторов вместе со специальной пространственной насадкой (спейсером), что облегчает больному пользование аэрозолем, увеличивает его поступление в нижние дыхательные пути, а также дополнительно снижает риск развития местных и системных побочных эффектов. Наиболее эффективное устройство для ингаляционного введения
104
глюкокортикоидов - небулайзер, но его чаще применяют для купирования тяжелого обострения.
Если высокие дозы ингалируемых глюкокортикоидов (более 1000 мкг/сут) не обеспечивают надежный контроль за течением БА, то добавляют их прием внутрь. При выраженной эозинофилии местное введение сочетают с приемом этих препаратов внутрь в виде так называемых толчков: три дня по 20-25 мг преднизолона (другого глюкокортикоида в соответствующей дозе). Большую часть суточной дозы рекомендуют принимать в утренние часы, а заканчивать прием не позднее 5-6 ч вечера.
За 30-40 мин до ингаляции глюкокортикоидов вдыхают коротко действующие бронхолитики.
Бронхолитическая терапия
Симпатомиметические и (или) холинолитические препараты короткого действия назначают в виде дозированного аэрозоля, как правило, при возникновении предвестников приступа удушья. Не рекомендуют плановое применение этих средств в ингаляторах чаще 4 раз в сутки во избежание развития побочных эффектов (тахикардия, повышение АД, нарушения ритма сердца). При БА, вызываемой физической нагрузкой, эффективны β2-адреностимуляторы, как и блокаторы медленных кальциевых каналов (А.Г. Чучалин, 1985). При тяжелом обострении БА эти препараты (специальные растворы фенотерола, ипратропия бромида или ипратропия бромида + фенотерола) можно вводить
спомощью небулайзера.
Внастоящее время наряду с ингаляционными β2-агонистами короткого действия - фенотеролом и сальбутамолом, длительность бронхолитического действия которых
составляет 4-6 ч, - применяют пролонгированные β2-агонисты с продолжительностью действия более 12 ч, в частности салметерол и формотерол. Отличительная черта производных формотерола - не только их длительное действие, но и очень быстрый
эффект, свойственный β2-агонистам короткого действия. Он обеспечивает их преимущество перед салметеролом.
Такие длительно действующие β2-агонисты, как салметерол и формотерол, помимо бронхолитического эффекта оказывают и слабое противоспалительное действие.
Симпатомиметики длительного действия также применяют в форме таблеток (вольмакс и др.). Их можно применять внутрь перед сном при ночных приступах БА только у лиц молодого возраста (у пожилых больных их применение нежелательно).
В настоящее время внутривенное введение аминофиллина не рекомендовано. Используют пролонгированные формы теофиллина.
Ингаляционные холинолитики (например, ипратропия бромид) имеют определенные преимущества перед β2-агонистами у лиц пожилого возраста. Ипратропия бромид также применяют в комбинации с фенотеролом (ипратропия бромид + фенотерол). Его использование особенно оправдано при лечении обострения БА, индуцированного вирусной инфекцией, которая, с одной стороны, снижает активность β2-агонистов, а с другой стороны, активирует холинергический механизм бронхиальной обструкции.
105
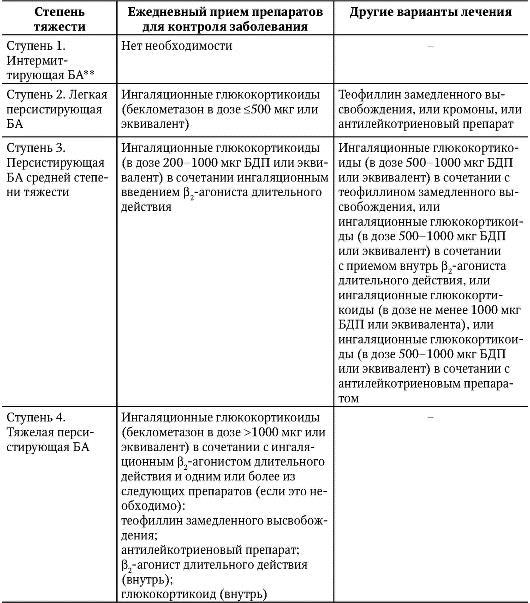
С учетом тяжести течения БА, определяемой согласно критериям GINA (2002), предложена следующая ступенчатая схема лечения заболевания с применением вышеописанных средств (табл. 1-7)
Таблица 1-7. Ступенчатый подход к лечению бронхиальной астмы (GINA, 2002)*
* Для всех ступеней: помимо ежедневного приема препаратов для контроля заболевания, для купирования острых симптомов по потребности следует применять ингаляционный Р2-агонист быстрого действия, но не чаще 3-4 раз в день. После достижения контроля за БА и его сохранения в течение, по крайней мере, 3 мес следует попытаться постепенно уменьшать поддерживающее лечение, чтобы установить его минимальный объем, требующийся для поддержания контроля. ** Пациенты с интермиттирующей БА, но с тяжелыми обострениями должны получать лечение соответственно персистирующей БА средней степени тяжести.
106
Кромоны (кромоглициевая кислота или недокромил) играют ограниченную роль в длительном лечении БА у взрослых. Они обладают слабым противовоспалительным действием и менее эффективны, чем низкие дозы ингаляционных глюкокортикоидов.
Теофиллины замедленного высвобождения (длительного действия), являясь бронхолитиками, обладают и небольшим противовоспалительным эффектом, но не могут в полной мере обеспечить лечебное воздействие в монотерапии. Кроме того, побочные эффекты теофиллина, особенно при его применении в высоких дозах, могут быть значительными, что ограничивает применение препарата.
Антилейкотриеновые препараты (антагонисты лейкотриеновых рецепторов - зафирлукаст и монтелукаст) обладают слабым бронхорасширяющим эффектом, уменьшают активность воспаления в дыхательных путях, могут снижать частоту обострений и выраженность симптомов. С учетом вышеизложенного, эти средства можно использовать в качестве препаратов второго ряда для лечения взрослых пациентов с легкой персистирующей БА. Кроме этого антилейкотриеновые препараты можно рекомендовать для лечения больных БА в сочетании с аллергической риносинусопатией (в том числе - полипозным риносинуситом), «аспириновой» БА и БА физического усилия.
В настоящее время наиболее современными препаратами, обеспечивающими выраженный противовоспалительный эффект, считают фиксированные комбинации длительно действующего β2-агониста (салметерол или формотерол) с ингаляционными глюкокортикоидами (флутиказон или будесонид).
Комбинация салметерола с флутиказоном, называемая серетидом* и выпускаемая в дозе 25/250 мкг или 50/250 мкг, как и комбинация будесонида с формотеролом, называемая симбикортом турбухалером*и выпускаемая в дозе 80/4,5 мкг или 160/4,5 мкг, по своей эффективности превышает сумму эффектов каждого из компонентов. Этот эффект обусловлен синергизмом их действия.
Поскольку БА - хроническое заболевание, основной целью его лечения считают не излечение самого заболевания, а достижение полноценного контроля над его течением. Для решения этой задачи в новой редакции GINA (2006, 2008) ступенчатый подход к лечению БА с учетом достижений последних лет и внедрения новых лекарственных препаратов выглядит несколько иначе (табл. 1-8) и состоит из пяти ступеней.
В новых рекомендациях повышена роль антилейкотриеновых препаратов: их можно использовать уже на второй ступени лечения в качестве монотерапии. На пятой ступени лечения рекомендовано добавить к терапии, назначаемой на четвертой ступени, минимально возможные дозы глюкокортикоидов для приема внутрь и (или) антитела к IgE. Применение анти-IgE (омализумаб) ограничено назначением пациентам с повышенным содержанием IgE в крови при тяжелой аллергической БА, контроля за которой не могут достичь с помощью применения ингаляционных глюкокортикоидов в оптимальных дозах.
Принцип использования бронхолитических препаратов с быстрым началом действия на каждой ступени лечения больных БА остается и в новых рекомендациях. Их применение возможно не чаще 3-4 раз в день на протяжении не более 3 сут подряд. Регулярное использование этих средств в указанных дозах делает необходимым переход лечения на более высокую ступень и требует увеличения объема противовоспалительной терапии до тех пор, пока не будет достигнут контроль за БА. Для его поддержания требуется постоянное мониторирование симптомов и значений ПСВ. С учетом того, что БА -
107
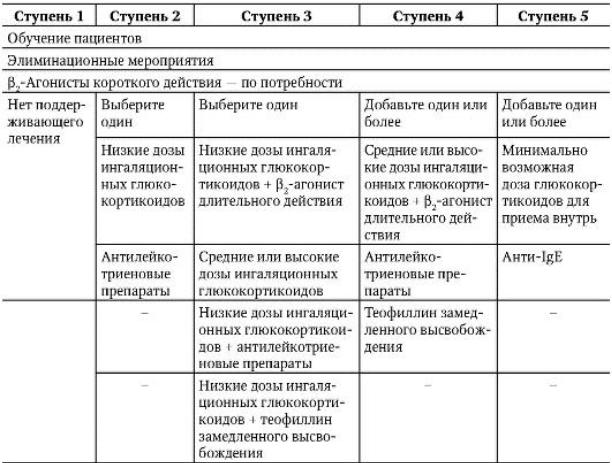
вариабельное заболевание, возникает потребность в периодической коррекции лечения. Подчеркивают, что применение β2-агонистов длительного действия, обладающих способностью оказывать быстрый бронхорасширяющий эффект (формотерол), возможно лишь при использовании их по потребности и только в сочетании с ингаляционными глюкокортикоидами (будесонид + формотерол).
Если же достигнут стойкий контроль за БА, то не ранее чем через 3 мес можно уменьшить объем медикаментозного лечения, доведя его со временем до минимального, обеспечивающего контроль за заболеванием.
Таблица 1-8. Ступени лечения бронхиальной астмы (GINA, 2006)
Дополнительное лечение
•При обострении инфекционно-воспалительного процесса в бронхолегочной системе у больного инфекционнозависимой БА применяют антибактериальные препараты.
•При отсутствии эффекта от медикаментозного лечения у больных при сопутствующем катарально-гнойном и гнойном эндобронхите проводят лечебную бронхоскопию под наркозом. Местно вводят антибактериальные средства, предпочтение отдают 1% раствору гидроксиметилхиноксалиндиоксида. При необходимости эндобронхиально вводят глюкокортикоиды (гидрокортизон).
•При вязкой, трудно отделяемой мокроте назначают муколитические препараты в виде ингаляции (амброксол, ацетилцистеин), таблеток, сиропов или растворов (амброксол, ацетилцистеин, алтея лекарственного травы экстракт). Хорошее секретолитическое
108
действие оказывает горячее щелочное питье. Применение йодистых препаратов (3% раствор калия йодида по одной столовой ложке 3-4 раза в день) не рекомендовано в связи с возможным развитием побочных эффектов (слезотечение, ринорея, усиление бронхоспазма). Не следует использовать настои и отвары трав в качестве муколитической терапии вследствие их возможного аллергизирующего действия.
•Противокашлевые препараты (бромгексин, преноксдиазин) назначают при упорном кашле. При сухом надсадном кашле рекомендовано применение кодеина, этилморфина и бутамирата + гвайфенезина.
•Антигистаминные препараты при лечении больных БА имеют лишь вспомогательное
значение. Используют их блокирующее действие на H1- рецепторы, уменьшая таким образом действие гистамина на гладкую мускулатуру бронхов. Существует две генерации
блокаторов H1-рецепторов. Препараты первого поколения (дифенгидрамин, клемастин, хлоропирамин, прометазин, мебгидролин) оказывают ряд нежелательных эффектов (снотворный, сухость во рту, тахикардия, задержка мочи и др.), что резко ограничивает их применение. Их применяют в острых ситуациях при развитии аллергической реакции. Препараты второго поколения - лоратадин, дезлоратадин, эбастин, фексофенадин -
лишены этих недостатков. Кроме того, помимо блокады Н1-рецепторов, в высоких дозах они уменьшают выделение медиаторов из тучных клеток и базофилов. Комбинацию
сосудосуживающего средства с лоратадином (псевдоэфедрин в дозе 120 мг и лоратадин в дозе 5 мг) - клариназе8 - с успехом применяют для лечения аллергического ринита (по
одной таблетке 2 раза в день). Лечение последних блокаторами Н1-рецепторов второго поколения, как и интраназальными глюкокортикоидами (мометазон, флутиказон, беклометазон, будесонид и др.), может уменьшить симптомы БА.
•При выраженных невротических реакциях и гипервентиляционных расстройствах у больных БА можно использовать психотропные средства (тианептин, диазепам и др.).
•При БА физического усилия и в случае сочетания БА с ИБС возможно назначение блокаторов медленных кальциевых каналов (верапамил), которые ингибируют трансмембранный поток кальция, что ведет к уменьшению выхода медиаторных веществ из тучных клеток и способствует расслаблению гладких мышц как бронхов, так и сосудов.
Помимо медикаментозного лечения при БА используют физиотерапевтические методы воздействия: массаж грудной клетки и занятия ЛФК, включающие комплекс дыхательной гимнастики. Благоприятный эффект в комплексном лечении больных БА может оказать иглорефлексотерапия.
Специфическая иммунотерапия (СИТ), согласно рекомендациям GINA (2006), играет небольшую роль в лечении пациентов с БА. Вместе с тем результатом ее проведения может быть уменьшение выраженности симптомов, потребности в лекарственных препаратах, а также снижение аллергенспецифической и неспецифической бронхиальной гиперреактивности. Для проведения полноценной СИТ необходимы определение и использование одного клинически значимого аллергена. При лечении его вводят в
нарастающих дозах с целью выработки толерантности. Помимо этого существует множество противопоказаний к проведению СИТ, в том числе ограничение по возрасту (не более 50 лет).
Для успешного лечения больных с БА необходимо развивать сотрудничество между пациентом и медицинским работником, неотъемлемой частью которого служит обучение пациентов.
109
Обучение пациентов в программе лечения БА - одна из главных задач. Его цель - научить больного жить с БА, широко используя партнерство врача и больного в лечении заболевания. Пациенты проходят занятия в астма-школе, увеличивают объем знаний о сущности заболевания, принципах его лечения и самоконтроля. Знания закрепляют в процессе индивидуального общения врача и больного и составления индивидуальных планов борьбы с заболеванием. Последние помогают пациентам корректировать лечение в зависимости от уровня контроля за БА, установленного по изменению выраженности симптомов и (или) значения ПСВ. С этой целью пикфлоуметр, по которому пациент определяет значения ПСВ, измеряя их утром и вечером, и контролирует состояние бронхиальной проходимости, должен иметь каждый больной.
Прогноз
Прогноз при БА различен и зависит от многих причин, в том числе от тяжести и характера течения заболевания (при атопической БА он более благоприятный, чем при инфекционно зависимой), эффективности лечения, отношения пациента к заболеванию и соблюдения больным рекомендаций врача.
Отсутствие эффекта от лечения обычно отмечают среди молодых пациентов. Это может быть связано с небрежным отношением к приему противовоспалительных препаратов, невысокой степенью содружества с врачом или неправильной оценкой БА пациентами и медицинскими работниками.
Все больные БА должны постоянно находиться под наблюдением терапевта и врачааллерголога.
Профилактика
Первичная профилактика БА состоит в лечении больных в состоянии предастмы и обнаружении у практически здоровых лиц с отягощенной наследственностью биологических дефектов, представляющих угрозу возникновения заболевания (повышенная чувствительность к метахолину* и др.).
Методы первичной профилактики должны включать устранение из окружающей больных среды потенциально опасных аллергенов, ирритантов и других факторов, которые могут привести к развитию болезни (гипоаллергенная диета, запрещение курения, прекращение контакта с производственными вредностями, занятия физкультурой и др.).
При лечении больных в состоянии предастмы необходимо санировать очаги инфекции, проводить лечение аллергической риносинусопатии, применять различные методы немедикаментозного воздействия, включая игло- и психотерапию, ЛФК, баротерапию и санаторно-курортное лечение. Рекомендовано проведение специфической (при определении аллергена) и неспецифической гипосенсибилизации.
ПЛЕВРИТ
«Плеврит» - термин, которым обозначают воспаление листков плевры с образованием на их поверхности фибрина или скоплением в плевральной полости экссудата того или иного характера. Этим же термином называют процессы в плевральной полости,
110
