
- •Глава 11
- •Рентгеноанатомия печени
- •Ультразвуковая анатомия печени
- •Нормальная анатомия поджелудочной железы
- •Кт анатомия поджелудочной железы
- •Мрт анатомия поджелудочной железы
- •Нормальная анатомия селезенки
- •Ультразвуковая анатомия селезенки
- •Кт анатомия селезенки
- •Мрт анатомия селезенки
- •Нормальная анатомия желудка
- •Рентгеноанатомия желудка
- •Рентгеноанатомия тонкой кишки
Рентгеноанатомия печени
При рентгенологическом исследовании печень определяется под диафрагмой в виде интенсивной тени, приблизительно треугольной формы. Контур ее верхней поверхности совпадает с изображением правой половины диафрагмы. Однако при наличии слоя жира между диафрагмой и выстилающей ее брюшиной появляется возможность получить раздельное изображение контуров нижней поверхности диафрагмы и верхней поверхности печени.
Наружный контур правой доли печени определяется благодаря прослойке жира между мышцами грудной и брюшной стенок и пристеночным листком брюшины.
Передний край печени соответствует нижнему контуру ее тени, который особенно хорошо выявляется при томографическом исследовании. Небольшая выемка в области нижнего контура соответствует вырезке желчного пузыря.
Если левая доля печени удлинена, то ее наружная часть в виде треугольной тени определяется слева между диафрагмой и сводом желудка.
Ультразвуковая анатомия печени
Границей между правой и левой долями печени (в виде полоски высокой эхогенности) служат серповидная и круглая связки печени. Круглая связка печени на поперечных срезах изображается как гиперэхогенное образование овальной или округлой формы, иногда дающее акустическую тень.
При ультразвуковом исследовании печени в большинстве случаев удается четко различить все четыре ее доли. Анатомическими ориентирами границ между долями при этом являются: ложе желчного пузыря (между правой и квадратной долями), круглая связка печени и борозда круглой связки (между квадратной и левой долями), ворота печени (между квадратной и хвостатой долями), выемка венозной связки в виде гиперэхогенной перегородки (между левой и хвостатой долями). Хвостатая доля имеет отросток, выраженность которого отчетливо
235
индивидуальна. Хвостатый отросток, обладая достаточно большими размерами, может значительно выступать со стороны висцеральной поверхности печени.
Помимо четырех долей, в печени при ультразвуковом исследовании удается выделить 8 анатомических сегментов. При косом и поперечном сканировании локализация этих сегментов следующая:
I сегмент соответствует хвостатой доле; отграничен венозной связкой от II и III сегментов, воротами печени — от IV сегмента, от VIII сегмента правой доли — нижней полой веной (частично) и устьем правой печеночной вены;
II сегмент — лоцируется в нижнекаудальной части левой доли, в его центре расположена сегментарная ветвь левого долевого ствола воротной вены;
III сегмент — занимает верхнекраниальный отдел левой доли с аналогичным расположением соответствующей ветви воротной вены.
Границы II и III сегментов с остальными сегментами проходят по границе левой доли.
IV сегмент соответствует квадратной доле; его границами являются круглая связка печени и борозда круглой связки (с III сегментом), ворота печени (с I сегментом); косвенными ориентирами границ данного сегмента с сегментами правой доли являются ямка (ложе) желчного пузыря в виде гиперэхогенного тяжа (толщина его зависит от выраженности жировой ткани), направляющегося от ворот печени к нижнему краю правой доли (граница с Vсегментом), и средняя печеночная вена, идущая частично позади IV сегмента (граница с VIII сегментом);
V сегмент — располагается за ложем желчного пузыря и несколько латеральнее.
VI сегмент — находится ниже и латеральнее V сегмента, распространяясь приблизительно на '/, правой доли.
VII сегмент — локализуется ниже VI сегмента и доходит до контура диафрагмы.
VIII сегмент — «язычковый», занимает оставшуюся часть правой доли, переходит на диаф-рагмальную поверхность позади квадратной доли, не имея четкой границы с последней.
Следует отметить, что при ультразвуковом исследовании нет четких анатомических ориентиров, позволяющих ограничить сегменты печени в пределах ее долей. Определенную помощь в выделении центральных отделов сегментов печени могут оказать ветви воротной вены.
Форму печени на продольном срезе через все ее доли при косом сканировании (вдоль реберной дуги) можно сравнить с большой горизонтально расположенной запятой. Поперечный срез печени на уровне ее правой доли (при продольном сканировании) своей формой нередко напоминает полумесяц, а на уровне левой доли — треугольник.
Печень покрыта капсулой, которая отчетливо лоцируется в виде гиперэхогенной структуры, за исключением участков, прилежащих к диафрагме, поскольку «сливается» с последней.
Контуры печени представляются достаточно ровными и четкими. На висцеральной (обращенной в брюшную полость) поверхности печени имеется несколько вдавлений за счет тесного прилежания к ней органов: правой почки, правого надпочечника, правого изгиба толстой кишки, двенадцатиперстной кишки, желудка. Венечная борозда наиболее часто представлена участком втяжения по передней поверхности печени при косом сканировании. Другие элементы связочного аппарата печени становятся видимыми при ультразвуковом исследовании лишь в присутствии вокруг них жидкости. С возрастом, особенно после 60 лет, отмечается повышение эхогенности нижнего края печени за счет склеротических процессов в ее капсуле.
При продольном сканировании становится возможным визуализировать и оценить нижний край печени. Угол нижнего края правой доли печени не превышает 75°, левой — 45°. При этом нижний край печени не выступает из-под края реберной дуги. Исключением являются
236
случаи опущения печени и особенности конституционального строения (у гиперстеников нижний край печени обычно располагается на 1—2 см ниже реберной дуги).
Размеры печени при ультразвуковом исследовании можно определять по различным методикам. Наиболее информативным и общепринятым способом оценки размеров печени служат измерения косого вертикального размера (КВР) и толщины (переднезадний размер) правой доли, краниокаудального размера (ККР) и толщины левой доли.
КВР правой доли печени представляет собой расстояние от нижнего края до наибольшей выпуклости купола диафрагмы при получении среза с максимальной площадью. Данное изображение для измерения КВР имеет место при косом сканировании в положении датчика по среднеключичной линии вдоль реберной дуги (при этом ультразвуковой луч направлен кверху под углом от 75° до 30°). При отсутствии увеличения печени КВР правой доли печени не превышает 150 мм. Толщина правой доли печени — расстояние от передней поверхности до места перехода диафрагмальной поверхности в висцеральную, для измерения выполняют продольное сканирование на уровне среднеключичной или несколько левее передней подмышечной линии. Данный показатель не должен превышать 120—125 мм.
ККР левой доли печени измеряют от ее нижнего края до диафрагмальной поверхности и в норме он не превышает 100 мм. Толщина левой доли печени — это расстояние от ее передней до задней поверхности. При отсутствии патологии данный показатель не превышает 50—60 мм. Измерение указанных показателей левой доли выполняют при продольном сканировании в сагиттальной плоскости по срединной линии тела (рис. 11.1).
Дополнительную информацию можно получить, измеряя (при продольном, косом или поперечном сканировании) толщину хвостатой доли, величина которой в норме не превышает 30—35 мм.
У детей КВР правой доли печени в 5 лет составляет 40+10 мм, в 12 лет — 80±10 мм, в 15лет- 97+10 мм.

Однако следует отметить, что полученные цифровые результаты измерения печени не во всех случаях являются объективным показателем, позволяющим отличить патологию от нормы, так как они зависят, в том числе, и от конституциональных особенностей.
Рис. 11.1. УЗИ. Левая доля печени.
1 — передняя поверхность; 2 — верхняя поверхность; 3 — нижняя поверхность; 4 — кранио-ка-удальный размер; 5 — переднезадний размер.
237
Рис. 11.2. Ультразвуковое изображение воротной вены.
I — просвет воротной вены; 2 — стенка воротной вены.

При ультразвуковом исследовании печень достаточно однородна, особенно у детей, хорошо проводит звук, содержит трубчатые структуры мелкого и среднего калибра, что обусловлено наличием вен, артерий, желчных протоков. Хорошо, особенно у детей, прослеживается венозная система печени. Соединительнотканные элементы, входящие в состав паренхимы печени, дополняют эхографическую картину.
Воротная вена (рис. 11.2), образованная слиянием верхнебрыжеечной и селезеночной вен, в воротах печени делится на правую и левую долевые ветви. Сегментарные ветви воротной вены располагаются в центральных отделах сегментов печени и далее разделяются на субсегментарные ветви, отличительными признаками которых на сканограммах является горизонтальное расположение и эхопозитивные стенки. Внутренний диаметр воротной вены постепенно уменьшается в дистальном направлении. В норме ее диаметр составляет 10—14 мм.
Печеночные вены (рис. 11.3) обычно представлены тремя крупными магистральными стволами (правым, средним и левым) и более мелкими ветвями. В некоторых случаях можно наблюдать «рассыпной» тип, при котором вместо трех крупных стволов лоцируются несколько менее крупных вен. Правая печеночная вена находится в правой доле печени, средняя проходит в главной междолевой борозде, а левая — в левой доле печени. За хвостатой долей они впадают в нижнюю полую вену. Отличительными признаками печеночных вен является их радиальное от периферии к центру (в виде веера) расположение и отсутствие при ультразвуковом исследовании их стенок (исключением являются случаи, при которых ультразвуковой луч направлен к стенке вены под углом, близким
Рис. 11.3. Ультразвуковое изображение печеночных вен.
1 — правая печеночная вена; 2 — левая печеночная вена; 3 — сегментарные разветвления правой печеночной вены.

238
к 90°). Диаметр неизмененных печеночных вен находится в пределах 6—10 мм. Мелкие (до 1 мм в диаметре) их ветви прослеживаются до периферии органа.
Нижняя полая вена (НПВ) располагается в борозде между правой, левой и хвостатой долями печени, определяется в виде анэхогенного лентообразного образования с четко видимыми стенками до 20—5 мм в диаметре. Отмечается изменение ее просвета, следующее синхронно за глубоким дыханием.
Печеночная артерия определяется в области ворот печени в виде трубчатой структуры диаметром около 4—6 мм, имеет гиперэхогенные стенки, располагается вдоль воротной вены. Ее ветви могут быть выявлены в области бифуркации, а также на уровне долей. На следующем этапе деления ветви печеночной артерии обычно не лоцируются.
Внутрипеченочные желчевыводящие протоки в обычном состоянии могут быть выявлены только на уровне долевых, имеют гиперэхогенные стенки и внутренний диаметр около 1 мм.
Структура паренхимы неизмененной печени представляется мелкозернистой, включает в себя множество мелких линейных и точечных структур, расположенных равномерно по всему объему органа. Эхогенность нормальной печени сопоставима с таковой коркового вещества здоровой почки или несколько превышает ее. Исключение может составлять хвостатая доля печени, эхогенность которой подчас несколько ниже эхогенности левой доли печени.
Звукопроводимость неизмененной печени хорошая, что позволяет визуализировать ее глубокие отделы и диафрагму.
КТ-АНАТОМИЯ ПЕЧЕНИ
На компьютерных томограммах печень имеет четкие и ровные контуры, гомогенную структуру. При этом изображение печени является структурированным, благодаря расходящимся от ее ворот продольным бороздам. Одна из них (левая продольная борозда) отделяет II и III сегменты левой доли от остальной части печени. Справа от левой продольной борозды находится IV сегмент (квадратная доля) печени. В самой борозде, благодаря расположению в ней жировой ткани, может идентифицироваться круглая связка печени в виде точечной мягкотканной структуры или тяжа. Круглая связка печени содержит пупочную вену, которая, выходя из печени, продолжается в серповидной связке.
Установить границу между правой и левой долями печени подчас не представляется возможным, четко она выявляется лишь на уровне нижнего края печени. В качестве топографического ориентира можно воспользоваться вспомогательной линией, проведенной между нижней полой веной и ложем желчного пузыря.
В состав правой доли включены V, VI, VII, VIII сегменты, топографию которых помогают уточнить желчный пузырь и печеночные вены.
По нижней границе печени круглая связка продолжается в виде венозной связки, которая одновременно служит границей между квадратной (IV сегмент) и хвостатой (I сегмент) долями и выявляется при компьютерной томографии в поперечно проходящей борозде.
Печеночно-двенадцатиперстная, печеночно-желудочная ижелудочно-диафрагмальная связки образуют малый сальник, в котором при патологических процессах может скапливаться жидкость, гной или определяются увеличенные лимфатические узлы. В состав печеночно-дуо-денальной связки входят печеночная артерия, общий желчный проток, воротная вена, лимфатические сосуды и нервные волокна.
23В
При бесконтрастной КТ хорошо дифференцируется лишь воротная вена, а для изучения печеночной артерии требуется контрастное усиление (артериальная фаза контрастирования).
Артериальную кровь печень получает по общей печеночной артерии, которая продолжается от чревного ствола до печеночно-двенадцатиперстной связки. Не доходя 10—20 мм до общего желчного протока, общая печеночная артерия делится на гастродуоденальную и собственно печеночную артерии.
Общая печеночная артерия залегает в печеночно-дуоденальной связке, находясь, как правило, левее и несколько дорсальнее общего желчного протока, и кпереди от воротной вены, в воротах печени, делится на правую и левую ветви.
Левая печеночная артерия питает левую, квадратную и хвостатую доли печени. Правая печеночная артерия кровоснабжает, в основном, правую долю печени и через отдельную ветвь — желчный пузырь. От начальных отделов общей печеночной артерии отходит правая желудочная артерия. Эти артерии практически всегда определяются в артериальную фазу контрастирования.
Кровоснабжение печени может осуществляться также за счет так называемых добавочных артерий (ветви правой и левой желудочных), отходящих от верхней брыжеечной артерии или от чревного ствола. Этот вариант кровоснабжения сопровождается появлением перфузион-ных артефактов при болюсном контрастировании в виде гипер- и гиподенсных зон в артериальную фазу.
Венозная сеть печени представлена системой воротной вены, принимающей кровь из непарных органов брюшной полости, и системой печеночных вен, отводящих кровь в НПВ.
Количество печеночных вен, непосредственно впадающих в НПВ, может варьировать, но три основных венозных ствола (правый, средний и левый) выявляются всегда.
Висцеральная поверхность печени соприкасается с органами брюшной полости, образующими на ней соответствующие вдавления.
Левая доля печени прилежит вплотную к абдоминальному сегменту пищевода и верхнему отделу желудка, которые образуют на ее поверхности два вдавления.
Квадратная доля соприкасается с пилорической частью желудка.
Правая доля печени в области шейки желчного пузыря граничит с верхней горизонтальной частью двенадцатиперстной кишки. Правее этого места правая доля соприкасается с поперечной ободочной кишкой и правым изгибом толстой кишки, в результате чего формируется вдав-ление.
Соответствующие вдавления, расположенные дорсальнее, создают правая почка и ее надпочечник.
При проведении КТ-исследования печени можно выделить ряд уровней на которых изображения органа существенно отличаются друг от друга.
Первый уровень — уровень верхушки печени — располагается на высоте правой половины диафрагмы и соответствует положению Th|XX (рис. 11.4). При этом выявляется подкуполь-ная часть правой доли печени. Следует иметь в виду, что в норме паренхима печени не дифференцируется от диафрагмы. Визуализация диафрагмы возможна только при патологических состояниях, когда между ней и печенью находятся воздух, кровь, жидкость и т. д. Рядом с диафрагмой располагается ткань легкого, в заднемедиальном отделе — НПВ, а наиболее медиально и несколько кпереди — сердце.
Второй уровень — уровень «кавальных ворот» печени, соответствует уровню Thx (рис. 11.5, б). Здесь печень представлена преимущественно правой долей. Форма сечения печени на этом уровне овальная, контуры ее четкие, ровные. НПВ располагается в области зад-немедиального контура печени. С трех сторон к НПВ прилежит паренхима печени, а с чет-
240

Рис. 11.4. КТ брюшной полости на уровне правого купола диафрагмы.
Здесь и на рис. 11.5, 11.6, 11.8: 1 — правая доля печени; 2 — нижняя полая вена; 3 — брюшной отдел аорты; 4 — легкие; 5 — селезенка; 6 — воротная вена; 7 — пищевод; 8 — левая доля печени; 9 — ножки диафрагмы; 10 — почки; 11 -надпочечники; 12 — чревный ствол; 13 — селезеночная вена; 14а — головка поджелудочной железы; 146 —тело поджелудочной железы; 14в —хвост поджелудочной железы; 15 — желчный пузырь.


Рис. 11.5. КТ брюшной полости.
а — на уровне верхушки печени; б — на уровне Thxx|; в — на уровне кавальных ворот.
241
вертой стороны — задний скат диафрагмы. Наиболее значимыми ориентирами для наиболее точного разграничения печени на сегменты являются межсегментарно расположенные печеночные вены. Они разделяют плоскость печени на 4 сектора.
Левая главная печеночная вена проходит частично в продольной борозде и отделяет квадратную долю от расположенных медиально II и III сегментов.
Средняя главная печеночная вена находится на границе между левой и правой долями печени, которые в каудальном направлении могут быть разграничены условной плоскостью, проведенной через ложе желчного пузыря.
Правая главная печеночная вена отделяет лежащие кпереди от нее V и VIII сегменты, от расположенных дорсально VI и VII сегментов. VII и VIII сегменты образуют верхушку печени.
Третий уровень — уровень появления левой доли печени — соответствует уровню Thx X| (рис. 11.5, в). Изображение печени на этом уровне отличается значительными размерами поперечного сечения и определенной конфигурацией ее контуров: передняя и наружная граница представляется выпуклой, ровной, а внутренняя — плоской, слегка вогнутой, неровной. Наружная и задняя поверхности печени прилежат к реберной части диафрагмы. Спереди от левой доли находится брюшная стенка. Внутренний контур печени на этом и ниже расположенных уровнях граничит с органами брюшной полости.
Левая доля печени на этом уровне представлена II сегментом. На более каудальных томограммах данного уровня иногда может появляться III сегмент. Разграничить II и III сегменты удается лишь приблизительно.
Границей, отделяющей левую долю (II + III сегменты) от остальной паренхимы печени, является левая продольная борозда. В качестве разграничительных анатомических ориентиров между левой и квадратной долями печени могут быть использованы серповидная и круглая связки, а между левой и хвостатой долями — венозная связка.
Дренаж крови из хвостатой доли происходит через мелкую вену непосредственно в НПВ, которая может быть представлена на фоне печеночной паренхимы или медиальнее от нее в виде четко отграниченной гиподенсной зоны овальной формы.
Помимо главных печеночных вен, во время исследования удается наблюдать и добавочные вены.
Четвертый уровень — уровень портальных (глиссоновых) ворот печени (рис. 11.6), которые расположены по ее внутренней поверхности.
Содержимым портальных ворот печени являются воротная вена, проходящая слева от нее печеночная артерия и общий печеночный проток, расположенный справа и латерально от вены.
Данное соотношение в положении названных структур в виде триады сохраняется при их дальнейшем разветвлении по периферии печени, к сожалению, возможности современных КТ-систем не позволяют их дифференцировать.
Рис. 11.6. КТ брюшной полости на уровне портальных ворот.

242
Размеры печени в норме в наибольшем сечении на уровне ворот составляют 200x100 мм. Это относится к случаям, когда ее нижний край отсутствует на срезах, не содержащих изображения реберной дуги. Вместе с тем, в зависимости от индивидуальных особенностей пациента, наибольшие размеры сечения на уровне ворот могут не отражать истинных размеров органа.
Наиболее достоверным способом оценки размеров печени является измерение ее объема, который равен сумме площадей изображения органа на всех срезах, умноженной на толщину среза.
Объем паренхимы печени взрослого человека, оцененный с помощью КТ, колеблется от 1200 см3 до 1600 см3. Денситометрические показатели паренхимы составляют 50—70 HU.
На более низких срезах этого уровня появляется правая продольная борозда, а затем — ямка желчного пузыря.


Рис. 11.7. КТ сегментов печени.
I — хвостатая доля; 2 —левый верхний латеральный сегмент; 3 —левый нижний латеральный сегмент; 4 -киадратная доля (левый медиальный сегмент); 5 — правый нижний передний сегмент; 6 — правый нижний задний сегмент; 7 — правый верхний задний сегмент; 8 — правый верхний передний сегмент.
243
Рис. 11.8. КТ нижней части правой доли печени.

Условная линия, проведенная через НПВ и желчный пузырь, отграничивает правую долю печени. Левее этой линии расположены латерально и кпереди — квадратная, медиально и кзади — хвостатая доли, разделенные элементами ворот печени.
Участки печеночной ткани, получающие кровь из ветвей воротной вены третьего порядка, соответствуют восьми сегментам печени, которые могут быть идентифицированы при проведении болюсного контрастного усиления. По денситометрическим показателям на бесконтрастных томограммах они могут не дифференцироваться как отдельные структуры.
Внутрипеченочные ветви воротной вены по отношению к паренхиме печени определяются как зоны пониженной плотности (35—50 HU). Обычно хорошо определяется деление воротной вены на правую и левую ветви, которые отходят от портальных ворот печени в виде овальных или вытянутых тяжей диаметром 0,5—0,8 см. Внутрипеченочные желчные протоки в норме не определяются, однако обычно хорошо визуализируются при билиарной гипер-тензии.
Уровень портальных ворот печени позволяет приблизительно разграничить выше- и нижележащие сегменты органа: в правой доле краниальнее расположены VII и VIII сегменты, а каудальнее — V и VI сегменты; в левой доле, соответственно,— II и III сегменты (рис. 11.7).
Пятый уровень соответствует Thxlxn (рис. 11.8), на нем выявляется нижняя часть правой доли печени. На последующих (при смещении в каудальном направлении) сканах размеры сечения правой доли печени постепенно уменьшаются, прослеживаясь до уровня нижнего края реберной дуги. Форма ее овальная, структура гомогенная, латеральный контур прилежит к внутренней поверхности грудной стенки. Это приводит к появлению артефактов на изображении печени в непосредственной близости от ребер в виде зон неправильной формы с несколько пониженной плотностью. Возникновение этих артефактов связано со сложностью математической реконструкции изображения на границе двух сред, одна из которых (кость) имеет высокую рентгеновскую плотность.
МРТ АНАТОМИЯ ПЕЧЕНИ
На МРТ-изображениях границы долей и сегментов печени определяются по расположению печеночных борозд, сосудов и ложа желчного пузыря. Три наиболее крупные печеночные вены используются для идентификации долевых и межсегментарных борозд, которые и разделяют доли и сегменты печени (рис. 11.9—11.11). Средняя печеночная вена располагается в междолевой бо-
244

Рис. 11.9. МРТ брюшной полости в аксиальной плоскости на уровне печеночных вен.
а-Т1-ВИ;б-Т2-ВИ.
1 — аорта; 2 — пищевод; 3 — непарная вена; 4 — полунепарная вена; 5 — спинной мозг; 6 — нижняя доля правого легкого; 7 — нижняя полая вена; 8 — правая печеночная вена; 9 — средняя печеночная вена; 10 — левая печеночная вена; 11 — левый желудочек сердца; 12 — ветви правой воротной вены; 13 — селезенка.

Рис. 11.10. МРТ брюшной полости в аксиальной плоскости на уровне пищеводно-желудочного перехода.
а-Т1-ВИ;б-Т2-ВИ.
1 — аорта; 2 — пищеводно-желудочныи переход; 3 — непарная вена; 4 — полунепарная вена; 5 — ножка диафрагмы; 6 — нижняя доля правого легкого; 7 — нижняя полая вена; 8 — правая печеночная вена; 9 -средняя печеночная вена; 10 — желудок; 11 — селезенка.
245

Рис. 11.11. МРТ брюшной полости в аксиальной плоскости на уровне печеночных вен.
а-Т1-ВИ;б-Т2-ВИ.
1 — аорта; 2 — желудок; 3 — хвостатая доля печени; 4 — левая ветвь воротной вены; 5 — передние сегменты правой доли печени; 6 — задние сегменты правой доли печени; 7 — нижняя полая вена; 8 — правая печеночная вена; 9 — правая ветвь воротной вены; 10 — левая доля печени; 11 — селезенка; 12 — диафрагма.
розде, разделяющей правую и левую доли печени (см. рис. 11.9). Правая печеночная вена расположена в правой межсегментарной борозде, которая отделяет друг от друга передние и задние сегменты правой доли печени (рис. 11.12, 11.13). Левая печеночная вена располагается в левой межсегментарной борозде и разделяет внутренний и наружный сегменты левой доли печени (см. рис. 11.9). Серповидная связка также может использоваться в качестве ориентира, разделяющего внутренний и наружный сегменты левой доли печени.
Хвостатая доля печени располагается кзади и кнаружи относительно нижней полой вены (см. рис. 11.12). Кровоснабжение хвостатой доли осуществляется ветвями как правой, так и левой печеночных артерий и воротной вены. Венозный дренаж происходит в НПВ.
Паренхима печени имеет короткое время релаксации на Т1- и Т2-ВИ. На Т1-ВИ неизмененная печеночная ткань характеризуется средней интенсивностью сигнала, схожей с таковой поджелудочной железы, но более высокой интенсивностью по сравнению с сигналом коркового вещества почек, селезенки и мышц.
На Т2-ВИ паренхима печени характеризуется низкой интенсивностью сигнала, которая соответствует таковой мышц, схожей или более низкой по сравнению с интенсивностью сигнала поджелудочной железы, и значительно более низкой интенсивностью сигнала по сравнению с селезенкой и почками (рис. 11.14—11.16). На Т1- и Т2-ВИ печень имеет однородную структуру.
Интенсивность сигнала сосудов печени зависит от скорости кровотока и от того, какая импульсная последовательность использовалась. На SE-импульсных последовательностях без внутривенного контрастирования печеночные сосуды видны как образования с низкой интенсивностью сигнала либо как зоны, не дающие сигнала. На градиентных импульсных последовательностях сосуды характеризуются высокой интенсивностью сигнала по сравнению с печеночной паренхимой, что в некоторых случаях позволяет выявлять внутрисосудистые образования или тромбы.
246

Рис. 11.12. МРТ брюшной полости в аксиальной плоскости на уровне поджелудочной железы.
а-Т1-ВИ;б-Т2-ВИ.
1 — аорта; 2 — нижняя полая вена; 3 — селезеночная вена; 4 — хвост поджелудочной железы; 5 — желудок; 6 — селезенка; 7 — толстая кишка; 8 — задние сегменты правой доли печени; 9 — задние сегменты ветви правой воротной вены; 10 — передние сегменты ветви правой воротной вены; 11 — медиальные сегменты левой доли печени; 12 — латеральные сегменты левой доли печени; 13 — левый надпочечник; 14 — верхний полюс левой почки.

Рис. 11.13. МРТ брюшной полости в аксиальной плоскости на уровне внутрипеченочных ветвей воротной вены.
а-Т1-ВИ;б-Т2-ВИ.
1 — аорта; 2 — нижняя полая вена; 3 — селезеночная вена; 4 — тело поджелудочной железы; 5 — желудок; 6 — селезенка; 7 — левый надпочечник; 8 — правый надпочечник; 9 — задние сегменты ветви правой воротной вены; 10 — медиальные сегменты левой доли печени; 11 — верхний полюс левой почки.
247

Рис. 11.14. МРТ брюшной полости на уровне ворот селезенки.
а-Т1-ВИ;а-Т2-ВИ.
1 - аорта; 2 — нижняя полая вена; 3 — левая желудочная артерия; 4 — селезеночная артерия; 5 — желудок; 6 — селезенка; 7 — толстая кишка; 8 — хвост поджелудочной железы.

Рис. 11.15. МРТ брюшной полости в аксиальной плоскости на уровне желчного пузыря.
а-Т1-ВИ;б-Т2-ВИ.
1 - аорта; 2 — нижняя полая вена; 3 — селезеночная вена; 4 — верхняя брыжеечная артерия; 5 — желчный пузырь; 6 — левый надпочечник; 7 — правый надпочечник; 8 — левая почка; 9 — кортикальный слой левой почки.
248

Рис. 11.16. MPT брюшной полости в аксиальной плоскости на уровне головки
поджелудочной железы.
а-Т1-ВИ;б-Т2-ВИ.
1 — аорта; 2 — нижняя полая вена; 3 — верхняя брыжеечная артерия; 4 — верхняя брыжеечная вена; 5 -головка поджелудочной железы; 6 — верхний полюс правой почки; 7 — левая почка; 8 — левая почечная артерия; 9 — общий желчный проток.
НОРМАЛЬНАЯ АНАТОМИЯ ЖЕЛЧЕВЫВОЦЯЩИХ ПУТЕЙ
Желчевыводящие пути подразделяются на внутрипеченочные, внепеченочные желчные протоки и желчный пузырь.
В системе внутрипеченочных желчных протоков различают правый и левый долевые желчные протоки (I порядка) и сегментарные желчные протоки (II—IV порядка). Желчные протоки направляются с периферии к воротам органа.
Правый печеночный проток образуется из краниовентральной и каудодорсальной ветвей; левый собирает желчь от левой, квадратной и хвостатой долей печени, он длиннее и шире правого.
При слиянии правого и левого печеночных протоков образуется общий печеночный проток, длина его у новорожденных составляет 5—10 мм, у детей 8—10 лет — 15—20 мм, а у взрослых может достигать 50—60 мм. Диаметр общего печеночного протока колеблется от 2,5 до 4 мм.
Продолжением общего печеночного протока ниже места соединения с ним пузырного протока является общий желчный проток. Проксимальная его часть направлена сверху вниз и медиально, а дистальная образует небольшой изгиб, располагается параллельно позвоночнику и впадает в большой сосочек двенадцатиперстной кишки, который чаще всего находится в средней трети нисходящей ее части. В зависимости от направления и угла впадения пузырного протока длина общего желчного протока обычно колеблется в пределах от 5 до 15 мм у новорожденных, от 17 до 35 мм у детей 8—10 лет и от 50 до 100 мм у взрослых. Ширина протока в норме составляет до 5 мм у детей и до 10 мм у взрослых.
Выделяют 4 отдела общего желчного протока: супрадуоденальный, ретродуоденальный, панкреатический и интрамуральный. Стенка протока состоит из слизистой, мышечной и фиброз-
24В
ной оболочек. Мышечный слой практически на всем протяжении представлен продольными волокнами за исключением концевого его отдела, где мышечные волокна образуют сфинктер печеночно-поджелудочной ампулы (сфинктер Одди), который регулирует поступление желчи из желчных путей в двенадцатиперстную кишку. Циркулярное расположение мышечных волокон имеется и в месте слияния правого и левого печеночных протоков, где располагается сфинктер Мирицци.
В норме у большинства людей дистальный отдел общего желчного протока имеет правильную коническую форму длиной от 5 до 15 мм. При впадении в двенадцатиперстную кишку он образует расширение — ампулу большого сосочка двенадцатиперстной кишки.
Желчный пузырь (ЖП) расположен в ложе между правой и квадратной долями печени. У новорожденных он чаще всего имеет веретенообразную или цилиндрическую форму, реже — грушевидную. Дно желчного пузыря у большинства детей до 12 лет не выступает из-под края реберной дуги. С возрастом размеры желчного пузыря увеличиваются от 34 мм в длину у новорожденных до 77 мм в длину у детей в возрасте 10—12 лет. Соответственно увеличивается и его ширина — с 11 мм до 37 мм.
ЖП покрыт брюшиной с трех сторон: снизу и с боков. Лишь его дно располагается интрапе-ритонеально. Брюшина от мышечного слоя ЖП отделяется тонкой фасцией и рыхлой волокнистой тканью, которая особенно хорошо выражена между висцеральной поверхностью печени и стенкой пузыря.
У взрослых локализация ЖП зависит от конституции, расположения, величины и формы печени, от положения тела и других причин. В вертикальном положении ЖП определяется в правом подреберье, дно его проецируется в зависимости от телосложения на уровне от двенадцатого межреберья (гиперстеники) до L1V v (астеники). В горизонтальном положении на спине ЖП обычно располагается на уровне от ThXII до LM. Его длина колеблется в пределах от 50 до 150 мм, а ширина — от 30 до 50 мм. Объем пузыря составляет, как правило, 30—70 см3. В ЖП выделяют четыре отдела: дно, тело, воронку и шейку. Шейка пузыря переходит в пузырный проток, который сливается с общим печеночным протоком. Слизистая оболочка пузырного протока образует так называемые полулунные клапаны Гейстера, которые участвуют в регуляции давления в желчных протоках и играют большую роль в выделении желчи. Мышечный слой стенки ЖП представлен продольными, циркулярными и косыми мышечными волокнами, образующими у шейки пузыря сфинктер Люткенса.
ЖП своим дном и нижней поверхностью тела соприкасается с поперечной ободочной кишкой, пилорическим отделом желудка и двенадцатиперстной кишкой.
Сократительная функция ЖП изучается после приема желчегонного завтрака, состоящего из двух сырых яичных желтков, или 20 г сливочного масла, или 20 г сорбита. Нормальная продолжительность периода опорожнения ЖП равна приблизительно 2 часам, причем половина желчи, содержащейся в пузыре, выделяется за первые 30—45 минут.
РЕНТГЕНОАНАТОМИЯ ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ
При рентгенологическом исследовании желчевыводящих путей обязательным условием получения их изображения является искусственное контрастирование с помощью контрастирующих веществ. Полученные при этом результаты практически полностью отражают анатомическое строение данной системы.
250
УЛЬТРАЗВУКОВАЯ АВАТОМИЯ ЖЕЛЧЕВЫВОДЯЩИХ ВУТЕЙ
При УЗИ внутрипеченочные протоки в норме не определяются, поэтому изучают состояние только внепеченочных желчных протоков. Кроме того, при эхографии нельзя выявить место слияния общего печеночного протока с пузырным. В связи с этим наиболее проксимальную, т. е. находящуюся в воротах печени, его часть принято называть общим печеночным протоком (ОП П), а нижнюю, расположенную ближе к головке поджелудочной железы,— общим желчным протоком (ОЖП). Пузырный проток обычно определяется только на небольшом участке непосредственно около шейки ЖП, что объясняется наличием перегиба в месте перехода шейки в пузырный проток, ширина которого в зависимости от возраста человека составляет 1—2 мм. В воротах печени ОП П располагается ниже, несколько медиальнее и кпереди от правой ветви воротной вены и правой печеночной артерии. Поперечный срез его в этой области составляет 2—3 мм у взрослых и 1—2 мм у детей в зависимости от возраста.
При УЗИ в плоскости одного сечения трудно получить изображение ОЖП на всем его протяжении. При продольном или слегка косом сканировании он проходит вдоль переднелатераль-ной поверхности воротной вены позади двенадцатиперстной кишки и выявляется практически всегда (рис. 11.17). Внутренний его диаметр на всем протяжении постоянный и составляет 3—5 мм (до 8 мм) у взрослых и от 1 до 3 мм у детей в зависимости от возраста. В ретродуоденаль-ной зоне он определяется не всегда из-за наличия газа в двенадцатиперстной кишке. Однако ниже, в панкреатической части, проток виден достаточно хорошо. При поперечном сканировании он располагается в заднелатеральной части головки поджелудочной железы и в 66% случаев выявляется в виде анэхогенного образования округлой или овальной формы. Косое сканирование вдоль реберной дуги позволяет получить поперечное сечение печеночно-дуоденаль-ной связки, в состав которой входят воротная вена, ОЖП, общая печеночная артерия. В указанном сечении эти сосудистые стволы, располагаясь рядом. Толщина стенок ОЖП составляет до 1 мм, контуры их ровные. С возрастом определяется уплотнение и склерозирование стенок ОЖП, что приводит к повышению их эхогенности.
ЖП эхографически обнаруживается в 97—98% наблюдений. Он располагается на висцеральной поверхности печени в ложе желчного пузыря. Дно пузыря округлой формы, направлено
вниз и вперед, оно несколько выступает из-под переднего края печени. У новорожденных и людей пожилого возраста чаще, чем у людей молодого и среднего возраста, заходит за край печени. Дно ЖП проецируется на переднюю брюшную стенку в месте пересечения края прямой мышцы живота и пере-
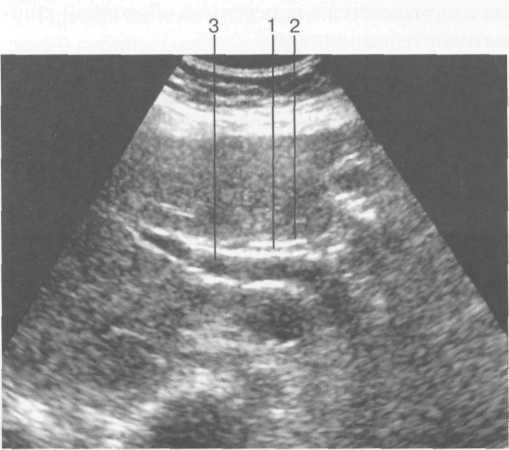
Рис. 11.17. УЗИ. Общий желчный проток.
1 — просвет общего желчного протока; 2 — стенка общего желчного протока; 3 — воротная вена.
251
Рис. 11.18. УЗИ желчного пузыря, продольное сечение.
1 - тело желчного пузыря; 2 — дно желчного пузыря; 3 — шейка желчного пузыря; 4 — печень.

днего (хрящевого) отдела XI ребра. Задняя поверхность ЖП прилежит к передней стенке двенадцатиперстной кишки, справа к нему примыкает изгиб ободочной кишки. У новорожденных ЖП располагается глубоко is паренхиме печени.
ЖП при поперечном сканировании представляет собой округлое образование, при косом — имеет овальную форму, а при продольном сканировании — грушевидную (рис. 11.18). В норме он абсолютно свободен от эхосигналов (анэхогенный).
В табл. 11.1 представлены размеры ЖП в соответствии с возрастом человека.
У новорожденных и детей раннего возраста задняя стенка ЖП определяется как гладкая линейная структура, за которой выявляется дорожка усиления эхосигнала. Остальные стенки ЖП не лоцируются. У взрослых стенки ЖП определяются в виде узких гиперэхогенных полосок толщиной 1—2 мм в несокращенном ЖП и до 3,5 мм — в сокращенном. Измерение толщины стенок ЖП следует производить по его передней поверхности, поскольку из-за эффекта усиления эхосигнала задняя стенка выглядит более утолщенной и нередко сливается с подлежащими тканями. Наибольшей толщины стенка ЖП достигает в области шейки, так как здесь лучше всего развит мышечный слой. Эхогенность стенок ЖП с возрастом меняется. У людей молодого возраста она меньше, чем у обследуемых пожилого возраста. Это объясняется тем, что после 60 лет слизистая оболочка и мышечный слой атрофируются, в них постепенно развивается соединительная ткань, что приводит к склерозированию и истончению стенки ЖП, толщина которой составляет менее 2 мм.
Таблица 11.1 Размеры желчного пузыря в зависимости от возраста
|
Возраст, лет |
Длина, мм |
Максимальная ширина, мм |
|
Новорожденные |
30 |
До 25 |
|
2-7 |
40 |
25 |
|
8-12 |
50 |
30 |
|
13-15 |
До 70 |
30 |
|
16-60 |
50-80 |
30 |
|
60 и старше |
До 80 |
До 35 |
252
При поперечном сканировании ЖП определяется в точке пересечения правой среднеключичной линии с реберной дугой, располагаясь несколько латеральнее от нижней полой вены. При косом сканировании он лоцируется в верхней части печени, почти под капсулой. При продольном сканировании ЖП располагается по среднеключичной линии под нижним краем печени.
КТ-АНАТОМИЯ ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ
В междольковых пространствах печени находятся желчные капилляры. За пределами долек они сливаются в междольковые протоки. Желчные протоки сегментов (протоки третьего порядка), сливаясь, формируют секторальные протоки (протоки второго порядка), которые, в свою очередь, образуют левый и правый печеночный протоки (протоки первого порядка).
В левый печеночный проток поступает желчь от II, III, IV сегментов, в правый — от V, VI, VII, VIII сегментов. Из I сегмента желчь оттекает как в правый, так и в левый печеночные протоки.
Правый печеночный проток наиболее часто располагается в воротах печени, реже окружен печеночной паренхимой со всех сторон. Левый печеночный проток всегда располагается вне паренхимы печени, залегая в большинстве случаев в поперечной борозде и прилегая к квадратной доле печени.
В 40% случаев правый печеночный проток отсутствует, вследствие чего общий печеночный проток образуется от слияния двух желчных протоков правой доли и левого печеночного (три-фуркация), что может восприниматься как добавочный желчный проток, который при КТ-ис-следовании практически никогда не определяется. В 5—10% наблюдений встречается транспозиция протоков слева направо, которую при КТ также невозможно определить.
ОЖП проток расположен в 81% случаев кпереди от НПВ, реже имеет латеральное (12% случаев) или медиальное (7% случаев) расположение. В норме он отстоит более чем на 1 см от латеральной стенки НПВ.
Наилучшим ориентиром для поиска ОЖП является головка поджелудочной железы и контра-стированная нисходящая часть двенадцатиперстной кишки. ОЖП располагается между ними по латеральному краю головки железы, а терминальный его отдел — по заднелатеральному контуру головки. На КТ-срезах ОЖП прослеживается как равномерной плотности гиподенсное образование диаметром 3—5 мм.
При увеличении просвета протока он начинает определяться в виде кольцевидной структуры с тонкими (0,5—1,0 мм) стенками и содержимым плотностью 5—15 HU.
КТ-оценка желчевыводящих путей проводится одновременно с печенью. В отличие от патологических образований, все структурные элементы печени имеют соответствующее продолжение на последующих срезах. Поэтому анализ результатов КТ-исследования печени следует проводить обязательно с учетом данных всей серии полученных изображений.
Правый, левый печеночные протоки и ОЖП в норме не визуализируются. При внутривенном введении контрастирующего вещества протоки дифференцируются от паренхимы печени в виде гиподенсных структур. Вместе с тем, по мнению ряда авторов, в норме возможна визуализация печеночных протоков в воротах печени и внепеченочных протоков в 5,6% случаев даже без искусственного контрастирования.
При проведении КТ с использованием желчетропных контрастирующих препаратов (хо-левида, иопагноста и т. п.) возможна визуализация внутри- и внепеченочных протоков.
253
Рис. 11.19. КТ брюшной полости на уровне надпочечников.
1 — правая доля печени; 2 — брюшной отдел аорты; 3 — селезеночная вена; 4 — селезенка; 5 — почки; 6 — желчный пузырь.

Возможно проведение КТ после непосредственного контрастирования желчных протоков при фистулографии или ЭРХПГ (КТ-хо-лангиография).
Топографическая анатомия левого печеночного протока отличается большим постоянством; он чаще имеет магистральную форму строения.
ОЖП при КТ-холангиографии виден кпереди и кнаружи от воротной вены.
Исследование ЖП лучше проводить натощак, когда он содержит максимальное количество желчи. Перед исследованием пациенту желательно дать выпить контрастирующий препарат для контрастирования двенадцатиперстной кишки.
ЖП определяется в виде овального образования плотностью 4—22 HU на висцеральной поверхности печени, в ямке между правой (V сегмент) и квадратной (IV сегмент) долями и часто бывает окружен, в большей или меньшей степени, паренхимой печени (рис. 11.19).
Стенки ЖП тонкие, они почти не видны и не превышают 1 мм. Размеры ЖП крайне вариабельны, длина его определяется по количеству срезов, ширина или поперечное сечение составляет 30+8 мм.
Пузырный проток может соединяться с общим печеночным протоком по одному из вариантов: короткий пузырный проток впадает в его боковую поверхность, длинный пузырный проток идет параллельно и вливается в него под острым углом, пузырный проток спирально обходит его сзади и впадает спереди, слева или сзади. При КТ-исследовании менее чем у 20% пациентов удается визуализировать пузырный проток. Как правило, он выявляется фрагментарно, что не позволяет определить уровень его слияния с общим печеночным протоком. Поэтому при КТ-исследовании можно говорить лишь об общем желчном протоке (холедохе).
После холецистэктомии диаметр ОЖП равен 10+1,1 мм, а при сохраненном желчном пузыре — 7±1,2 мм.
МРТ АНАТОМИЯ ЖЕЛЧЕВЫВОДЯЩИК ПУТЕЙ
Общий печеночный проток на Т1-ВИ виден как структура с низкой интенсивностью сигнала, расположенная кпереди от воротной вены и латеральнее печеночной артерии. На Т2-ВИ проток имеет высокую интенсивность сигнала. Не расширенные внутрипеченочные желчные протоки в большинстве случаев не видны. Шейка ЖП может иметь как высокую, так и низкую интенсивность сигнала (рис. 11.20).
254

Рис. 11.20. МРТ-холангиограмма.
1 —левый печеночный проток; 2 — правый печеночный проток; 3 — общий печеночный проток; 4 — холедох; 5 — желудок; 6 — лоханка правой почки; 7 — двенадцатиперстная кишка; 8 — Вирсунгов проток.
Интенсивность сигнала ЖП зависит от химического состава желчи, содержащейся вЖП. Неизмененный ЖП натощак содержит концентрированную желчь, которая характеризуется коротким временем релаксации на Т1-ВИ и продолжительным на Т2-ВИ. Вследствие этого ЖП виден как структура высокой интенсивности на Т1- иТ2-ВИ (см. рис. 11.15). При стимуляции ЖП желчегонным завтраком происходит его опорожнение и желчь, имеющая высокую интенсивность сигнала, поступает в тонкую кишку, что позволяет печеночной желчи поступать в ЖП. Желчь низкой плотности располагается над остаточной желчью с высокой плотностью. Эта слоистость видна на МРТ-изображениях. Желчь с низкой интенсивностью сигнала образует уровень над остаточной концентрированной желчью, которая характеризуются высокой интенсивностью сигнала. Высокая интенсивность сигнала концентрированной желчи связана с высоким содержанием в ней желчных кислот, фосфолипидов и холестерина.
При различных заболеваниях способность ЖП концентрировать желчь нарушается. Неконцентрированная желчь имеет продолжительное время релаксации наТ1- и Т2-ВИ, вследствие чего ЖП виден как структура с низкой интенсивностью сигнала на Т1-ВИ.
