
ГБОУ ВПО УГМУ МИНЗДРАВА РОССИИ КАФЕДРА ФАКУЛЬТЕТСКОЙ ТЕРАПИИ И ЭНДОКРИНОЛОГИИ
Дисциплина: «ФАКУЛЬТЕТСКАЯ ТЕРАПИЯ» 4 курс
МЕТОДИЧЕСКАЯ РАЗРАБОТКА К ПРАКТИЧЕСКИМ ЗАНЯТИЯМ
Частный модуль: «Кардиология»
Кафедра факультетской терапии и эндокринологии «Утверждаю» Зав. кафедрой, профессор, д.м.н. Смоленская О.Г.
«_____»_____________ 201____г.
1.ТЕМА ЗАНЯТИЯ 9: ТЭЛА
2.УЧЕБНАЯ ЦЕЛЬ ЗАНЯТИЯ: На основе разбора и обследования больных студенты должны овладеть навыками по клинической диагностике и основам дифференциальной диагностики ТЭЛА. Знать этиологию, патогенез, диагностику и принципы лечения ТЭЛА, профилактику ТЭ осложнений , уметь обследовать больного, записать ЭКГ и интерпретировать его, владеть методами клинического осмотра больного.
3.ЗАДАЧИ ЗАНЯТИЯ:
3.1.На основе разбора и обследования больных студенты должны овладеть навыками сбора анамнеза для определения этиологических факторов, приведших к развитию ТЭЛА
3.2.Изучить классификацию и клинико-лабораторные, инструментальные признаки ТЭЛА и ее ветвей
3.3.Овладеть методикой осмотра пациентов c подозрением на ТЭЛА и ее ветвей
3.6.Разобрать принципы патогенетического и симптоматического лечения при ТЭЛА и ее ветвей
3.7.Изучить принципы профилактики ТЭЛА и ее ветвей
4.ПРОДОЛЖИТЕЛЬНОСТЬ ЗАНЯТИЯ: 4 часа
5.МЕСТО ПРОВЕДЕНИЯ ЗАНЯТИЯ: учебная комната
6.ОСНАЩЕНИЕ ЗАНЯТИЯ:
6.1. Истории болезни больных с ТЭЛА;
6.3.ЭКГ пациентов с ТЭЛА
6.4.УЗИ сердца, рентгенографии, КТ, МРТ ОГК пациентов с ТЭЛА, результаты УЗДГ вен н/конечностей при тромбозе глубоких вен н/конечностей
6.5.Таблицы: «ЭКГ картина при ТЭЛА», «Классификация ТЭЛА Европейского кардиологического общества», «Диагностическая значимость клинических признаков ТЭЛА», «Патогенез ТЭЛА»
6.6.Тестовые вопросы два варианта
7.ПЛАН ПРОВЕДЕНИЯ ЗАНЯТИЯ И БЮДЖЕТ УЧЕБНОГО ВРЕМЕНИ:
7.1.Организационный момент - 5 мин. 7.2.Тестовый контроль - 10 мин.
7.3.Контроль исходного уровня знаний - 10 мин.
7.3.Курация больных - 30 мин
7.4.Разбор данных жалоб, объективного обследования и лабораторно-инструментальных данных с участием группы и коррекцией преподавателя - 30 мин.
7.5.Обсуждение диагноза больного и тактики ведения, показаний к госпитализации - 30 мин
7.6.Обсуждение вопросов лечения данного больного на стационарном и амбулаторном этапах, контроль за эффективностью терапии - 20 мин
7.7.Подведение итогов занятия – 10 мин
7.8.Задание к следующему занятию - 5 минут.
8.МЕТОДИЧЕСКИЕ УКАЗАНИЯ К ПРОВЕДЕНИЮ ЗАНЯТИЯ
Тромбоэмболия легочной артерии (ТЭЛА) — окклюзия ствола или основных ветвей легочной артерии частичками тромба, сформировавшимися в венах большого круга кровообращения или правых камерах сердца и занесенными в легочную артерию с током крови. ТЭЛА является одной из основных причин госпитализации, смертности и потери трудоспособности. ТЭЛА занимает третье место в ряду наиболее частых причин смерти, второе — в ряду причин внезапной смерти и является наиболее частой причиной госпитальной летальности. Ежегодно от ТЭЛА умирает 0,1 % населения.
Истинная распространенность ТЭЛА неизвестна, так как диагностика заболевания затруднена и часто ТЭЛА выявляется при вскрытии, предположительно составляет 1–2 случая на 1000 человек в год, при возрасте
1
старше 75 лет — до 10 случаев на 1000 человек в год. Согласно имеющимся статистическим данным, частота выявления новых случаев ТЭЛА среди госпитализированных пациентов в США превышает 600 000 случаев в год, а распространенность по Англии и Шотландии — 65 000 случаев, во Франции регистрируется 100 000 случаев ТЭЛА в год. Большинство случаев ТЭЛА возникает в стационарах, при этом 70–80 % приходится на долю терапевтических пациентов. Смертность от ТЭЛА составляет около 15 % в реальной клинической практике, а при несвоевременной диагностике и отсутствии терапии превышает 30 %.
В то же время от 27 до 68 % этих смертей потенциально предотвратимы, и адекватная антикоагулянтная терапия позволяет достичь значительного снижения показателя летальности (до 2–8 %). ТЭЛА не является самостоятельным заболеванием — зачастую она представляет собой осложнение различных болезней, травм и оперативных вмешательств.
Иногда очень сложно различить тромбоэмболию и локальный тромбоз в системе легочной артерии, поэтому их рассматривают как единый симптомокомплекс.
Клиническая картина заболевания неспецифична и характеризуется полиморфизмом признаков — от выраженных гемодинамических нарушений и развития острой правожелудочковой недостаточности до бессимптомного течения. При жизни заболевание диагностируется в 50–70 % наблюдений, гипердиагностика имеет место в 65 % случаев.Огромное значение в своевременной диагностике ТЭЛА имеет настороженность врача, основанная на оценке факторов риска и клинических симптомов заболевания.
Основным в подозрении на ТЭЛА является знание факторов риска ее развития. В настоящее время принято рассматривать ТЭЛА и тромбоз глубоких вен (ТГВ) как проявления одного заболевания. Еще в 1856 году Рудольф Вирхов описал триаду факторов, которые приводят к внутрисосудистому тромбообразованию: 1) повреждение сосудистой стенки; 2) повышенная свертываемость крови; 3) замедление кровотока. Говоря о возможных факторах риска развития ТЭЛА, сразу необходимо провести деление на первичные (генетически заложенные) и вторичные (приобретенные при определенной патологии или ее осложнениях) факторы риска.
Наиболее известными первичными факторами риска являются фактор V Лейдена и мутация протромбина 20210. Замена аргинина на глутамин в положении 506 (Arg506 ® Gln) — фактор V Лейдена — наиболее распространенная генетическая коагулопатия, в США встречается у 5 % европеоидной популяции. Фактор V Лейдена повышает риск венозного тромбоза в 3–8 раз. Протромбин G ® A 20210 мутация. Мутация протромбина 20210 — второе наиболее распространенное генетическое нарушение. Около 2 % всего населения являются гетерозиготами с этой мутацией.
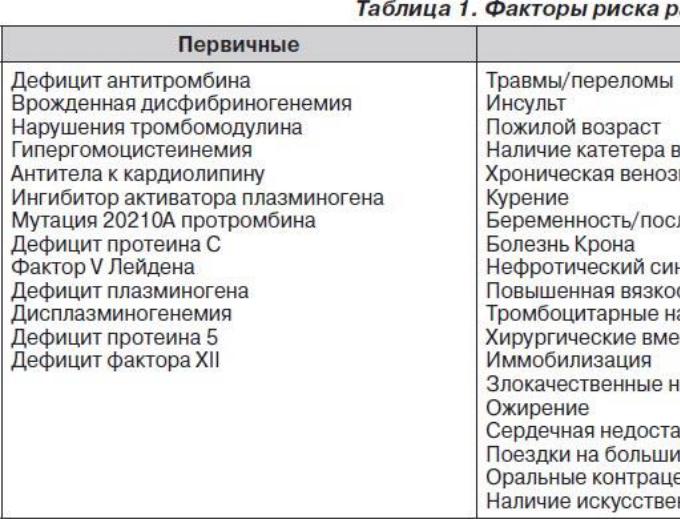
Наличие вторичных факторов риска развития ТЭЛА соответствует риску развития тромбоза глубоких вен (ТГВ), который напрямую связан с развитием ТЭЛА. Риск развития ТГВ и ТЭЛА в большей степени связан с обездвижением больного — как при хирургической патологии (травмы и переломы, наличие катетера в центральной вене, хроническая венозная недостаточность, хирургические вмешательства, иммобилизация, злокачественные новообразования), так и при сердечной недостаточности, развитии инсульта, ожирении и просто пожилом возрасте. С целью более адекватной диагностики ТЭЛА были предложены различные шкалы для подтверждения вероятности ее развития. Одной из наиболее используемых из этих шкал был Женевский счет клинической вероятности ТЭЛА. В данной шкале все факторы риска развития ТЭЛА распределялись по баллам, а суммарное количество баллов говорило о величине вероятности развития ТЭЛА у конкретного пациента.
2
3
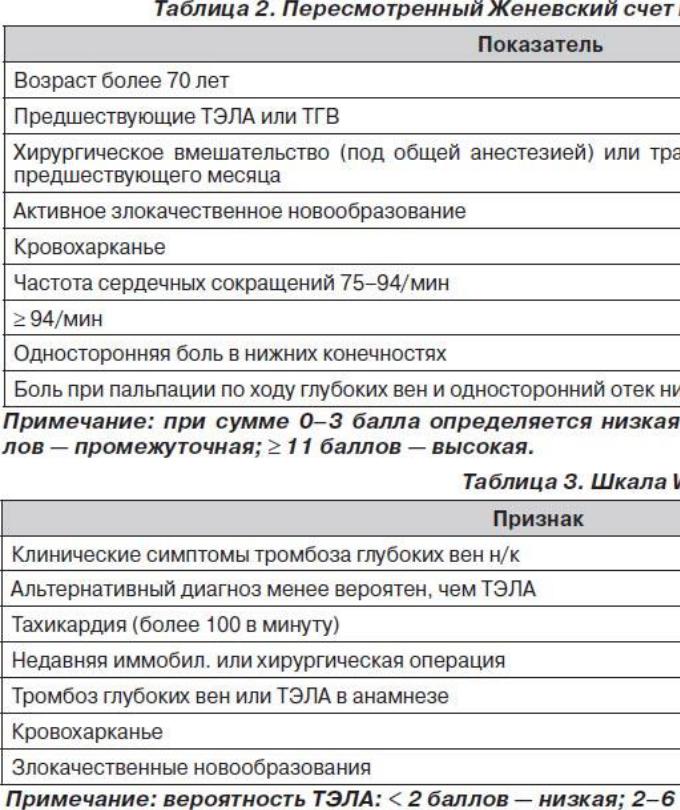
Наиболее показательным было сравнение Женевского счета и счета Wells, так как они оказались самыми прогностически точными подсчетами в диагностике ТЭЛА. Сравнение этих двух таблиц показало, что при низкой (6 против 9 %) и средней (23 против 26 %) вероятности развития ТЭЛА данные шкалы риска не различались. При диагностике с высокой вероятностью развития ТЭЛА Женевский счет превосходил счет Wells почти в два раза — 49 против 76 %.
Патогенез ТЭЛА Начальным этапом тромбогенеза в большинстве случаев является повреждение эндотелия стенки сосудов.
Известно, что эндотелий имеет мощное влияние на состояние коагуляционного гемостаза. В норме клетки эндотелия синтезируют эндотелин, простациклин, оксид азота — вещества, предупреждающие спазм
4

сосудов, тормозящие адгезию и агрегацию тромбоцитов и предупреждающие тромбообразование. Кроме того, эндотелиальные клетки выделяют тканевый активатор плазминогена, который инициирует фибринолиз в ответ на тромбообразование. При повреждении, наряду с угнетением защитного влияния эндотелия на свертывающие свойства крови, происходит высвобождение в кровоток прокоагулянтных веществ, в частности фактора Виллебрандта, который образует мостик между тромбоцитами и коллагеном, а также микрофибриллами субэндотелия. Кроме того, обнаженный субэндотелиальный слой сосудов сам становится мощным стимулятором адгезии и агрегации тромбоцитов, из которых высвобождается ряд биологически активных веществ (АДФ, серотонин, фактор 3, тромбопластин и другие). Активация тромбоцитов стимулирует запуск коагуляционного каскада с участием всех факторов свертывания крови с образованием тромбина, превращением фибриногена в фибрин и приводит к формированию фибринтромбоцитарного тромба.
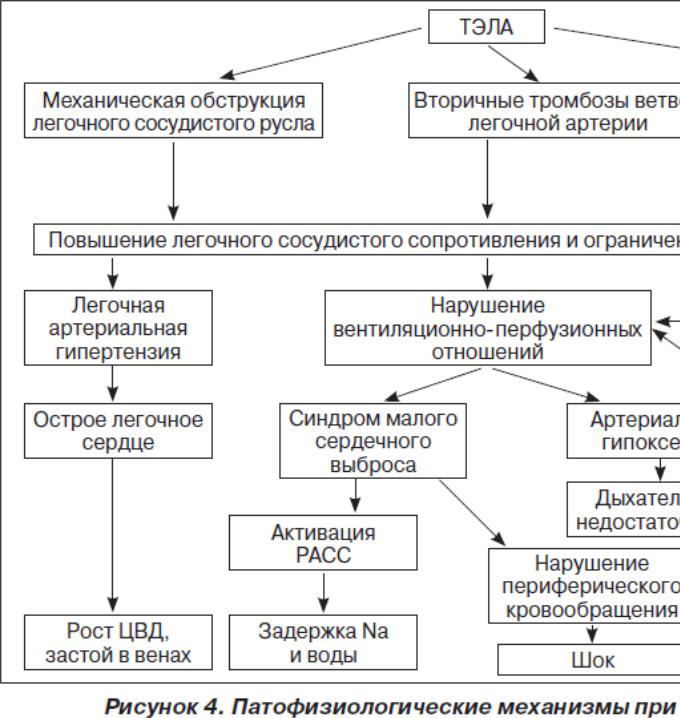
В генезе респираторных и гемодинамических расстройств, выраженности клинических проявлений и степени тяжести заболевания при ТЭЛА ведущее значение имеют механическая обструкция артериального русла легких и нейрогуморальная реакция. Тромб от места возникновения переносится с током крови в правый желудочек (ПЖ), где частично разрушается и в виде отдельных фрагментов попадает в малый круг кровообращения. Поэтому в большинстве случаев имеют место множественные окклюзии нескольких ветвей легочной артерии (ЛА) различного калибра, часто двусторонняя — немассивная ТЭЛА. В более редких случаях происходит массивная тромбоэмболия главных ветвей или ствола ЛА, которая сопровождается острым развитием тяжелой клинической картины тромбоэмболии, в частности быстро наступающей внезапной сердечной смертью. При субмассивной ТЭЛА эмболизируются долевые и сегментарные ветви ЛА. Действие гуморальных факторов не зависит от размеров тромба, поэтому эмболия даже мелкой ветви ЛА может привести к значительным нарушениям гемодинамики. Это объясняет частое несоответствие между объемом эмболической окклюзии легочных сосудов и тяжестью клинической картины ТЭЛА.
Гемодинамические расстройства
Вследствие частичной или полной механической обструкции легочно-артериального русла тромбоэмболом происходит резко выраженный генерализованный спазм артериол малого круга (прекапиллярная гипертензия) за счет барорефлекса и высвобождение вазоконстрикторных субстанций (тромбоксана А2, серотонина, гистамина и других) из тромбоцитов, которые оседают на поверхности тромбоэмболов. В результате легочное сосудистое сопротивление значительно возрастает, развивается легочная гипертензия. У больных без сопутствующих заболеваний сердца и легких острая гипертензия малого круга кровообращения возникает при обструкции 40–50 % легочного артериального русла. Окклюзия 60–75 % легочной циркуляции является критической и приводит к острой правожелудочковой недостаточности и резкому снижению объема циркулирующей крови. Необходимо отметить, что при ТЭЛА степень окклюзии просвета сосуда со временем может увеличиваться за счет присоединения вторичного местного тромбоза, который увеличивает размеры тромбоэмбола, распространяясь против тока крови. Нередко это приводит к трансформации немассивной ТЭЛА в массивную. При первом эпизоде субмассивная и даже массивная
5
ТЭЛА не приводит к внезапной смерти, систолическое давление в ЛА часто относительно невысокое (40–50 мм рт.ст.). Негипертрофированный ПЖ не может обеспечить систолическое давление более 70 мм рт.ст. Высокие значения систолического давления в ПЖ свидетельствуют о постепенном формировании легочной гипертензии в результате нескольких эпизодов ТЭЛА или о наличии хронической легочной гипертензии другого генеза. Рост легочного сосудистого сопротивления сопровождается увеличением напряжения в стенке ПЖ и его дилатацией, в результате чего межжелудочковая перегородка выпячивается в левый желудочек и сужает его просвет, а сжатие правой коронарной артерии вызывает ишемию, а иногда и инфаркт миокарда ПЖ.
Повышение легочного сосудистого сопротивления и чрезмерная нагрузка на ПЖ (увеличение постнагрузки) на фоне значительного уменьшения емкости артериального русла (уменьшение преднагрузки) приводит к значительному ограничению венозного возврата крови в левые отделы сердца и развитию синдрома малого сердечного выброса. Происходит уменьшение минутного объема, сердечного индекса, уровня АД, нарушение кровоснабжения жизненно важных органов (головного мозга, сердца, почек). Нарушения центральной гемодинамики при ТЭЛА могут быть разной степени выраженности: от умеренной дилатации ПЖ с компенсаторной гиперфункцией и без существенного уменьшения сердечного выброса в состоянии покоя до обструктивного кардиогенного шока с высоким центральным венозным давлением и пониженным АД вследствие нарушения наполнения ЛЖ в диастолу. Это может привести к уменьшению коронарного кровотока и ухудшить перфузию миокарда, преимущественно ПЖ.
6
В некоторых случаях возможно возникновение острого отека легких, имеющего сложный патофизиологический механизм. Одной из причин может быть резкая дилатация ПЖ, приводящая к сдавливанию левого желудочка и повышению давления в левом предсердии, что углубляет легочную гипертензию. Кроме того, имеет значение увеличение легочного кровотока по неокклюзированным ветвям ЛА.
Респираторные расстройства Полное или частичное прекращение легочного кровотока в результате ТЭЛА приводит к выраженному
нарушению вентиляционно-перфузионного соотношения, в результате чего развиваются дыхательная недостаточность и артериальная гипоксемия. В результате прекращения кровотока в хорошо вентилируемых альвеолах происходит увеличение внутрилегочного «мертвого пространства» и ухудшение газообмена. Нарушение вентиляционно-перфузионных отношений усиливается выраженным бронхоспазмом, связанным с действием на гладкую мускулатуру мелких бронхов биологически активных веществ, выделяемых из тромбоцитов (тромбоксан А2, серотонин и другие). Кроме того, в результате ишемии альвеол, обусловленной их недостаточной перфузией, нарушается не только их вентиляция, но и выработка сурфактанта, что уже через 1–2 суток после тромбоэмболии может привести к развитию ателектазов.
7

Вследствие недостаточности кровоснабжения альвеол может развиться инфаркт легкого. Кроме того, снижение вентиляции альвеол с сохраненной перфузией еще больше нарушает газообмен в легких и приводит к усилению артериальной гипоксемии. Наконец, в результате повышения давления проксимальнее места окклюзии открываются артериоло-венозные анастомозы и происходит шунтирование крови из артериол в вены, что также увеличивает артериальную гипоксемию.
При альвеолярно-интерстициальном отеке легких происходит стимуляция юкстакапиллярных рецепторов в альвеолярно-капиллярной мембране. Это приводит к повышению вагусной афферентной активности с последующей стимуляцией респираторных нейронов продолговатого мозга, в результате чего возникает гипервентиляция и гиперкапния. Следует подчеркнуть, что далеко не всегда при ТЭЛА присутствуют все описанные нарушения гемодинамики и альвеолярной вентиляции. Это зависит прежде всего от массивности тромбоэмболии, локализации тромбоэмболий и исходящего кардиопульмонального статуса больного. Рецидивирующая окклюзия крупных легочных артерий вызывает развитие тяжелой гипертензии малого круга кровообращения и развитие хронического легочного сердца. Степень выраженности хронической легочной гипертензии зависит от многих факторов: полноты спонтанного или медикаментозного лизиса тромба, рецидивирования ТЭЛА, образования тромбов вокруг участка первичной тромбоэмболии, процессов организации и внутрисосудистого ремоделирования тромбов, перестройки микроциркуляторного русла легких.
Классификация ТЭЛА Международная классификация, разработанная Европейским кардиологическим обществом в 2000 году,
предусматривает выделение 2 основных групп ТЭЛА — массивной и немассивной.
ТЭЛА расценивается как массивная, если у пациентов развиваются явления кардиогенного шока и/или гипотензия (снижение систолического АД ниже 90 мм рт.ст. или снижение на 40 мм рт.ст. и более от исходного уровня, которое длится более 15 минут и не связано с гиповолемией, сепсисом, аритмией). Массивная ТЭЛА развивается при обструкции сосудистого русла легких более 50 %.
Немассивная ТЭЛА диагностируется у пациентов со стабильной гемодинамикой без выраженных признаков правожелудочковой недостаточности. Немассивная ТЭЛА развивается при обструкции сосудистого русла легких менее 50 %.
Среди пациентов с немассивной ТЭЛА при условии выявления признаков гипокинезии правого желудочка (при проведении эхокардиографии) и стабильной гемодинамики выделяется подгруппа — субмассивная ТЭЛА. Субмассивная ТЭЛА развивается при обструкции сосудистого русла легких не менее 30 %.
По остроте развития выделяют следующие формы ТЭЛА:
—острая — внезапное начало, боль за грудиной, одышка, снижение артериального давления, признаки острого легочного сердца, возможно развитие обструктивного шока;
—подострая — прогрессирование дыхательной и правожелудочковой недостаточности, признаки тромбинфарктной пневмонии;
—хроническая, рецидивирующая — повторные эпизоды одышки, признаки тромбинфарктной пневмонии, появление и прогрессирование хронической сердечной недостаточности с периодами обострений, появление и прогрессирование признаков хронического легочного сердца.
Основные клинические синдромы при тромбоэмболии легочной артерии Кардиальный синдром:
—острая недостаточность кровообращения;
—обструктивный шок (20–58 %);
—синдром острого легочного сердца;
—подобная стенокардии боль;
8
— тахикардия. Легочно-плевральный синдром:
—одышка;
—кашель;
—кровохарканье;
—гипертермия. Церебральный синдром:
—потеря сознания;
—судороги.
Почечный синдром:
—олигоанурия. Абдоминальный синдром:
—боль в правом подреберье.
Клиническая симптоматика ТЭЛА имеет огромный полиморфизм, проявления ее многогранны и могут имитировать патологию различных органов и систем. При этом основные клинические симптомы ТЭЛА, такие как боль в грудной клетке и кровохарканье, встречаются не так уж и часто. Наиболее распространенные симптомы ТЭЛА — одышка и тахипноэ — могут сопровождать множество самых распространенных заболеваний, таких как пневмония, сердечная недостаточность, плеврит, опухоль легких или просто паническое состояние и многие другие.
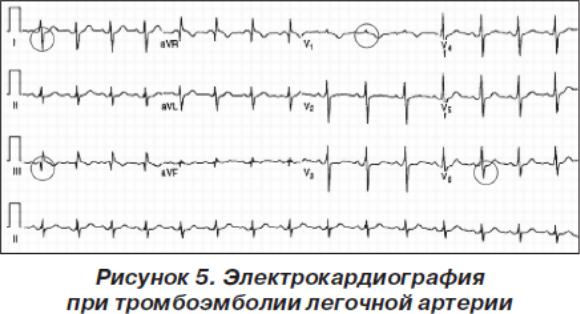
Клиническую картину можно подкрепить инструментальными исследованиями, первое из них — электрокардиография (ЭКГ). Изменения ЭКГ неспецифичны у большинства больных (75–80 %), классические признаки — S1 Q3 T3 (синдром McGinn — White), блокада ПНПГ (полная, неполная), P — pulmonale, правограмма, элевация ST (III, aVF, aVR и V1 — V3). Ниже (рис. 5, табл. 5) представлена частота встречаемости ЭКГ-критериев ТЭЛА.
9

Рентгенография органов грудной клетки имеет свои диагностические возможности. Критериями ТЭЛА по рентгенограмме являются расширение правой границы сердца, выбухание легочного конуса по левому контуру сердечной тени, расширение тени верхней полой вены, высокое и малоподвижное стояние купола диафрагмы, инфильтраты легочной ткани (клиновидная тень), дисковидные ателектазы, обеднение легочного рисунка (симптом Вестермарка). Частота появления рентгенологических признаков достаточно низкая и составляет от 2 % (симптом Вестермарка) до максимальных 37,5 % (инфаркт, пневмония при эмболизации мелких ветвей легочной артерии). В настоящее время в рекомендациях и алгоритмах диагностики ТЭЛА рентгенография отсутствует.
10
