

Государственное бюджетное образовательное учреждение
высшего профессионального образования
«Саратовский государственный медицинский университет им. В.И.Разумовского
Минздравсоцразвития России»
(ГБОУ ВПО Саратовский ГМУ им. В.И. Разумовского Минздравсоцразвития России)
«УТВЕРЖДАЮ»
Зав. кафедрой госпитальной, поликли-
нической педиатрии и неонатологии,
профессор__________А.С._Эйберман
«__26___»__января 2012 г.
Методические указания
к практическому занятию
для студентов 2 курса
по специальности педиатрия
Дисциплина: введение в специальность
Тема: «ОСНОВНЫЕ СИМПТОМЫ ПРИ
ПОРАЖЕНИИ кожи у детей».
Саратов 2012
Тема: «ОСНОВНЫЕ СИМПТОМЫ ПРИ ПОРАЖЕНИИ кожи у детей».
Место проведения: учебная комната кафедры госпитальной педиатрии, палата для детей младшего и старшего возраста.
Продолжительность: 4 часа (из них самостоятельная аудиторная работа – 50 мин.).
Цель занятия: ознакомиться с анатомо-физиологическими особенностями и функциями кожи у детей, методикой проведения осмотра кожных покровов с выделением основных морфологических элементов кожной сыпи.
Мотивационная характеристика занятия: Кожа является крупнейшим и самым доступным для исследования человеческим органом. Многочисленные функции кожи, ее теснейшая физиологическая связь с различными органами и системами делают ее своеобразным экраном, отражающим многие патологические процессы в организме. Поэтому правильная оценка состояния кожи имеет большое значение для диагностики различных заболеваний.
В результате занятия
Студент должен знать:
-анатомо-физиологические особенности кожи у детей
-основные функции кожи
Студент должен уметь:
-провести опрос больного с поражением кожи
- выявить симптомы поражения кожи
Студент должен ознакомиться: с основными симптомами кожных заболеваний, с морфологическими элементами кожной сыпи.
Графологические схемы, таблицы, учебные элементы.
Кожа — наружный покров организма, защищающий тело от широкого спектра внешних воздействий, участвующий в дыхании, терморегуляции, обменных и многих других процессах. Кроме того, кожа представляет массивное рецепторное поле различных видов поверхностной чувствительности. Кожа состоит из эпидермиса, дермы и подкожно-жировой клетчатки (гиподермы).
Эпидермис – наружная часть кожи, представлена многослойным плоским ороговевающим эпителием, толщиной от 0,05 мм на веках до 1,5 мм на ладонях. Состоит из 5 слоев: базального, шиповатого, зернистого, блестящего (элеидинового) и рогового.
Основой эпидермиса является внутренний базальный слой, состоящий из 1 ряда мелких клеток цилиндрической формы – базальных кератиноцитов.
Над базальным слоем располагается шиповатый слой, состоящий из 3-6 (иногда 15) рядов шиповатых кератиноцитов, постепенно уплощающихся к поверхности кожи.
Базальный и шиповатый слои называют ростковым слоем Мальпиги, т.к. он обеспечивает формирование и регенерацию эпидермиса.
Зернистый слой состоит из 2-3 рядов клеток, имеющих вблизи шиповатого слоя цилиндрическую или кубическую форму, а ближе к поверхности кожи – ромбовидную. Здесь происходит синтез филагрина – основного белка кератогиалиновых зерен. Он обладает способностью вызывать агрегацию кератиновых фибрилл, формируя кератин роговых чешуек.
Блестящий слой присутствует на ладонях и подошвах, состоит из 3-4 рядов вытянутых по форме клеток, содержащих элеидин, из которого в дальнейшем образуется кератин. Ядра в верхних слоях клеток отсутствуют.
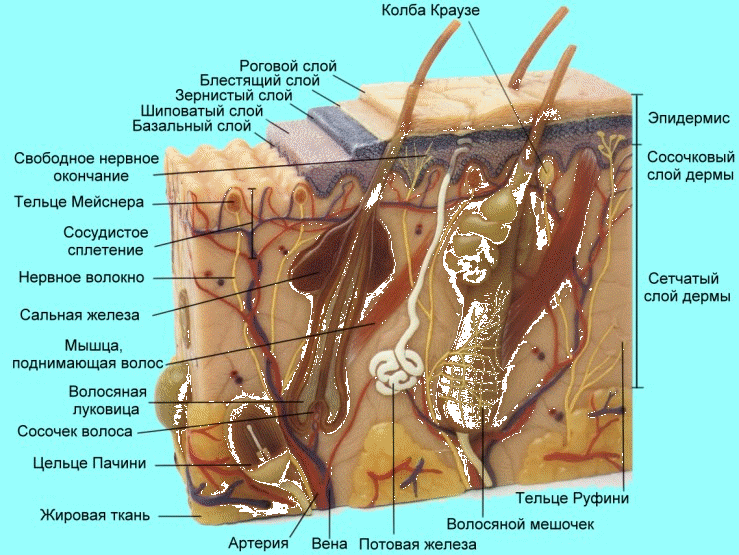
Роговой слой образован полностью ороговевшими безъядерными клетками – корнеоцитами, которые содержат нерастворимый белок кератин. Клетки этого слоя соединяются друг с другом с помощью выростов оболочки, которые разрушаются в поверхностной зоне рогового слоя и роговые чешуйки легко отторгаются. Толщина рогового слоя зависит от скорости размножения и продвижения кератиноцитов в вертикальном направлении, а также скорости отторжения роговых чешуек. Наиболее развит роговой слой там, где кожа подвергается наибольшему механическому воздействию (ладони, подошвы). В эпителии слизистых оболочек зернистый и роговой слои отсутствуют, за исключением спинки языка и твердого неба.
Оттенок цвета кожных покровов обусловлен наличием меланоцитов- дендритных клеток, которые мигрируют в эмбриональном периоде из неврального гребешка в эпидермис, эпителий слизистых оболочек, дерму и другие ткани. Меланин, который они синтезируют, накапливается в базальных кератиноцитах над апикальной частью ядра, образуя защитный экран от ультрафиолетового и радиоактивного излучения. У людей со смуглым оттенком кожи меланин проникает в клетки также шиповатого и зернистого слоев. Цвет кожи обусловлен не числом меланоцитов, которое примерно постоянно у людей разных рас, а количеством меланина в клетке. Ультрафиолетовое облучение ускоряет синтез меланосом, меланизацию и транспорт в отростки кератиноцитов, придавая, таким образом, кожным покровам более смуглый оттенок – загар.
Внутриэпидермальные макрофаги (клетки Лангерганса и Гринстейна) выполняют антигенпрезентирующую функцию для Т-хелперов и Т-супрессоров.
Базальная мембрана отделяет эпидермис от дермы. Она образована филаментами и полудесмосомами, а также сплетениями ретикулярных волокон, являющихся частью дермы, и выполняет барьерную и обменную функции. Базальная мембрана является эластической опорой, не только прочно связывающей эпителий с коллагеновыми волокнами дермы, но и препятствующей росту эпидермиса в дерму.
Дерма является соединительнотканной частью кожи и состоит из трех компонентов: волокон, основного вещества и небольшого количества клеток. Она выполняет опорную функцию по отношению к производным кожи, сосудам и нервам. В дерме выделяют 2 слоя: сосочковый и сетчатый.
Сосочковый слой состоит из аморфного бесструктурного вещества и тонких соединительнотканных (коллагеновых, эластических и ретикулярных) волокон, образуя сосочки между эпителиальными гребнями шиповатых клеток.
Сетчатый слой располагается от основания сосочкового слоя до подкожной жировой клетчатки и состоит из пучков толстых коллагеновых волокон, расположенных параллельно поверхности кожи. Прочность кожи зависит от структуры сетчатого слоя, отличающегося по своей мощности в разных участках кожного покрова.
Среди клеточных элементов в дерме встречаются фиброциты; тучные клетки, синтезирующие и высвобождающие гистамин и гепарин; гистиоциты, накапливающие меланин, гемосидерин.
Гиподерма является подкожной жировой клетчаткой и состоит из рыхлой сети коллагеновых, эластических и ретикулярных волокон и скоплений крупных жировых клеток – жировых долек. Толщина этого слоя варьирует от 2мм (на черепе) до 8 см и более (на ягодицах). В коже век, под ногтевыми пластинками, крайней плоти, малых половых губ и мошонки гиподерма отсутствует.
Кожный покров хорошо кровоснабжается: артерии образуют две сети: субдермальную и поверхностную (на границе между эпидермисом и дермой). Отток венозной крови обеспечивается множеством сетей из венул и вен, расположенных как поверхностно (папиллярная сеть), так и в гиподерме.
В коже располагается большое количество нервных волокон и рецепторов (меха-но-, хемо-, термо- и ноцирецепторов), афферентные волокна которых входят в состав черепных и спинномозговых нервов. Выделяют свободные и инкапсулированные рецепторы. Свободные нервные окончания представляют собой безмиелиновые нервные волокна. Большинство подобных волокон являются осязательными клетками Меркеля (воспринимают ощущения боли, зуда и температуры). Инкапсулированные нервные окончания, состоящие из внутренней колбы и окружающей ее капсулы, выполняют специфические функции: колбы Краузе – механорецепторы, встречаются в субсосочковой зоне дермы кистей, плеч, предплечий, стоп и голеней; пластинчатые тельца Фатера-Пачини – в гладкой коже пальцев, сосков молочных желез; осязательные тельца Мейснера – в коже ладоней, губ, век, половых органов.
Кожа выполняет в организме ряд незаменимых функций:
Защитная (барьерная). Кожа защищает организм от действия механических и химических факторов, ультрафиолетового излучения, проникновения микробов, потери и попадания воды извне. Роговой слой эпидермиса препятствует проникновению в кожу микроорганизмов. Важным противомикробным механизмом кожи является так называемая кислотная мантия (рН на поверхности кожи 5,6-4,2). Кислая реакция на поверхности кожи связана с деятельностью сальных желез, а секрет потовых желез щелочной. Водный баланс кожи поддерживается разнонаправленными водными потоками: диффузией воды в дерму сквозь стенку кровеносных сосудов и испарением ее через эпидермис. Организм человека теряет через кожу около 1% воды. Именно роговой слой эпидермиса обеспечивает достаточно надежную преграду испаряющейся жидкости, предотвращает набухание, сморщивание кожи при нахождении человека в воде. Защитная функция кожи, обеспечивающая противолучевую резистентность, связана с синтезом пигментными клетками эпидермиса меланина.
Терморегуляторная за счет излучения тепла и испарения пота.
Выделительная. Участие в водно-солевом обмене связано с потоотделением. Вместе с потом через кожу в сутки выделяется около 500 мл воды, различные соли, в основном хлориды, молочная кислота, продукты азотистого обмена.
Кожа – депо крови: сосуды дермы при расширении могут вместить до 1л крови.
Кожа принимает участие в обмене витаминов. Под действием ультрафиолета синтезируется витамин D. Витамин А направляет клетки кожи по пути нормального развития, изменяя экспрессию генов, отвечающих за злокачественное перерождение; контролирует процесс ороговения; увеличивает скорость деления и выведения секрета сальных желез; контролирует количество и функциональную активность лимфоцитов и клеток Лангерганса.
Кожа принимает участие в метаболизме многих гормонов, ядов, канцерогенов – она содержит необходимые для этих процессов ферменты.
Иммунная. Кожа принимает участие в иммунных процессах. В ней происходит распознавание антигенов и их элиминация; антигененезависимая пролиферация и дифференцировка Т-лимфоцитов, иммунологический надзор над опухолевыми клетками (при участии цитокинов). Кератиноциты синтезируют ряд цитокинов, которые стимулируют хемотаксис Т-лимфоцитов в эпидермисе и их дифференцировку. Эпидермальные клетки синтезируют также ряд неспецифических факторов, участвующих в иммунных и воспалительных процессах: простогландины, лейкотриены и др. Кроме того, в дерме располагаются особые периваскулярные лимфатические узелки- 2-3 ряда лимфоцитов вокруг посткапиллярных венул и лимфатических капилляров. Эти лимфоидные скопления реагируют на парентеральное введение антигена.
Сенсорная. Кожа является обширным рецепторным полем, позволяющим ЦНС получать информацию как об изменении в самой коже, так и о характере раздражителя. Причем каждый участок кожи связан с определенным участком мозга, костно-мышечной системы и внутренними органами. Кожа является сложным органом чувств. Наряду с другими присущими ей физиологическими функциями кожа представляет собой орган защиты организма от вредных воздействий внешней среды. Рецепторы кожи через рефлекторные пути передают воспринимаемые раздражения в кору головного мозга. Система анализаторов постепенно вырабатывает у ребенка способность правильно оценивать возникающие ощущения. Это приводит к правильной ориентировке ребенка по отношению к различным видам внешних воздействий и вырабатывает меры предосторожности по отношению к вредным воздействиям. В ней заложены многочисленные и разнообразные рецепторы, воспринимающие раздражения, идущие извне, поэтому кожа играет исключительную роль в процессе приспособления новорожденных к условиям внешней среды. Почти все рефлексы новорожденного вызываются прикосновением к его коже. Наиболее чувствительна к прикосновению кожа рук, подошв, лица.
Анатомо-физиологические особенности кожи у детей.
В процессе жизни человека кожа изменяется. Чем моложе ребенок, тем легче возникают и, как правило, тяжелее протекают у него кожные заболевания. Вследствие нежности эпидермиса и относительно слабого развития соединительнотканной основы — дермы, кожа ребенка легко ранима. Эпидермис и все его слои у новорожденных и грудных детей значительно тоньше, чем у взрослых. Митотическая активность базальных кератиноцитов значительно выше, смена клеток характеризуется повышенной скоростью. Роговой слой рыхлый. Количество клеток Лангерганса в эпидермисе новорожденных повышено, а меланоцитов – понижено по сравнению со взрослыми. Базальная мембрана у детей грудного возраста окончательно не сформирована, а дерма значительно тоньше. В дерме имеется большое количество клеточных элементов - камбиальных клеток соединительной ткани, тучных клеток, малодифференцированных фибробластов. Колллагеновые волокна более тонкие, эластические, присутствуют лишь в небольшом количестве, межклеточного вещества значительно больше, чем у взрослых. В то же время подкожно- жировая клетчатка у маленьких детей выражена достаточно хорошо с обильным кровоснабжением жировых долек. Очень хорошо развита капиллярная сеть, отмечается большое количество периваскулярных клеток: фибробластов, гистиоцитов, лимфоцитов, тучных клеток. У детей кожа снабжается кровью более обильно, сосуды ее расширенны, проницаемость сосудистых стенок повышена. У новорожденных детей развитие кровеносных сосудов кожи еще не закончено. Стенки сосудов построены по типу капилляров: представлены одним слоем эндотелиоцитов, лежащих на базальной мембране. В связи с данной особенностью красному дермографизму у детей первого года жизни не предшествует белый дермографизм, как у взрослых. Производные кожи у новорожденных также имеют свои особенности: волосы имеют характер пушковых, потовые и сальные железы функционально недоразвиты. Резорбционная функция кожи у детей повышена (тонкость рогового слоя, обилие сосудов), поэтому противопоказано применение некоторых веществ в мазях, кремах. К 6-8 годам кожа ребенка по строению и функциям приближается к коже взрослого.
При старении кожа постепенно увядает: уменьшается наполнение ее кровью, ослабляются функции сальных и потовых желез, частично они атрофируются. Истонченная кожа местами напоминает папиросную бумагу, теряет эластичность. Подкожная жировая клетчатка истончается, местами полностью исчезает. Кожа покрывается мелкими и глубокими морщинами, становится раздражимой и легко травмируемой. Процессы восстановления кожи ухудшаются, с чем связано медленное заживание ран. Из-за повышенной ломкости стенок сосудов при малейшей травме и без нее возникают кровоизлияния в кожу.
Симптомы кожных заболеваний:
Зуд
Жжение кожи
Покраснение кожи
Бессонница
Различные кожные высыпания.
Методика исследования кожи ребенка.
Методика исследования кожных покровов включает в себя сбор анамнеза, осмотр, пальпацию и проведение специальных проб.
Сбор анамнеза – первый этап в установлении диагноза. Это неотъемлемая часть врачебного искусства, которая определяется прежде всего личностью врача. Он основывается на выяснении продолжительности заболевания, остроты его начала, локализации, распространенности процесса, симптомов заболевания, семейного анамнеза, предыдущего лечения. Целью сбора анамнеза также является выяснение этиологических факторов, способствующих возникновению дерматоза. Следует учитывать как экзогенные факторы (механические, физические. химические, инфекционные агенты и др.), так и эндогенные факторы (эндокринные нарушения, нарушения обмена веществ, гипо– и авитаминозы, интоксикации организма, обусловленные нарушением функции отдельных органов и систем, сосудистые нарушения, общие инфекционные заболевания, наследственные факторы), а также возможность комплексного влияния экзогенных и эндогенных факторов. Например, хронические дерматозы развиваются и персистируют много лет. Кожные заболевания, вызванные экзогенными факторами: инфекционными (бактерии, вирусы), физико-химическими (солнечный, химический ожоги) или аллергическими реакциями (дерматит, токсидермия), обычно имеют острое течение.
По традиции анамнез начинают собирать до проведения общего осмотра. Такой предварительный анамнез включает:
1. Основные жалобы больного; уточнить их помогут вопросы типа: «В чем состоит кожная проблема?», а также вопросы о начале, развитии, симптомах заболевания и его лечении. 2. Анамнез настоящего заболевания в форме стандартного медицинского анамнеза, при сборе которого следует коснуться вопросов о начале болезни (впервые или нет?), развитии болезни (рецидивирующее или постоянное течение), продолжительности кожных изменений (в течение нескольких дней, недель, месяцев, лет). Например, дискоидная красная волчанка протекает хронически на протяжении многих месяцев или лет, а клинически сходный с ней солнечный дерматит лица после прекращения контакта с солнечными лучами проходит в течение нескольких дней. Следует выяснить связь кожного заболевания со временем года, теплом, холодом, предшествующим лечением, приемом препаратов.
Сбор анамнеза помогает установлению контакта с матерью больного ребенка, способствует созданию атмосферы доверия к врачу. Целесообразность сбора анамнеза не только до, но и после осмотра больного обусловлена тем, что осмотр больного дает возможность задать еще ряд важных уточняющих вопросов.
При сборе анамнеза заболевания выявляют некоторые важные для установления диагноза субъективные симптомы; зуд, жжение, боль, парестезии и т. д. Чаще всего кожных больных беспокоит зуд. С другой стороны, иногда по следам зуда на коже удается установить тип зуда. Так, зуд при патомимии (невротический зуд) и узловатой почесухе сопровождается глубокими экскориациями (биопсирующий зуд), а при педикулезе и экземе – поверхностными линейными или точечными расчесами. Если зуд не сопровождается каким-либо дерматозом, следует выяснить, нет ли у больного нарушения обмена веществ (сахарного диабета, подагры, ожирения), желтухи (даже без повышения билирубина), хронической почечной недостаточности (азотемии), заболеваний крови (лейкоза и др.).
Необходимо также выяснить, сопровождается заболевание общими явлениями или нет. В частности, острое заболевание – многоформная экссудативная эритема – сопровождается головной болью, ознобом, жаром, слабостью, тогда как хроническое заболевание кожи – грибовидный микоз – слабостью, недомоганием, отсутствием аппетита, снижением массы тела.
При анализе развития заболевания следует уточнить: когда оно началось? Как протекало? Отмечалась ли положительная или отрицательная динамика патологического процесса? Было течение рецидивирующим или сыпь существовала постоянно? При сборе анамнеза следует получить данные о лечении. Информация о лекарствах важна в связи с тем, что многие из них могут быть причиной ряда дерматозов, кроме того, что они могут скрывать некоторые симптомы болезни. К вопросу о лечении иногда следует вернуться после осмотра больного, особенно при подозрении на аллергическую природу заболевания. Важно выяснить продолжительность приема лекарств, их переносимость и эффективность лечения. Длительный прием некоторых лекарств может привести к существенному изменению клинической картины дерматоза. Примером может служить дерматоз грибковой природы, клиника которого существенно меняется после длительного местного применения кортикостероидных препаратов. Для его диагностики, в частности выявления грибковой инфекции, необходим перерыв в таком лечении. Иногда в связи с предыдущим лечением бывает трудно трактовать данные лабораторных исследований.
Важной составной частью процесса диагностики является выяснение анамнеза жизни. При его сборе следует стремиться к выявлению вероятных этиологических факторов, включая лекарственные вещества, условия быта, выяснение семейного анамнеза. При сборе анамнеза жизни важна информация о перенесенных заболеваниях. Кожные сыпи нередко связаны с побочным действием лекарственных средств (токсидермия, крапивница, синдром Лайелла и др.), применяемых по поводу сопутствующих заболеваний. В связи с этим следует детально остановиться на наличии у больного аллергических реакций на лекарственные препараты в прошлом. Системно применяемые лекарственные препараты могут вызывать симметричные и распространенные поражения (скарлатиноформную, многоформную или уртикарную сыпь). Нередко кожные заболевания являются проявлением внутренней патологии. Так, сахарный диабет может быть причиной кандидоза кожи, а злокачественные новообразования внутренних органов – метастазов в кожу. Кожные поражения могут развиваться одновременно с поражениями внутренних органов (красная волчанка, склеродермия). Течение некоторых кожных заболеваний зависит от сезона. Заболевания, связанные с неблагоприятным воздействием ультрафиолетовых лучей, более часты весной и летом (фотодерматозы); многоформная экссудативная эритема и розовый лишай – весной и осенью; в холодное время часты дерматозы, обусловленные нарушением капиллярного кровообращения (холодовая крапивница). Существует много кожных заболеваний, при которых знание семейного анамнеза может помочь в диагностике дерматоза. Так, атопический дерматит следует заподозрить у ребенка с хроническими зудящими высыпаниями на локтевых сгибах и в подколенных ямках. Положительный семейный анамнез атопических заболеваний (экзема, астма, поллиноз) поможет подтвердить диагноз. Диагноз нейрофиброматоза можно предположить у ребенка с множественными пятнами типа кофе с молоком: установлению же диагноза этого генодерматоза помогает семейный анамнез заболевания, подтвержденный осмотром членов семьи. При подозрении на чесотку, важно знать, имеется ли зуд у других членов семьи. За сбором анамнеза следует физическое исследование. Его важнейшая специальная часть – осмотр кожных покровов. Осмотр ребёнка следует проводить при естественном дневном освещении (оптимально в боковом проходящем свете), в теплом помещении. Новорождённых и детей раннего возраста сразу раздевают полностью, а более старших, особенно пре- и пубертатного возраста, освобождают от одежды постепенно по ходу осмотра. Следует помнить о том, что маленький ребенок легко охлаждается, поэтому его нельзя держать долго раздетым. Кожные покровы осматривают последовательно сверху вниз: волосистую часть головы, шею, естественные складки, паховые и ягодичные области, ладони, подошвы, межпальцевые промежутки. При этом складки разворачивают или слегка растягивают. При осмотре оценивают цвет кожи и его равномерность, влажность, чистоту [отсутствие высыпаний или других патологических элементов (шелушения, расчёсов, кровоизлияний и др.)], состояние сосудистой системы кожи, в частности локализацию и выраженность венозного рисунка; целостность, состояние придатков кожи (волос и ногтей).
Обследование кожи ребенка.
Цвет кожи зависит от количества кожного пигмента (меланина), толщины рогового слоя, степени развития, глубины залегания и полнокровия кожных сосудов, содержания НЬ в единице объёма крови и степени насыщения НЬ кислородом, степени облучения ультрафиолетовыми лучами. В зависимости от расовой и этнической принадлежности цвет кожи в норме у ребёнка может быть бледно-розовым или с различными оттенками жёлтого, красного, коричневого и чёрного цветов.
Из патологических изменений цвета кожи у детей наиболее часто отмечают бледность, гиперемию, цианоз, желтуху и пигментацию.
Бледность кожных покровов может быть обусловлена анемией, отеком, спазмом сосудов (охлаждение, страх), при недостаточном наполнении кровью сосудистого русла (недостаточность аортального клапана). Важно отличать бледность кожи при анемии, от бледности, обусловленной спазмом сосудов. При анемии слизистые оболочки бледные, а при спазме сосудов остаются розовыми. При некоторых заболеваниях бледность приобретает характерный оттенок: при гемолитической анемии - желтушный, при гипо- и апластических анемиях- восковидный, при септическом эндокардите- цвета кофе с молоком, при гнойно-септических заболеваниях- землисто-серый, при хлорозе – зеленоватый.
Покраснение кожи (гиперемия) как физиологическое явление может возникнуть под воздействием высокой и низкой температур, при психическом возбуждении, механическом раздражении кожи. Она носит временный характер и обычно ограничивается одной или несколькими областями. Патологическая гиперемия появляется при заболеваниях, сопровождающихся лихорадкой, при эритроцитозе 9увеличении числа эритроцитов). Ограниченная гиперемия с характерной локализацией на шее, щеках, носу и вокруг глаз характерна для системной красной волчанки («волчаночная бабочка»). Местная гиперемия отмечается в очагах воспаления- раны, инфильтраты, воспаленные суставы.
Желтушность (иктеричность) кожи и склер всегда является признаком заболевания. Желтушное окрашивание кожи может возникнуть при употреблении ребенком большого количества пищи или лекарств, содержащих красящие вещества (морковь, мандарины, апельсины, акрихин). При такого рода желтухе (экзогенной или ложной) окрашивается только кожа, в то время как при истинных желтухах желтеют также склеры, мягкое небо, нижняя поверхность языка. Желтуха может иметь различные оттенки: лимонно-желтый при гемолитической анемии, зеленоватый - при механических желтухах.
Цианоз (синюшность) кожных покровов появляется при снижении содержания оксигемоглобина менее 95%. Различают тотальный цианоз, захватывающий всю поверхность тела, и региональный: периоральный (вокруг рта), цианоз носогубного треугольника, акроцианоз (кончика носа, мочек ушей, губ, кончика языка, кистей стоп). Цианоз наблюдается при пневмонии, ателектазе, пневмотораксе, крупе, инородном теле верхних дыхательных путей, врожденных пороках сердца, отравлениях нитритами.
Бронзовая окраска кожи наблюдается при хронической недостаточности надпочечников. При гиповитаминозе РР (пеллагра) кожа имеет грязный цвет
При осмотре кожных покровов следует обращать внимание на выраженность венозной сети.
Выраженный венозный рисунок в виде головы медузы может проявляться при застойных явлениях в системе воротной вены. При гидроцефалии и рахите расширяется венозная сеть на волосистой части головы, при увеличении бронхопульмональных лимфатических узлов – верхней части спины. Иногда на коже определяются сосудистые звездочки, которые появляются при хронических заболеваниях печени и сочетаются с красными (печеночными) ладонями и стопами.
При осмотре кожи в складках кожи можно выявить гиперемию и мацерацию- опрелость, которая часто наблюдается у детей с экссудативно-катаральным диатезом. С особой тщательностью у новорожденных должна осматриваться пупочная ранка, которая является открытыми входными воротами для инфекции.
Высыпания на коже у детей выявляют при многих заболеваниях. Они часто играют большую роль в диагностике заболевания. При обнаружении элементов сыпи следует установить:
время появления;
морфологический тип;
размер (в миллиметрах или сантиметрах);
количество элементов (единичные элементы, необильная сыпь, быстро сосчитываемая при осмотре, обильная - множественные элементы, не поддающиеся подсчёту);
форму (округлая, овальная, неправильная, звёздчатая, кольцевидная и др.);
цвет (например, при воспалении возникает гиперемия);
локализацию и распространённость (указывают все части тела, имеющие сыпь), преимущественную локализацию (голова, туловище, сгибательные или разгибательные поверхности конечностей, складки кожи и т.д.);
фон кожи в области сыпи (например, гиперемированный);
этапность и динамику развития элементов сыпи;
особенности вторичных элементов, остающихся после угасания сыпи (шелушение, гипер- или гипопигментация, корочки и др.).
Кожные высыпания (морфологические элементы) могут затрагивать разные слои кожи: эпидермис, дерму, подкожную клетчатку, а в ряде случаев и придатки кожи - потовые и сальные железы, волосяные фолликулы. Они могут существенно отличаться друг от друга по морфологическим особенностям, характеру воспалительной реакции и другим признакам. Морфологические элементы кожи - это внешнее выражение патологического процесса, происходящего в коже.
Морфологические элементы, составляющие кожную сыпь, делятся на первичные и вторичные. Первичные элементы появляются в результате патологического процесса на коже первично, вторичные элементы являются результатом эволюции первичных элементов сыпи.
Выделяют 8 первичных морфологических элементов: пятно, узелок, бугорок, узел, волдырь, пузырек, пузырь, гнойничок. Они появляются на визуально неизмененной коже и слизистых оболочках и подразделяются на 2 группы: пролиферативные (пятно, узелок, бугорок, узел) и экссудативные (волдырь, пузырек, пузырь, гнойничок).
Пятно (macula) локальное изменение цвета кожи без изменений ее рельефа и консистенции. Пятна бывают сосудистые, пигментные и искусственные. Сосудистые пятна делятся на воспалительные и невоспалительные. Воспалительные пятна имеют розово-красную, иногда с синюшным оттенком окраску, бледнеют или исчезают при надавливании (витропрессии), а при прекращении давления восстанавливают свою окраску. В зависимости от размеров пятна делятся на розеолы (до 1 см в диаметре) и эритемы (от 1см до 5см и более в диаметре). Примером эритематозной сыпи являются проявления дерматита, токсикодермии. Пятна размером от 5 до 10 мм носят название мелкопятнистой сыпи (при краснухе), а размером более 10 мм — крупнопятнистой (при коре).
Пятнышко (розеола) — элемент размером от 1 до 5 мм бледно-розового цвета на более или менее ограниченном участке, по плотности не отличается от здоровых участков и не возвышается над окружающими тканями. Образование из группы розеол, каждая из которых имеет размеры около 1 мм, рассматривается как мелкоточечная сыпь. Такая разновидность сыпи встречается при скарлатине, сыпном тифе.
Появление невоспалительных пятен обусловлено расширением сосудов или нарушением проницаемости их стенок. При надавливании на кожу пальцем эти пятна не изменяют окраски и не исчезают. Стойкое расширение сосудов в виде красных сосудистых звездочек (телеангиэктазии) или синюшных древовидно ветвящихся жилок (ливедо) встречается пни диффузных болезнях соединительной ткани. В зависимости от размеров и формы они делятся на петехии (точечные геморрагии), пурпуру (до 1 см в диаметре), вибицес (полосовидные, линейные), экхимозы (крупные, неправильных очертаний).
Пигментные пятна появляются при изменении содержания меланина в коже и бывают гиперпигментированными и депигментированными, врожденными и приобретенными. Врожденные гиперпигментированные пятна - это родимые пятна (невусы), приобретенные – веснушки, загар, депигментированные - витилиго. Искусственные пятна возникают от искусственного введения красок (татуировка).
Узелок (papula) - резко отграниченное, плотное, слегка возвышающееся над поверхностью окружающей кожи бесполосное образование разнообразной окраски, т.е. характеризуещееся изменением окраски кожи, ее рельефа, консистенции. Величина узелков может быть различной — от 2—3 мм до 2—3 см и более. Этот вид элементов при сочетании с розеолами образует розеолозно-папулезную, а в сочетании с пятнами — пятнисто-папулезную сыпь, которая встречается при кори. Иногда на поверхности узелка образуется пузырек – это папуло-везикулы или серопапулы (пруриго).
Выделяют эпидермальные, дермальные, эпидермо-дермальные, воспалительные и невоспалительные папулы. Невоспалительные папулы формируются в результате разрастания эпидермиса по типу акантоза (бородавки), дермы по типу папилломатоза (папилломы) или отложения в коже продуктов обмена (ксантома).
Бугорок (tuberculum) – первичный, бесполостной инфильтративный элемент, залегающий глубоко в дерме. Имеет небольшие размеры (5-10мм в диаметре), характеризуется изменением окраски кожи, ее рельефа и консистенции; оставляет после себя рубец или рубцовую атрофию. Формируется в сетчатом слое дермы за счет образования инфекционной гранулемы. Клинически сходен с папулой, но в отличие от нее, как правило, изъязвляется и оставляет после себя рубец. Возможно разрешение бугорка без стадии изъязвления с переходом в рубцовую атрофию кожи. Бугорки наблюдаются при туберкулезе кожи, лепре.
Узел (nodus) – первичный бесполостной инфильтративный элемент, залегающий глубоко в дерме и гиподерме, имеет большие размеры ( от 2 до 10 см и более в диаметре). При развитии патологического процесса обычно происходит изъязвление узла с последующим рубцеванием. Различают узлы воспалительные и невоспалительные, образующиеся в результате отложения в коже продуктов обмена (ксантомы) или злокачественных пролиферативных процессов (лимфома).
Волдырь (urtica) – первичный бесполостной элемент, возникающий в результате ограниченного островоспалительного отека сосочкового слоя дермы, плотноватой консистенции, несколько возвышающийся над уровнем кожи округлой или неправильной формы, величиной от 2—3 мм до 10 см и более, розового цвета, иногда с белесоватым оттенком в центре, сопровождающийся жжением, зудом, обычно быстро и бесследно исчезающий.
Пузырек (vesicula) – поверхностный полостной элемент, имеющий дно, покрышку и полость, заполненную серозным или серозно-геморрагическим содержимым, размерами до 0,5 см в диаметре. Возникает на неизмененной коже (при дисгидрозе) или на эритематозном фоне (герпес). Располагается в эпидермисе или под ним.
При вскрытии пузырьков образуются множественные мокнущие эрозии, которые в дальнейшем эпителизируются, не оставляя стойких изменений кожи. Различают пузырьки однокамерные (при экземе) или многокамерные (при герпесе).
Пузырь (bulla) - первичный полостной элемент, подобный пузырьку, но больших размеров (от 0,5 см до 3-5 см в диаметре и более). Пузыри могут образовываться и располагаться внутриэпидермально (при пузырчатке) и субэпидермально (простой контактный дерматит). Содержимое пузырей может быть серозным, кровянистым и гнойным. В процессе эволюции пузырь может спадать, образуя ссохшиеся корочки, или вскрыться с образованием эрозивных поверхностей, которые в дальнейшем эпителизируются, не оставляя рубцов.
Гнойничок (pustula) - первичный полостной элемент, заполненный гнойным содержимым. Располагается поверхностно или глубоко в коже, может быть фолликулярным (стафилококковые) и нефолликулярные (стрептококковые). Поверхностные фолликулярные гнойнички формируются в устье фолликула- в эпидермисе или сосочковом слое дермы. Они имеют конусовидную форму, часто пронизаны волосом в центральной части, диаметром 1-5 мм. При регрессе пустулы гнойное содержимое может ссыхаться в желтовато-коричневую корочку, которая затем отпадает. На месте фолликулярных поверхностных пустул не остается стойких изменений кожи, возможно лишь временная гипо- или гиперпигментация. Поверхностные фолликулярные пустулы наблюдаются при фолликулитах. Глубокие фолликулярные пустулы располагаются в пределах всей дермы (глубокий фолликулит), захватывая нередко и гиподерму – фурункул, карбункул. При фурункуле в центральной части пустулы формируется некротический стержень и после ее заживления остается рубец, при карбункуле формируется несколько некротических стержней.
Вторичные морфологические элементы кожных высыпаний появляются в результате эволюции первичных элементов или возникают после их исчезновения. Вторичные морфологические элементы включают вторичные гипо- и гиперпигментации, трещины, экскориации, эрозии, язвы, чешуйки, корки, рубцы, лихенизацию, вегетацию.
Гипо- и гиперпигментация (hypo-hyperpigmentatio) является вторичным морфологическим элементом в случае появления на месте рассосавшихся первичных элементов (папул, пустул и др.).
Трещина (fissura) - линейное нарушение целостности кожи в результате снижения ее эластичности. Подразделяются на поверхностные (располагаются в пределах эпидермиса, эпителизируются и регрессируют бесследно, например, при атопическом дерматите) и глубокие (локализуются в пределах эпидермиса и дермы, нередко кровоточат с образованием геморрагических корок, регрессируют с формированием рубца, например, при врожденном сифилисе).
Экскориация (excoriatio) - нарушение целостности кожного покрова при механическом повреждении (травма, расчесы). В зависимости от глубины повреждения экскориации могут регрессировать бесследно или с образованием гипо- или гиперпигментации.
Эрозия (erosio) образуется при вскрытии первичных полостных морфологических элементов и представляет собой нарушение целостности кожного покрова или слизистой оболочки в пределах эпидермиса (на местах везикул, пузырей или поверхностных пустул). Регресс эрозий происходит путем эпителизации и заканчивается бесследно.
Язва (ulcus) представляет собой нарушение целостности кожного покрова в пределах соединительнотканного слоя дермы, а иногда даже и подлежащих тканей. Возникает при вскрытии бугорков, узлов или глубоких пустул. В язве выделяют дно и края, которые могут быть мягкими (туберкулез) или плотными (рак кожи). Дно может быть гладким (твердый шанкр) или неровным (хроническая язвенная пиодермия), покрытым разнообразным отделяемым, грануляциями. Края бывают подрытыми, отвесными, блюдцеобразными. После заживления язв всегда остаются рубцы.
Чешуйка (squama) – отторгнувшиеся роговые пластинки, формирующие шелушение. В зависимости от размера чешуек различают отрубевидное (чешуйки мелкие, нежные, как бы припудривают кожу), пластинчатое (чешуйки более крупные) и крупнопластинчатое (роговой слой отторгается пластами) шелушение. Отрубевидное шелушение бывает при разноцветном лишае, пластинчатое – при псориазе, крупнопластинчатое – при эритродермиях. Чешуйки располагаются рыхло, легко снимаются (при псориазе) или сидят плотно и удаляются с большим трудом (при красной волчанке). Серебристо-белые чешуйки характерны для псориаза, желтоватые – для себореи, темные-для некоторых разновидностей ихтиоза. Иногда наблюдается пропитывание чешуек экссудатом и образование чешйко-корок (при экссудативном псориазе).
Корка (crusta) –возникает при ссыхании содержимого пузырьков, пузырей, гнойничков. В зависимости от вида экссудата корки могут быть серозными, геморрагическими, гнойными или смешанными. Массивные, многослойные, конические, гнойно-геморрагические корки получили название рупий.
Рубец (cicatrix)– образуется при заживлении язв, бугорков, узлов, глубоких пустул. Представляет собой новообразованную грубоволокнистую соединительную ткань (коллагеновые волокна). Рубцы могут быть поверхностными и глубокими, атрофичными или гипертрофическими. В их пределах отсутствуют придатки кожи (волосы, потовые и сальные железы), эпидермис гладкий, блестящий, иногда имеет вид папиросной бумаги. Цвет свежих рубцов красный, затем пигментированный, а в исходе – белый.
Лихенификация, лихенизация (lichenizatio) – утолщение и уплотнение кожи за счет папулезной инфильтрации с усилением кожного рисунка, напоминает шагреневую. Наблюдается при атопическом дерматите.
Вегетация (vegetatio) – разрастание сосочкового слоя дермы, имеет ворсинчатый вид. Возникают на дне эрозивно-язвенных дефектов (влажные вегетации) при вегетирующей пузырчатке, на поверхности первичных папулезных высыпаний (сухие вегетации) при остроконечных кондиломах.
Пальпация кожи.
Пальпацию кожи проводят последовательно сверху вниз с особой осторожностью в участках её повреждения. При пальпации кожи оценивают влажность, температуру, толщину и эластичность.
Влажность определяют поглаживанием кожи на симметричных участках тела: груди, туловище, в подмышечных впадинах и паховых областях, на конечностях, в том числе ладонях и подошвах. Особенно важно определение влажности на ладонях и подошвах у детей пре- и пубертатного возраста, а определение влажности кожи на затылке имеет особое диагностическое значение у детей грудного возраста. В норме кожа ребенка имеет умеренную влажность. При заболеваниях может быть сухость кожи, повышенная влажность и усиленная потливость.
Пальпаторно, прикладывая кисть тыльной поверхностью к коже спины больного, определяется и температуру кожи. У больных детей температура кожи может быть повышенной и пониженной в зависимости от общей температуры тела. Возможно местное повышение или понижение температуры. Местное повышение температуры отмечается при воспалении суставов, похолодание конечностей - при спазме сосудов, поражении центральной и периферической нервной системы.
Толщину и эластичность определяют поверхностным собиранием кожи в небольшую складку большим и указательным пальцами в местах с наименее выраженным подкожным жировым слоем: на передней поверхности грудной клетки над рёбрами, на тыле кисти, в локтевом сгибе. Эластичность кожи считают нормальной, если образующиеся мелкие складки, расправляются сразу же после отнятия пальцев. Медленное расправление крупной грубой складки или появление на её месте белой полоски свидетельствует о снижении эластичности кожи.
Специальные пробы.
Для определения состояния кровеносных сосудов, особенно их повышенной ломкости, используются симптомы жгута, щипка и молоточковый симптом.
Симптом жгута (симптом Кончаловского-Румпеля-лееде): на среднюю треть плеча накладывают резиновый жгут или манжетку от аппарата измерения артериального давления таким образом, чтобы прекратить венозный отток, не нарушая артериального притока (пульс на лучевой артерии должен быть сохранен). При наложении манжетки давление в ней повышают до уровня, не превышающего систолическое. Через 3-5 мин при повышенной ломкости кровеносных сосудов в области локтевого сгиба и предплечья появляется петехиальная сыпь. Патологическим считают появление более 4-5 петехиальных элементов в области локтевого сгиба.
Симптом щипка: необходимо захватить кожную складку (без подкожного жирового слоя) на передней или боковой поверхности груди большим и указательным пальцами обеих рук (расстояние между пальцами обеих рук должно быть 2-3 мм) и смещать её части поперек длины складки в противоположных направлениях. При повышенной ломкости кровеносных сосудов на месте щипка появляются кровоизлияния.
Молоточковый симптом: не вызывая болевых ощущений, постукивают перкуссионным молоточком по грудине. Симптом положителен в случае появления на коже геморрагий.
Дермографизм.
К дополнительным методам исследования для оценки состояния тонуса кровеносных сосудов кожи исследуют местный дермографизм. Для этого кончиком ногтевой пластинки указательного пальца правой руки с небольшим нажимом проводят сверху вниз несколько штрихов на коже груди или живота. Через некоторое время на месте механического раздражения кожи появляется белая (белый дермографизм) или красная полоса (красный дермографизм). Отмечают вид дермографизма, скорость его появления и исчезновения, размеры (разлитой или неразлитой).
Дополнительные методы исследования кожи.
Существует ряд специальных дерматологических методов обследования:
метод послойного поскабливания (гратаж) используют при поражениях кожи, характеризующихся шелушением;
при туберкулезе используют метод диаскопии – надавливания на элементы сыпи предметным стеклом для выявления диагностического феномена «яблочного желе»;
метод просветления – использование протирания очага 5% уксусной кислотой, может быть полезен для выявления мелких генитальных бородавок и т.д.
Для установления дерматологического диагноза часто требуются дополнительные исследования,включающие:
эпикутанные и интракутанные кожные тесты при аллергических состояниях;
микологические, бактериологические, вирусологические, серологические тесты при дерматозах, вызванных микроорганизмами;
иммунофлюоресцентные тесты при аутоиммунных заболеваниях;
проктологическое исследование при анальных симптомах;
биохимические анализы;
рентгенологическое исследование, анализы крови и мочи;
ультразвуковое исследование кожи;
гистологическое исследование. Гистологическим исследованием кожи может быть подтвержден или исключен предположительный дерматологический диагноз. Некоторые дерматозы требуют гистологических исследований для определения стадии заболевания (грибовидный микоз) или глубины опухоли, что имеет большое значение для прогноза и последующего лечения. Выбор места биопсии имеет важное значение для последующего гистологического исследования. Важно выбрать типичный элемент, наиболее диагностически ценный. Для этого больше всего подходят свежие первичные элементы. При диссеминированных высыпаниях следует выбрать очаг, удаление которого приведет к наименьшим косметическим и функциональным дефектам. При взятии биопсии следует помнить о возможности развития на месте удаленного очага келоидного рубца, особенно если биопсия берется с элемента в области шеи и грудины. Процедура биопсии проводится под местной анестезией. Маленький элемент удаляют полностью. У более крупного обычно удаляют периферическую часть вместе с краем окружающей нормальной кожи. Для диагностики большинства заболеваний кожи материал для исследования может быть получен путем пункционной биопсии диаметром от 2 до 8 мм (обычно 4 мм).
Электронная микроскопия кожи показана реже, но очень помогает при диагностике редких заболеваний – разновидностей буллезного эпидермолиза и др.
УЗИ кожи в настоящее время является высокоинформативным диагностическим методом оценки состояния кожных покровов ребенка.
