
- •Острый панкреатит
- •Этиология острого панкреатита
- •1. Отечный панкреатит:
- •2. Некротический панкреатит:
- •3. Гнойный панкреатит:
- •1. Панкреатит отечный (интерстициальный).
- •2. Панкреатит некротический (нп) стерильный:
- •3. Панкреатит некротический (нп), инфицированный.
- •Характеристика основных клинических проявлений отечного и деструктивного панкреатита и частота (в %) выявления
- •Дифференциальный диагноз и тактика при различных вариантах инфицированных форм нп
- •Алгоритм лечебной тактики при визуализации жидкостных образований забрюшинного пространства и брюшной полости.
- •II. Протокол тактики лечения перипанкреатического инфильтрата
- •II. Протокол лечения гнойных осложнений оп
Этиология острого панкреатита
|
Этиологический фактор |
Характеристика |
|
I. Билиарный |
Холедохолитиаз Папиллит, дивертикул большого дуоденального сосочка Врожденные аномалии желчевыводящих путей Кисты холедоха |
|
II. Токсические состояния |
Алкоголь Фосфорорганические вещества Соли тетраборной кислоты |
|
III. Травма |
Абдоминальная Послеоперационная, в том числе после ЭРХПГ, ЭПТ |
|
IV. Заболевания желудочно-кишечного тракта |
Пенетрирующая язва двенадцатиперстной кишки Опухоли ПЖ Дуоденальная непроходимость |
|
V. Лекарственные средства |
Амфетамин, азатиоприн, эритромицин, фуросемид, гистамин, индометацин, изониазид, метранидазол, опиаты, пироксикам, ранитидин, салицилаты, тетрациклин |
|
VI. Системные нарушения |
Шок различной этиологии Почечная недостаточность, уремия Болезнь Крона Саркоидоз |
|
VII.Вирусные и бактериальные инфекции, глистные инвазии |
Сепсис Вирусные заболевания (корь, паротит, вирусы Эпштейна-Барра, цитомегаловирусы, вирусы Коксаки, гепатита А и В, гриппа А) Микоплазменная пневмония Лептоспироз Аскаридоз |
|
VIII. Нарушения метаболизма |
Гиперлипидемия Дефицит a1-антитрипсина Сахарный диабет Гиперкальциемия Гиперпаратиреоз |
|
IX. Васкулиты |
Пурпура Шейнлейна-Геноха Болезнь Кавасаки Системная красная волчанка Узелковый периартериит |
|
Х. Нарушение питания |
Булемия Дефицит питания |
|
ХI. Дополнительные факторы |
Трансплантация почек Беременность Наследственность Идиопатический |
|
Примечание: ЭРХПГ - эндоскопическая ретроградная холангиопанкреатография, ЭПТ - эндоскопическая папиллотомия. | |

Основным этиологическим фактором в развитии острого панкреатита являются поражения внепеченочных желчных путей. Острый панкреатит билиарной этиологии встречается в 45% наблюдений. Анатомическая и функциональная общность панкреатобилиарной системы обусловливает частое развитие острого панкреатита при желчнокаменной болезни, холедохолитиазе, при стенозе или спазме, отеке или воспалении большого дуоденального сосочка, дискинезии желчных путей различной природы. Частота симультанных поражений органов гепатобилиарной системы и ПЖ составляет 24 - 45%. В этих условиях ведущим фактором патогенеза является нарушение оттока панкреатического секрета и развитие внутрипротоковой гипертензии.



Второй по частоте предпосылкой развития острого панкреатита является хронический алкоголизм, употребление суррогатов алкоголя. Алкогольная причина панкреатита выявляется в среднем у 35% больных, (по данным разных авторов колеблется в широких пределах – от 5 до 80%), (Яхонтова О.И., Помазовская В.А., 1990; Wilson J.S. et al., 1989).
Частота спровоцированных алкоголем ОП колеблется в разных странах: 9% в Великобритании, 31% в Западной Европе, 50 в США, 61% в Южной Африке (Marrks I.N., 1986). На этом фоне нарушение дренажной функции панкреатических протоков, стимулированная алкоголем секреция приводят к повышению внутрипротокового давления. С алкоголизмом связывают токсическое повреждение поджелудочной железы, нарушение функции печени, извращение синтеза ферментов.


Помимо ЖКБ и алкоголизма, довольно частой причиной ОП является травма ПЖ при травмах живота, интраоперационного повреждения, травмы БДС при эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) или папиллотомии. Ее удельный вес среди других этиологических факторов составляет 3 - 39 % и при этом они сопровождаются высокой летальностью – 20 - 30 % и относятся к наименее изученной группе (1985; Филин В.И. и соавт., 1990; Вашетко Р.В., 1992; Ерамишанцев А.К. и соавт., 1994; Толстой А.Д. и соавт., 1996).
Наибольший практический интерес в этой группе представляют панкреатиты, возникающие после операций на желчных путях, желудке и селезенке. Послеоперационный панкреатит характеризуется весьма тяжелым течением. По мнению большинства исследователей, ведущая этиологическая роль принадлежит травме ПЖ, хотя определенное значение имеют и другие факторы – сосудистые расстройства, нарушение нервных связей, гипертензия в протоках ПЖ в результате дуоденостаза, а также предшествующие заболевания этого органа.
При заболеваниях двенадцатиперстной кишки (ДПК) важное значение в развитии ОП имеют дуоденостаз, дуоденальные дивертикулы, дуоденит с папиллитом (Слабожанкин А.Д., 1964; Мирзаев А.П., 1969; Соколов В.И., 1972; Вилявин Г.Д. и соавт., 1971; Скуя Н.А., Бунга С.А., Лея Ю.А., 1980 Berti-Ribali et al., 1976). О влиянии дуоденостаза на возникновение панкреатита придают большее значение динамике сокращения сфинктера Одди, ДПК и нарушению их синхронизации, что, по мнению вышеуказанных авторов, приводит к дуоденопанкреатическому рефлюксу, панкреатической внутрипротоковой гипертензии с нарушением целостности стенки протоков, кровоизлияниям и активации проферментов ПЖ. Дуоденостаз со временем приводит к развитию дуоденита и поражению в свою очередь БДС, с развитием в нем воспалительного процесса с исходом в недостаточность сфинктера Одди и его стенозирования, что приводит к нарушению оттока желчи и панкреатического сока, рефлюксу из ДПК в выводные протоки и развитию патологического процесса в органах гепатопанкреатодуоденальной зоны. Указанные вопросы важны и тем, что ряд осложнений в ближайшем или спустя некоторое время в послеоперационном периоде при операциях на желчных путях и ПЖ протекают тяжелее и непосредственно связаны с некоррегированной дуоденальной гипертензией. А в ряде случаев она может влиять и на неблагоприятный исход оперативного вмешательства (Нечай А.И., Ситенко В.М. др., 1980).



















Патогенез некротизирующего панкреатита

В соответствии с современным пониманием патогенеза в развитии острого панкреатита выделяют две основные фазы заболевания.
Первая фаза обусловлена формированием генерализованной воспалительной реакции в течение первых 2 недель от начала заболевания, когда аутолиз и некробиоз ПЖ, забрюшинной клетчатки и развитие ферментативного асцит-перитонита носят абактериальный характер. Тяжесть состояния больных обусловлена выраженной панкреатогенной токсинемией. У части больных в этих условиях в течение 72 ч от начала заболевания развивается панкреатогенный шок и «ранняя» полиорганная недостаточность, которая служит основной причиной смерти 30-40% больных в эти сроки. При стерильных формах панкреонекроза летальность варьирует от 0 до 11%.
Возможны два основных механизма выхода активированных ферментов. Первый - транссудация через неповрежденные ткани, второй – прямое истечение панкреатического секрета через разрывы протоков и паренхимы. В тканях активированный панкреатический секрет разбавляется и частично инактивируется воспалительным экссудатом. В низких концентрациях активированные ферменты оказывают раздражающее и воспалительное воздействие, в высоких – некротизирующее. Изменения, обусловленные патологическим процессом в поджелудочной железе, очень разнообразны. Детализация этих изменений чрезвычайно важна для определения объема и этапности хирургической помощи.
Острый отек поджелудочной железы

Острый отек поджелудочной железы. Агрессивность и концентрация в паренхиме железы относительно невелики и она остается жизнеспособной. Развивающийся отек захватывает все отделы железы. Рубцовые стриктуры протоков и паренхимы в дальнейшем не возникают. Это позволяет предположить, что основной механизм выхода ферментной смеси в паренхиму – транссудация через малоповрежденные ткани. Следует помнить, что термин «острый отек поджелудочной железы» ничего не говорит о том, изменена окружающая клетчатка или нет, имеется там только отек или есть очаги некроза.
Панкреонекроз
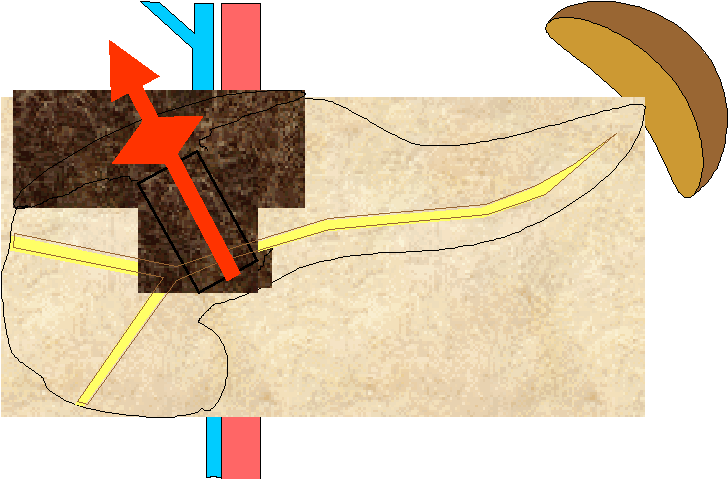
Панкреонекроз. Концентрация активированных ферментов в паренхиме настолько велика, что наступает ее некроз. Наиболее вероятный механизм появления столь агрессивной среды – прямое поступление активированного секрета через разрывы протоковой системы и паренхимы.
Типичная локализация некроза – место прорыва и поверхностные слои железы. В зону прорыва активированный секрет изливается непосредственно из просвета протоков (очаговый панкреонекроз), а к поверхностным слоям – растекаясь под капсулой (распространенные формы панкреонекроза).
Чем раньше активированный секрет вырвется за пределы капсулы, тем меньшими окажутся изменения собственно в паренхиме железы, но тем большими - в окружающих тканях. И все же, некроз паренхимы поджелудочной железы – далеко не столь опасный патологический процесс. Особенно, при небольшой массе некроза. Исходы панкреонекроза могут быть различными. В первую очередь это зависит непосредственно от степени повреждения протоков и паренхимы. При значительной массе некротизированных тканей и грубых разрушениях протоковой системы изменения могут оказаться необратимыми с точки зрения восстановления полноценной функции поджелудочной железы.
Забрюшинная клетчатка.
Пораженная клетчатка составляет основную массу измененных тканей. Развивающаяся там воспалительная реакция секвестрирует наибольшую часть жидкости и электролитов. Из клетчаточных пространств резорбируется основная масса ферментов, активных метаболитов повреждения и медиаторов. Процесс распространения агрессивного выпота по клетчатке, также как и по паренхиме железы, сопровождается выраженным болевым синдромом, напоминающим по интенсивности перфорацию полого органа. При этом локализация боли в целом соответствует зоне распространения агрессивного экссудата.
Нарастающее всасывание из обширной массы имбибированной клетчатки ведет к появлению развернутой шоковой реакции и ферментной токсемии, которая усугубляет системные дисфункции. Со временем, прогрессирование зоны панкреатической агрессии замедляется и останавливается. Активность ферментов в тканях снижается. Восстанавливается внутренний дренаж поджелудочной железы, наружный отток или секвестрация ее секрета. Местное действие панкреатических ферментов в тканях заканчивается. Часть из них инактивируется тканевыми ингибиторами или отграничивается воспалительным инфильтратом, другая резобрируется и прекращает свое существование в лимфе, крови, других органах и тканях, или выделяется с мочой. Остаются последствия. Но и они могут оказаться ужасающими. Это огромная масса поврежденных тканей. Следы агрессии липазы четко определяются по наличию стеатонекрозов. Их возникновение связано с расщеплением липидов на глицерин и жирные кислоты. Глицерин хорошо растворим, но жирные кислоты не могут существовать в организме в свободном виде даже короткое время. Связываясь с кальцием, которого достаточно в крови, плазме и межклеточной жидкости, они образуют нерастворимые соединения - кальциевые мыла. Признак массированного образование стеатонекрозов - падение содержания кальция в плазме крови. Стеатонекрозы могут иметь разную локализацию. Различными могут быть их количество и распространенность.
В относительно легких случаях – это несколько мелких бляшек в клетчатке, расположенной рядом с поджелудочной железой. Термин «жировой панкреонекроз», нередко применяющийся в таких ситуациях, не вполне корректен, поскольку некроза поджелудочной железы здесь нет. Кроме того, трудно предположить, что в резорбировавшемся панкреатогенном выпоте была активирована только липаза, а остальные ферментные системы секрета оставались неактивными.
При массивном выходе сока и активированных ферментов зона распространения стеатонекрозов и их масса значительно расширяется. В тяжелых случаях их конгломераты рассеяны по всей забрюшинной клетчатке, распространяются на мезоколон и брыжейку тонкой кишки. Пропотевание воспалительного выпота с большим содержанием активной липазы в брюшную полость приводит к образованию россыпи мелких очагов стеатонекроза под брюшиной – в большом сальнике, на петлях кишечника и т.д. Иногда их можно выявить даже в средостении, куда воспалительный экссудат с активированной липазой может распространиться из верхних отделов забрюшинной клетчатки контактным путем через диафрагму или ее пищеводное отверстие. Чрезвычайно высокий уровень липаземии может преодолеть ингибирующие возможности крови и привести к образованию очагов стеатонекроза даже в отдаленных органах и тканях. Стеатонекрозы рассасываются очень медленно, практически не вызывая реакции отторжения и не создавая интоксикации. Данные динамической панкреатоскопии свидетельствуют о том, что они возникают в первые 1-2 дня и могут не определяться в первые часы заболевания. Их существование может сохраняться спустя месяцы после перенесенного некротизирующего панкреатита, нередко без всяких признаков воспалительной реакции. Относительно свежие очаги стеатонекроза обычно расположены в отечных или инфильтрированных участках клетчатки. Но это скорее последствия воздействия других ферментов или вторичного воспаления.
Действие остальных ферментов представляется намного более сложным и динамичным. Макроскопически оно проявляется выраженным стекловидным отеком, который в тяжелых случаях сопровождается геморрагическим окрашиванием экссудата.
При благоприятном развитии событий отек и геморрагическое пропитывание тканей через несколько дней исчезают, оставляя за собой весьма умеренную гиперемию и легкую инфильтрацию. Цвет тканей восстанавливается. Останутся лишь очаги стеатонекроза, которые продолжат свое существование в течение недель и месяцев. Их обнаруживают лишь при случайной операции, выполненной в это время.
Геморрагическое окрашивание тканей свидетельствует о грубом нарушении проницаемости сосудов и выходе эритроцитов в межклеточные пространства и их гемолизе (геморрагический панкреатит, геморрагический перипанкреатит и т.д.), грязно-бурый цвет – о некротическом характере изменений (геморрагический некроз).
Некроз тканей в зоне стекловидного отека определяется потемнением тканей и появление бурого оттенка экссудата. В любом случае часть тканей остается в состоянии некробиоза.
Клетчаточное пространство, первоначально поражающееся при некротизирующем панкреатите, является единым. Спереди оно отграничено брюшиной, сзади – передней почечной фасцией, сверху диафрагмой и снизу – тазовым дном.
Но из интересов хирургической тактики его целесообразно делить на следующие зоны: перипанкреатическая клетчатка, непосредственно контактирующая с поджелудочной железой.
Ретроперитонеальное клетчаточное пространство, условно разделенное позвоночником и брыжейкой ободочной кишки на левый верхний квадрант (S - 1), левый нижний квадрант (S - 2), правый верхний квадрант (D - 1), правый нижний квадрант (D - 2) и их комбинации.
Острый панкреатит, отечная форма

«Острый панкреатит, отечная форма» - абортивная форма некротизирующего панкреатита, комбинация ферментативного отека поджелудочной железы и отека перипанкреатической клетчатки.
Развернутая формулировка диагноза – Острый отек поджелудочной железы. Ферментативный перипанкреатит. Однако, вводить новую терминологию для столь простых ситуаций нецелесообразно. Для диагностики и лечения это ничего не дает. В наличии ферментативного отека перипанкреатической клетчатки при отечной форме острого панкреатита мало кто сомневается, даже если отсутствует соответствующая запись в диагнозе. Следует лишь помнить, что отек окружающей клетчатки – не просто признак. Это важная составляющая патологического процесса. Клетчатка способна депонировать и резорбировать значительное количество панкреатогенного выпота. Присоединение воспалительного экссудата способно в значительной степени разбавить агрессивную среду и снизить ее активность.
Очаговые формы некротизирующего панкреатита
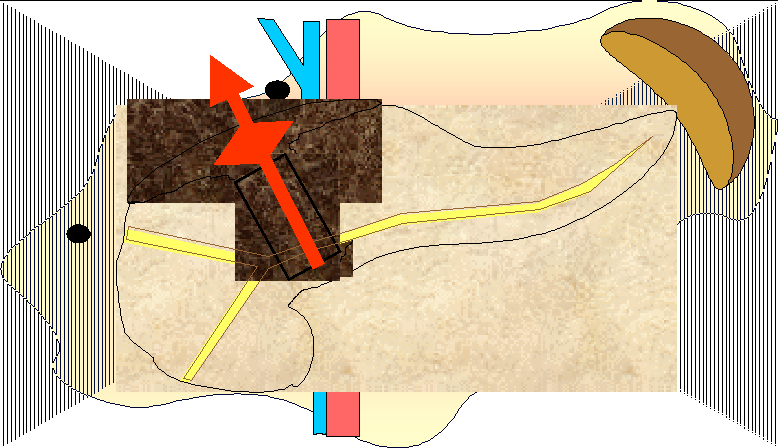
Основные варианты распространенности отека и некроза:
1. Острый отек поджелудочной железы. Перипанкреонекроз.
2. Очаговый панкреонекроз. Перипанкреатит или перипанкреонекроз.
3. Распространенный панкреонекроз. Перипанкреатит или перипанкреонекроз.
Более высокая концентрация ферментов в паренхиме и перипанкреатической клетчатке приводит к образованию очагов некроза.
Острый отек поджелудочной железы. Очаговый перипанкреонекроз. Достаточно частая клиническая ситуация, когда спадающий отек перипанкреатической клетчатки оставляет за собой проявление мелких очагов стеатонекроза, хорошо видимых при лапаротомии или бурсооментоскопии. При этом в самой железе очагов некроза нет.
Очаговый панкреонекроз. Перипанкреатит или перипанкреонекроз. От предыдущего этот вариант отличается наличием некроза паренхимы, более высоким уровнем ферментной токсемии и большей массой некротизированных тканей. Зона поражения ограничена поджелудочной железой и прилегающей клетчаткой.
Распространенный панкреонекроз. Перипанкреонекроз. Довольно редкий вариант локальных изменений при распространенном панкреонекрозе. Имеется очаг некроза паренхимы на месте прорыва секрета. Некротизирована поверхность поджелудочной железы. При этом зона некроза в окружающих тканях невелика и ограничена перипанкреатической клетчаткой.
Примером может служить ситуация, когда панкреатический секрет, некротизировав локальный участок паренхимы и поверхностные слои железы, прорвался, например, в сальниковую сумку. Развился оментобурсит, но прогрессирование поражения забрюшинной клетчатки прекратилось.
Общей особенностью локальных форм некротизирующего панкреатита является небольшая масса некротизированных тканей в паренхиме поджелудочной железы и прилегающей перипанкреатической клетчатке. Ферментная токсемия редко достигает критической степени.
Клинически характерно появление признаков деструкции, однако системные нарушения (шок, полиорганная недостаточность) не выражены или относительно легко купируются.
Вокруг некроза формируется отграничивающий инфильтрат. И если не присоединяется нагноение, такой объем изменений вполне может обойтись без операций на поджелудочной железе и клетчаточных пространствах.
Принципиально, тактика лечения очаговых форм некротизирующего панкреатита – максимально консервативная.
Распространенные формы некротизирующего панкреатита

Примеры:
1. Очаговый панкреонекроз. Перипанкреонекроз. Ретроперитонеонекроз (D - 1, 2; S - 1, 2).
2. Распространенный панкреонекроз. Перипанкреонекроз. Ретроперитонеонекроз (D - 1, 2; S - 1, 2).
Развернутые формы некротизирующего панкреатита, как правило, сопровождаются обширным поражением клетчаточных забрюшинных пространств.
Характерны тяжелые системные реакции – выраженный панкреатогенный шок, выраженная и продолжительная ферментная токсемия, обширные нагноения клетчаточных пространств, сепсис и полиорганная недостаточность. Тяжесть системных нарушений в целом коррелируется с массой измененных тканей забрюшинного пространства.
Лечение должно предусматривать массивную и длительную интенсивную терапию и, нередко, многоэтапные хирургические вмешательства.
Левый верхний квадрант (S - 1). Наиболее часто поражаемая зона при прорыве панкреатического секрета из левых отделов поджелудочной железы.
Отсутствие изменений справа свидетельствует о том, что уровень блокады протоковой системы поджелудочной железы расположен в средних (перешеек, тело) или дистальных (хвост) ее отделах.
Пути дальнейшего распространения панкреатогенной агрессии – левый нижний квадрант забрюшинного клетчаточного пространства, сальниковая сумка, левая плевральная полость и средостение.
В случае необходимости, дренирование может быть осуществлено как спереди через сальниковую сумку, так и сзади через люмботомные доступы.
Левый нижний квадрант. (S - 2). Прямое продолжение левосторонней панкреатической агрессии вниз. Очаги некроза могут возникать в труднодоступных для дренирования зонах – мезоколон и корне брыжейки тонкой кишки. Пути дальнейшего распространения – клетчатка тазового дна и брюшная полость.
Дренирование через брюшную полость крайне нежелательно. Оно обрекает больного на прогрессирующий перитонит, поддерживаемый очагами нагноения в забрюшинной клетчатке. Оптимальные способы дренирования – сзади (люмботомия) или спереди (внебрюшинный доступ из левой подвздошной области).
Правый верхний квадрант (D - 1). Достаточно сложное по форме пространство, включающее в себя клетчатку, расположенную вокруг головки поджелудочной железы, по ходу гепатодуоденальной связки и узкое забрюшинное пространство под малым сальником – между левой долей печени и позвоночником.
Изолированное поражение клетчатки правого верхнего квадранта может служить признаком блокады оттока из головки с сохраненным оттоком из левых отделов поджелудочной железы по санториниеву протоку.
Сочетанное поражение забрюшинной клетчатки справа и слева свидетельствует о высокой блокаде протоковой системы и нескольких зонах прорыва по обе стороны от позвоночника. Возможные пути дренирования – передний трансректальный доступ справа. и люмботомия. Возможно также пункционное дренирование кист и полостей спереди через кожу и левую долю печени.
Правый нижний квадрант (D - 2). Изменения, особенности и хирургические доступы аналогичны поражениям левого нижнего квадранта.
Достаточно типичным для тяжелых форм некротизирующего панкреатита является поражение большинства отделов поджелудочной железы и нескольких квадрантов забрюшинной клетчатки.
Инфицирование.
Вторая фаза острого панкреатита связана с развитием «поздних» постнекротических инфекционных осложнений в зонах некроза различной локализации и обусловлена активацией и продукцией аналогичных первой фазе воспалительных субстанций, действием токсинов бактериальной природы. В этот период основу патогенеза составляет качественно новый этап формирования системной воспалительной реакции в виде септического (инфекционно-токсического) шока и септической полиорганной недостаточности. Наибольшая летальность зарегистрирована после первой недели от начала заболевания, преимущественно за счет развития инфицированного панкреонекроза, при котором летальность варьирует от 40 до 70%.
Существует прямая зависимость между масштабом некроза, объемом поражения паренхимы ПЖ, распространенностью некротического процесса в парапанкреатической жировой клетчатке и забрюшинном пространстве с вероятностью их контаминации и инфицирования эндогенной микрофлорой. Средняя частота инфицирования при панкреонекрозе составляет 40-70 %. Инфицированные формы некроза выявляют у 24 % больных на 1-й неделе заболевания, у 36 % - на 2-й, у 71 % - на 3-й и у 47% больных - на 4-й неделе заболевания. В удаленных на операции некротических тканях 75% идентифицированных бактерий являются грамотрицательными. Инфицирование изначально стерильных зон панкреонекроза обусловлено транслокацией условно-патогенной микрофлорой эндогенного внутрикишечного происхождения. Патогенез кишечной недостаточности и энтерогенной транслокации бактерий представлен на схеме 1.
 Необходимо
отметить, что в структуре септических
осложнений забрюшинной локализации
панкреатогенный абсцесс, инфицированная
псевдокиста и инфицированный панкреонекроз
являются различными клинико-морфологическими
формами, что имеет свое практическое
отражение в различных методах
дифференциальной диагностики и
хирургического лечения.
Необходимо
отметить, что в структуре септических
осложнений забрюшинной локализации
панкреатогенный абсцесс, инфицированная
псевдокиста и инфицированный панкреонекроз
являются различными клинико-морфологическими
формами, что имеет свое практическое
отражение в различных методах
дифференциальной диагностики и
хирургического лечения.
Инфицирование некротических масс в значительной степени усугубляет ситуацию. Очаг стеатонекроза в случае нагноения мало чем отличается от инородного тела. Он будет поддерживать нагноение до тех пор, пока не расплавится или не отойдет из раны. При этом рядом с очищающимся очагом нагноения может располагаться еще несколько конгломератов нерастворимых соединений, которые дожидаются своей очереди нагноиться.
Ткани, находящиеся после ферментной агрессии в состоянии парабиоза, легко поражаются инфекцией и обладают сниженной сопротивляемостью. Поэтому после инфицирования распространенность гнойно-некротических изменений может оказаться больше зоны ферментного некроза.
Через 2-3 недели при тяжелых формах некротизирующего панкреатита забрюшинная клетчатка представляет собой огромную массу измененных тканей, в которой зоны воспаления соседствуют с некрозом и конгломератами кальциевых соединений жирных кислот. Присоединившаяся инфекция добавляет множественные абсцессы и флегмоны, находящиеся на разных стадиях воспалительного процесса.
Пример развернутой формулировки диагноза:
Распространенный панкреонекроз. Перипанкреонекроз.
Ретроперитонеонекроз D – 1, S –1. Ретроперитонеальная флегмона S –1.
Пункционные методы дренирования наименее травматичны, но требуют высокоточной диагностики и специальных методов контроля за положением инструментов (УЗИ, КТ). Они эффективны лишь при локальных поражениях забрюшинной клетчатки.
Обширные инфицированные некрозы диктуют необходимость более активной хирургической тактики. Обеспечить условия для удаления формирующихся секвестров и адекватный отток отделяемого в этой ситуации можно, если разрушить все перемычки в зоне поражения и создать единую, хорошо дренируемую полость.
В эту полость нужно обеспечить беспрепятственный доступ для многократных хирургических обработок. При этом путь оттока гноя не должен проходить через свободную брюшную полость, а хирургический доступ – не быть слишком травматичным.
КЛАССИФИКАЦИЯ ОСТРОГО ПАНКРЕАТИТА
Вариабельность клинических форм ОП является основной причиной существования множества различных классификаций этого заболевания, что приводит не только к терминологической путанице, но и тактическим противоречиям.

Большинство классификаций НП построено на клинико-морфологических принципах. В последние годы все чаще ставится под сомнение стремление разделить морфологические разновидности НП, как не оказывающие основополагающего значения в выборе лечебной тактики и при этом предлагают дифференцировать их в зависимости от причинного фактора, либо с учетом объема поражения ПЖ, тяжести и динамики развития расстройств или присутствия инфекции в деструктивном процессе. Эти критерии признаются определяющими в выборе не только интенсивной терапии, но и методов хирургического лечения, что требует достоверной и объективной диагностики процессов, происходящих в ПЖ и парапанкреатической клетчатке (Савельев В.С., Буянов В.М., 1983; Шалимов С.А., Радзиховский А.П., 1990; Атанов Ю.Т., 1991; Кубышкин В.А. 1996; Howard T.J. et al., 1995).
Савельев и соавт.(1983) различают следующие клинико-морфологические формы заболевания:


Одна из последних классификаций (Перменов Н.К., Подольский А.Е., Титова Г.П., 1985) основана на масштабах поражения ПЖ. Авторы выделяют: 1) диффузно-очаговый, 2) крупноочаговый, 3) субтотальный НП. При этом в каждом варианте поражения различают геморрагический, жировой и смешанный типы. Эти формы НП они рассматривают как формы и фазы развития единого процесса, клинические проявления которого обусловлены степенью и качеством ферментативной аутоагрессии. Эта классификация не включает в себя отечную и гнойную фазы заболевания, кроме того, форма и фаза заболевания отождествляются, что не верно.
Шалимов С.А. и соавт. (1990) предлагали следующую классификацию:
