
- •Методическое пособие по педиатрии
- •Часть I. Болезни детей младшего и старшего возраста
- •Глава I. Аномалии конституции
- •Глава II. Аллергические заболевания
- •Глава III. Заболевания органов дыхания
- •Таб.1. 23.Этиология внебольничных пневмоний у детей
- •Глава IV. Белково-энергетическая недостаточность
- •Глава V. Рахит, нарушение фосфорно-кальциевого обмена
- •Глава VI. Болезни почек и мочевых путей
- •Чрнс и гзнс
- •Прекратить вводить антибиотики IV поколения. Назначение антибиотиков для орального применения на 1-4 недели. Выписка.
- •Гипотрофия III степени.
- •Классификация дискинезий желчевыделительной системы
- •Глава IX. Заболевания сердечно-сосудистой системы
- •Врожденные пороки сердца бледного типа
- •Врожденные пороки сердца с препятствием к выбросу из желудочков
- •Врожденные пороки сердца с цианозом
- •Часть II. Неонатология
- •Часть II. Неонатология
- •Глава VIII. Болезни системы крови железодефицитные состояния у детей
- •Основные этапы патогенеза
- •Краткая информация о тромбоцитах, дифференцировке мегакариоцитарного ростка
- •Дифференциальный диагноз итп проводят с острым лейкозом, апластическими анемиями, наследственными тромбоцитопатиями, симптоматическими тромбоцитопеническими пурпурами.
- •Задачи лечения:нормализация уровня тромбоцитов в крови, купирование проявлений итп.
- •Спленэктомия показана при итп не поддающейся коррекции базисными препаратами, при угрожающих жизни кровотечениях, хронизации процесса, но не ранее чем через 1 год с момента дебюта заболевания.
- •Прогноз при итПдля жизни благоприятный. Летальность не превышает 2-3%.
- •Часть 2
- •Глава I. Введение в неонатологию
- •Глава II. Организация медицинского обслуживания новорожденных в родильном доме
- •Глава III. Адаптация, пограничные состояния
- •Глава IV. Задержка внутриутробного развития
- •Глава V. Гипоксия плода и асфиксия новорожденного
- •Тактика ведения новорожденных после завершения первичных реанимационных мероприятий
- •Глава VI. Родовая травма. Интранатальные повреждения нервной системы
- •Глава VII. Недоношенные дети
- •Причины рождения недоношенных детей:
- •Энтеральное питание
- •Возможные варианты питания ребенка в зависимости от гестационного возраста и наличия заболеваний:
- •2. Этап полного (сбалансированного) зондового питания
- •3. Этап отмены зондового питания
- •Глава VIII. Гемолитическая болезнь новорожденных
- •Глава IX. Инфекционные заболевания новорожденных
- •Глава IX. Неинфекционные заболевания системы дыхания
- •Глава X. Болезни кожи и пупочной ранки
- •Глава XI. Геморрагическая болезнь новорожденного
Таб.1. 23.Этиология внебольничных пневмоний у детей
|
Возбудитель |
0 - 3 мес |
3 мес - 5 лет |
Старше 5 лет |
Осложненная |
Аспирация |
|
-Str. pneumoniae H. influenzae Streptococcus viridans Staphilococcus aureus M. catarrhalis Enterobacteriaceae spp Streptococcus pyogenes M.pneumoniae Chlamydphilla/ Chlamydia U.urealyticum Анаэробы |
+ + +++ ++ + +++ - + +++
+ +/- |
++ +++ - ++ + +++ + + +
- - |
+++ + - + + + + +++ +/-
- - |
+++ +++ - ++ + + ++ + +/-
- +/- |
+ + - ++ + + ++ - -
- ++ |
Внебольничные П у детей в возрасте от 6 месяцев до 6 лет. Основные бактериальные возбудители типичных П: стрептококк пневмонии (более 50%), гемофильная палочка (до 10%). Атипичные П в этом возрасте вызываются микоплазмами (10%) и еще реже – хламидиями.
Внебольничные П в возрасте от 7 до 15 лет вызываются как вирусами, так и бактериями. Основными бактериальными возбудителями типичных П являются: пневмококки (40%) и редко - гемофильная палочка и стрептококки. Атипичные П в этом возрасте чаще всего вызываются микоплазмами (20-40%) и редко – хламидиями (7-24%).
У детей с иммунодефицитами П вызываются: вирусами (ЦМВ, герпеса и др.), грибами, пневмоцистами.
Классификация
По этиологии: бактериальная, вирусная, грибковая, паразитарная, хламидийная, микоплазменная, смешанная.
По месту инфицирования: внебольничная, внутрибольничная (после 48-72 часов после госпитализации).
Также выделяются:
Аспирационная (при заболеваниях, сопровождающихся рефлюксом, дисфагией, у больных с нарушением сознания);
Вентиляционная – развивается у пациентов на ИВЛ: ранняя – в первые 5 суток и поздняя – после 5 суток ИВЛ;
У новорожденных: внутриутробные (которые проявились в первые 72 часа жизни), постнатальные.
По клинико-рентгенологическим данным: очаговая пневмония, моно- или полисегментарная, очагово-сливная, долевая (крупозная), интерстициальная).
По степени тяжести: средней тяжести и тяжелая. Тяжесть пневмонии определяется выраженностью клинических проявлений и наличием осложнений.
Осложнения: легочные: булла, абсцесс, плевриты, пневмоторакс, пиопневмоторакс, абсцесс.
Внелегочные осложнения: ДВС-синдром, недостаточность кровообращения, инфекционно-токсический шок.
По течению: острое (до 1,5 мес.), затяжное (1,5-6 месяцев).
Патогенез. В основе патогенеза П лежит снижение иммунитета, часто развивающееся вследствие вирусных заболеваний. Важную роль играет также нарушение мукоцилиарного клиренса (см. «Бронхиты»).
В настоящее время выделяют следующие основные механизмы развития П:
Микроаспирация секрета ротоглотки;
Вдыхание аэрозоля, содержащего микроорганизмы;
Гематогенное распространение микроорганизмов из внелогочного очага инфекции;
Непосредственное распространение инфекции из соседних пораженных органов.
Синдром
ССАДГ*
Рис. 1.8. Схема патогенез пневмонии
* ССАДГ – синдром стимуляции антидиуретического гормона.
Факторами, предрасполагающими к микроаспирации являются:
- возраст до 6 мес.;
- энцефалопатии;
- дисфагия (срыгивание, рвота, гастроэзофагеальный рефлюкс);
- синдром бронхиальной обструкции;
- механизм нарушения защитных барьеров (зонд, интубация, трахеомаляция, повторная рвота при парезе кишечника, тяжелых заболеваниях;
- ИВЛ;
- развитие критического состояния вследствие основного заболевания;
- пороки развития сердца, легких;
- нейромышечная блокада.
Исследования. Общий анализ крови и мочи, рентгенография органов грудной клетки. По показаниям: посев мокроты на флору, (включая M.pneumoniae, а также U.urealyticum у новорожденных), исследование показателей КОС, определение хламидий в слюне и других биологических жидкостях, спирограмма, экспресс диагностика вирусных антигенов иммунофлюоресцентным методом, определение титра антител к хламидиям, микоплазмам.
Исследования амбулаторно, приказ МЗ РФ № 263: общий анализ крови, рентгенография легких. По показаниям: микробиологическое исследование мокроты (включая M.pneumoniae, а также U.urealyticum у новорожденных), серологические исследования на инфекции и вирусы, томография легких.
Анамнез, клиника. Примерно у половины детей развитию П предшествует ОРИ. Наиболее характерные признаки П: температура тела более 38 0С в течение 3-х суток и более, одышка, втяжение уступчивых мест грудной клетки, кашель, интоксикация.
Фебрильная температура важный признак П. Температура ниже 38 0С с 95% с большой вероятностью свидетельствует против П – кроме атипичных. Отсутствие лихорадки у ребенка старше 6 месяцев ставит под сомнение наличие П. Без применения антибиотиков лихорадка держится более трех дней.
Одышка выявляется тем чаще, чем обширнее поражение легких (20-60%). Цианоз очень редкий признак дыхательной недостаточности.
Интоксикационный синдром: плохой аппетит, возбуждение или апатия, нарушение сна, плаксивость, бледность, тахикардия.
Синдром респираторно-катаральных изменений: насморк, кашель, конъюнктивит и др. Особенности его проявлений зависят от этиологии предшествующей ОРИ (встречается в 40-50% случаев).
Аукультативно-перкуторные изменения: изменение перкуторного звука выявляется тем чаще, чем обширнее зона пневмонической инфильтрации (при долевых процессах – в 75%).
Ослабленное дыхание, локальное жесткое дыхание, бронхиальное дыхание над зоной инфильтрата – 70%, локальные мелкопузырчатые хрипы – менее 50%, рассеянные влажные хрипы – 25%, рассеянные сухие хрипы – 10%.
Внимание! У 20-30% при П отсутствуют локальные перкуторные и аускультативные изменения. Отсутствие у пациента локальных изменений со стороны легких не исключает наличия П.
В зависимости от этиологии и клинических проявлений П условно делят на типичные и атипичные.
Табл. 1.24. Признаки типичных и атипичных внебольничных пневмоний у детей первых месяцев жизни (В.К. Таточенко, 2006)
|
Признак |
Пневмония типичная |
Пневмония атипичная |
|
Лихорадка |
Выражена, Т 38 0С |
Нет или субфебрильная |
|
Одышка |
Нет или незначительная |
Выражена |
|
Кашель |
Влажный, нечастый |
Начинается с кашля, кашель стокато, упорный, нарастающий |
|
Катар |
Часто отсутствует |
Отсутствует или скудный |
|
Конъюнктивит |
Отсутствует |
В анамнезе, и при микоплазмозе |
|
Лимфаденит |
Отсутствует |
При хламидиозе |
|
Хрипы |
Нет или локализованные |
Рассеянные |
|
Перкуссия |
Часто укорочение |
Коробочный звук |
|
Рентгенологическая картина |
Чаще односторонний очаг или инфильтрат; вовлечение плевры |
Двусторонние множественные очаги с поражением интерстиция |
|
Возбудитель |
Кишечная палочка, стафилококки, реже пневмококк, H. influenzae |
C. trachomatis, M. pneumoniae, U. urealyticum |
Осложнения (см. «классификация пневмоний»).
Особенности клиники П разной этиологии
Пневмококковые пневмонии. Крупозная П у детей старшего возраста характеризуется температурой 40 0С и выше, ознобом. Возможен кашель с ржавой мокротой. Нередко наблюдают герпетические высыпания, покраснение щеки на стороне поражения, боли в грудной клетке. Возможно расстройство сознания (бред, страхи). При исследовании легких выявляют локальные перкуторные (укорочение); аускультативные (ослабление дыхание, бронхофония, непостоянные крепитирующие хрипы) изменения.
При рентгенологическом исследовании обнаруживают чаще одностороннее, как лобарное, так и очаговые (в т.ч. шаровидные) тени или затемнения 1-2 сегментов. В анализе крови - лейкоцитоз выше 15-20×109/л со сдвигом формулы крови влево, увеличение СОЭ до 20-40 мм/ч и выше.
Пневмококковые П у детей младшего возраста протекают при небольшом объеме инфильтрата, с умеренным токсикозом. Часто отсутствует одышка. При массивных инфильтратах в процесс вовлекается плевра (син – и метапневмонические плевриты). Иногда развивается пиопневмоторакс и внутрилегочные тонкостенные полости (буллы). В анализах крови наблюдают лейкоцитоз выше 15-20×109/л со сдвигом формулы крови влево, увеличение СОЭ до 20-40 мм/ч и выше.
Стафилококковые пневмонии чаще формируются у детей первых месяцев жизни, а также у больных иммунодефицитами. При внутрибольничном заражении стафилококки вызывают П особенно у детей, получавших пенициллин. Характерно наличие предшествующего ОРИ.
При исследовании легких выявляют укорочение перкуторного звука, локальные изменения дыхания, рассеянные влажные и сухие хрипы (признак гнойного бронхита). У таких больных часто развивается выраженный пневмонический токсикоз, одышка, кашель, стонущее дыхание. При плевральной пункции в случаях развития плеврита можно обнаружить сливкообразный гной.
При рентгенологическом исследовании вначале выявляется нечетко ограниченный инфильтрат, который быстро увеличивается в размерах; признаки плеврита; воздушные полости (иногда с уровнем жидкости). В анализе крови нередко обнаруживают лейкоцитоз выше 25×109/л, увеличение СОЭ выше 30-40 мм/ч.
Стрептококковыми пневмониями болеют дети 2-7 лет. Характерно острое начало, фебрильная температура, токсикоз. При исследовании легких нередко имеет место отсутствие четких перкуторных признаков, малое количество хрипов. Со стороны сердца возможно развитие атриовентрикулярной блокады.
При рентгенологическом исследовании выявляют множественные округлые очаги инфильтрации в разных фазах (от инфильтрации до абсцесса), увеличение прикорневых лимфатических узлов; выраженный интерстициальный компонент воспаления (рассеянные небольшие очаги, часто с полостями). Часто выявляют двусторонний плеврит с жидким гноем. В крови можно обнаружить увеличение титров АСЛ – О.
Пневмониями, вызванные гемофильной палочкой болеют дети до 5 лет. Для этой этиологии П характерно острое начало, фебрильная температура, токсикоз.
При рентгенологическом исследовании выявляют очаги инфильтрации, иногда плевральный выпот геморрагического характера.
В анализах крови - нормальное число лейкоцитов и СОЭ. Антибиотики типа пенициллина неэффективны.
Микоплазменные пневмонии чаще наблюдают у детей школьного возраста. Характерна сезонность заболеваемости, увеличение числа больных каждые 4-5 лет.
В клинической картине характерным является упорный кашель, высокая температура при относительно нетяжелом состоянии. У многих детей имеет место постепенное начало заболевания, скудные катаральные проявления.
При исследовании легких выслушиваются рассеянные мелкопузырчатые хрипы, чаще асимметричные.
При рентгенологическом исследовании обнаруживается негомогенная инфильтрация обоих легких, часто асимметричная.
В анализах крови наблюдают отсутствие лейкоцитоза, нормальное или умеренно повышенное СОЭ.
Хламидийные пневмонии характерны для детей первых 6 месяцев жизни. В анамнезе у матери фиксируют выделения из гениталий во время беременности или эрозии. У детей на первом месяце жизни возможны конъюнктивиты. Температура обычно нормальная. Характерен нарастающий кашель (стокато – коклюшеподобный, без реприз).
При исследовании легких выявляют одышку без клинических признаков бронхиальной обструкции. При аускультации в легких выслушивают рассеянные влажные хрипы.
При рентгенологическом исследовании обнаруживают вздутие и усиление легочного рисунка, множество мелких очажков (напоминает картину милиарного туберкулеза).
В анализе крови часто выявляют выраженный лейкоцитоз (выше 20-30×109/л) и эозинофилию (выше 5%).
Вирусные пневмонии могут развиться при тяжелой форме гриппа (клиника геморрагического инфаркта легкого), аденовирусной инфекции, РС-инфекции, парагриппе. Клиника этих П трудноотличима от клиники бронхита.
Диагноз вирусной П оправдан при выявлении на рентгенограмме негомогенной пневмонической инфильтрации без четких контуров, при отсутствии в крови сдвигов, характерных для бактериальных П.
Диагноз. При постановке диагноза П учитывают: нарушение общего состояния, повышение температуры тела (лихорадка более трех дней), наличие кашля, одышку различной степени выраженности и характерные физикальные проявления (локальные нарушения дыхания и перкуторного звука). Рентгенологическое подтверждение базируется на выявлении очаговых или инфильтративных изменений на рентгенограмме.
На этапе верификации диагноза допускается постановка диагноза острой П только по клиническим признакам. Следует помнить, что мелкие (менее 1-2 см в диаметре), разрозненные очаги инфильтрации, как правило, не выявляются при рентгенологическом исследовании легких. При этом придается большое значение изменениям в динамике со стороны крови - ускорение СОЭ, нейтрофильный лейкоцитоз со сдвигом влево.
Лабораторные исследования
При П наиболее характерными являются следующие гематологические сдвиги: лейкоцитоз выше 10×109/л – выявляют у 50% больных. Высокий лейкоцитоз характерен для деструктивной П, П, вызванной хламидией трахоматис. П с низким числом лейкоцитовнаблюдают при выделении микоплазмы и гемофильной палочки. Для П характерна СОЭ выше 20 мм/ч. Отсутствие гематологических изменений не позволяет исключить П.
Рентгенологическое исследование. Гомогенная тень (полисегментарная, долевая очаговая) характерна для бактериальных П; тяжистые, негомогенные тени – для атипичных П (микоплазма). По форме пневмонической тени очень трудно судить о ее этиологии.
Диссеминированный процесс у грудных детей характерен для хламидиоза или пневмоцистоза; у детей старшего возраста – для стрептококковой этиологии П.
Очагово-сливные плотные тени с выбухающей границей характерны для деструктивных П; при наличии вогнутой границы – говорят о наличии ателектатического компонента.
Прикорневые затемнения – реакция корней на ОРИ или туберкулезный бронхоаденит. Диагноз «прикорневая пневмония» неправомочен.
Рентгенологический контроль показан только при массивных и осложненных П, а также при отсутствии эффекта от лечения.
При неосложненных П повторная рентгенограмма выполняется в случаях полного клинического эффекта не ранее чем через 3-4 недели (т.к. рассасывание пневмонического инфильтрата происходит именно в эти сроки).
Наличие бронхиальной обструкции с высокой степенью вероятности исключает типичную этиологию П. Эти проявления возможны при атипичных П и внутрибольничном заражении.
Важное место в диагностике П принадлежит определению этиологического агента (возбудителя) путем бактериоскопии и посевов мокроты и промывных вод бронхов. Обнаружение бактериального агента из верхних дыхательных путей не обязательно свидетельствует о том, что он является возбудителем П.
Начало осмотра:
Т0
> 380
> 3 дней
и/или одышка и/или
втяжение грудной
клетки (без обструкции)
Нет
Нет
Асимметрия
влажных
хрипов
Локальные симптомы:
укорочение
перкуторного звука
и/или
ослабленное или
бронхиальное дыхание
и/или
локальные хрипы




нет
Признаки токсикоза



Да
Нет
Да


ОРВИ
Рентгенография
или начало лечения
Рис. 1.9. Диагностический алгоритм пневмоний (по В.К. Таточенко, 2006 г)
Посевы крови на стерильность выявляют возбудителя в 10-20% случаев, а при наличии плеврита в 40%.
Посевы мокроты из трахеи полуколичественным методом дают хорошие результаты для пневмококков, но не для гемофильной палочки и стафилококков.
Выделение атипичных патогенов из дыхательных путей свидетельствует о наличии инфекции или носительстве, однако, не обязательно говорит о ее роли в развитии П.
Нарастание титров АТ к пневмотропным микроорганизмам не имеет диагностического значения из-за феномена поликлональной активации иммунной системы. Для подтверждения роли атипичной флоры имеет значение выявление антител класса IgM, однако, это происходит только на второй-третьей неделе заболевания.
В повседневной практике методы этиологической диагностики рекомендуются только при рефрактерных к лечению случаях, а также при внутрибольничном инфицировании.
У всех детей с ОРЗ и кашлем классифицируют как имеющие (В.К. Таточенко, 2006):
Вероятно тяжелую П при наличии хотя бы одного из следующих симптомов, независимо от уровня температуры:
-учащение дыхания при отсутствии обструкции;
-втяжение межреберий в отсутствие обструкции;
- стонущее кряхтящее дыхание;
- цианоз носогубного треугольника;
Признаки токсикоза (больной вид, отказ от еды и питья, сонливость, нарушение сознания, резкая бледность при повышенной температуре).
Вероятно имеющие П – при отсутствии указанных в п. 1 признаков, при наличии хотя бы одного из следующих симптомов:
– температура > 38 0С более 3 дней;
Локальные физикальные признаки пневмонии;
Асимметрия хрипов, особенно при наличии конъюнктивита и других симптомов микоплазменной инфекции.
В тех случаях, когда П развивается на фоне других различных заболеваний легких, сердца, крови, после травм, ранений, отравлений и т.д. устанавливается диагноз вторичной П: инфаркт-пневмонии, гипостатические, застойные П, аспирационные и т.д.
Дифференциальный диагноз П проводят с различными заболеваниями как системы дыхания, так и другими инфекционными заболеваниями. Выраженное преобладание признаков интоксикации, особенно в начале заболевания, делает необходимым дифференциальный диагноз с такими инфекционными заболеваниями как тифы, ангины и др., первичной манифестацией которых является общая интоксикация. Необходимо помнить о туберкулезе легких, особенно в тех случаях, когда при рентгенологическом исследовании выявляется инфильтрат округлой или овальной формы с четкими контурами в верхних долях легких на фоне петрификатов. При этом в мокроте и в промывных водах с бронхов могут определяться микобактерии туберкулеза.
Наличие респираторно-катаральных проявлений требует исключения ОРИ, бронхитов (см. табл. 1.19).
При появлении выраженных инфильтративных изменений в легких, следует исключить экссудативный плеврит и опухоли, для чего необходимы дальнейшее инструментальное (рентгенологическое, бронхологическое) и лабораторное обследование.
При затяжном течении П ее следует дифференцировать с застойными явлениями в легких кардиального генеза, со злокачественными новообразованиями легких, особенно в тех случаях, когда имеется обструкция бронха.
Табл. 1.24. Дифференциальный диагноз пневмонии
|
Признак |
Пневмония |
Гнойный плеврит |
|
Лихорадка |
Характерна |
Характерна, выражена |
|
Интоксикация |
Имеется |
Выражена |
|
Дыхательная недостаточность |
В зависимости от варианта пневмонии |
В зависимости от объема выпота |
|
Ограничение экскурсии грудной клетки |
Не характерно |
Характерно |
|
Тупой звук при перкуссии |
Не характерен (часто укорочение) |
Характерен |
|
Резко ослабленное или отсутствующее дыхание |
Локальное ослабление дыхания |
Характерно |
|
Анализ крови |
Различная степень выраженности воспалительных изменений |
Большая степень выраженности изменений по сравнению с пневмонией |
|
Рентгенологические данные |
Инфильтративные изменения в легких в зависимости от формы |
Затемнение реберно-диафрагмального угла |
|
Смещение органов средостения |
Не характерно |
В здоровую сторону |
Лечение. Задачи лечения: санация возбудителя, купирование дыхательной недостаточности, лечение изменений, развившихся в различных органах и системах (токсикоз, сердечно-сосудистая недостаточность, нарушения КОС и т. д.).
Схема лечения. Обязательным при П является назначение антибиотиков и оксигенотерапия (при ДН II-III степени).
Вспомогательное лечение: режимные моменты, рекомендации по питанию, симптоматическое (синдромальное) лечение.
Показания для госпитализации: дети первого полугодия жизни; осложненная П; признаки гипоксии или выраженной дегидратации; наличие тяжелой сопутствующей патологии; отсутствие эффекта от стартовой антибактериальной терапии в течение 36-48 часов; госпитализация по социальным показаниям.
Принципы антибактериальной терапии пневмоний
Стартовая антибактериальная терапия назначается эмпирически (без выделения возбудителя) сразу после установления диагноза или при наличии подозрения на П.
Назначаемый антибактериальный препарат должен быть эффективным против всех наиболее вероятных возбудителей П. При выборе препарата необходимо опираться на все имеющиеся данные, касающиеся возможной этиологии заболевания (бактериологическое мониторирования для данного региона, методические рекомендации и т. д.).
Предшествующая у больного антибактериальная терапия в значительной степени изменяет микробный пейзаж у больного, что необходимо учитывать при назначении лечения (см. ниже).
Показаниями для замены антибактериального препарата является отсутствие эффекта от лечения (см. ниже).
При выделении возбудителя у больного при назначении антибиотика следует опираться на вид возбудителя, и/или результаты исследования чувствительности возбудителя к антибиотикам.
Табл. 1.25. Выбор стартового препарата при внебольничной пневмонии у детей (Методические рекомендации по пневмонии, 2009)
|
Возраст, форма |
А н т и б и о т и к и | |
|
Стартовый препарат |
Замена при неэффективности | |
|
1-6 мес., типичная (фебрильная, с инфильтративной или очаговой тенью) |
Внутрь: защищенный пенициллин, в/в : Цефазолин или оксациллин + аминогликозид в/в, в/м; |
Парентерально: цефалоспорины II-III поколения, ванкомицин, карбопенемы |
|
1-6 мес., атипичная (афебрильная с диффузными изменениями) |
Внутрь: современный макролид * |
Внутрь: ко-тримоксазол |
|
6 мес. – 15 лет, типичная, неосложненная (гомогенная тень) |
Внутрь: амоксициллин или/и современный макролид (при непереносимости лактамов) |
Амоксициллин /клавуланат, цефалоспорины I-II поколения |
|
6-15 лет, атипичная, (негомогенная тень) |
Внутрь: современный макролид |
Доксициклин (старше 12 лет) |
|
6 мес. – 15 лет, осложненная плевритом или деструкцией |
Парентерально: пенициллин, ампициллин, или цефазолин. До 5 лет - цефуроксим, амоксициллин/клавулановая кислота |
Парентерально: цефалоспорины II-ΙΙΙ поколения |
* Современные макролиды: азитромицин, кларитромицин, мидекамицин, рокситромицин, спирамицин.
Табл. 1.26. Стартовая терапия при внутрибольничной пневмонии (В.К. Таточенко, 2009)
|
Терапия до пневмонии |
Вероятный возбудитель |
Рекомендуемые препараты |
|
Не проводилась |
Пневмококк, микоплазма |
Парентерально: ампициллин, цефазолин. Внутрь: макролид. |
|
Амокси- ампициллин |
Стафилококк, микоплазма |
В/м, в/в: оксациллин, амоксициллин/клавуланат. Внутрь: макролид |
|
Макролид |
Н. Influenzae , устойчивый пневмококк
|
Внутрь, в/м, в/в: амоксициллин/клавуланат, цефуроксим, цефтриаксон, цефотаксим. , линкомицин, цефазолин |
|
Цефазолин, оксациллин, линкомицин |
Е, coli, др. гр-отр. флора, резистентный стафилококк |
Парентерально: амоксициллин/клавуланат, цефуроксим, цефтриаксон, цефотаксим, аминогликозид, ванкомицин, комбинации препаратов |
|
Аминогликозид |
Пневмококк, Не ферментирующая флора. Резистентный стафилококк |
Парентерально: ампициллин, при отсутствии эффекта: цефалоспорины ІІІ-ІV поколения, тикарциллин/клавуланат, рифампицин, карбопенем, ванкомицин, по жизненным показаниям фторхинолоны |
|
Аминогликозид + цефалоспорин II-III |
Резистентная гр-отр. флора, резистентный стафилококк |
Парентерально: цефепим, карбопенем, тикарциллин/ клавуланат, рифампицин, ванкомицин, по жизненным показаниям фторхинолоны или аминогликозиды в высоких дозах |
При внебольничных П стартовыми препаратами являются пенициллины т.к. основные возбудители П (пневмококк, гемофильная палочка) остаются чувствительными к ним.
При внутрибольничных П необходимо определение микрофлоры и чувствительности ее к антибиотикам.
У детей, получающих лечение в амбулаторных условиях, не следует использовать инъекционные формы антибиотиков.
При тяжело протекающих П антибиотики следует вводить внутривенно.
Пользоваться сочетаниями антибиотиков следует при неясной этиологии заболевания или при тяжелом течении П.
После получения эффекта от парентерального введения антибиотиков следует переходить на оральные их формы (ступенчатый метод лечения).
Необходимо соблюдать наиболее оптимальные сроки лечения П (см. ниже).
Антибактериальная терапия не нуждается в сопроводительном лечении антигистаминными и противогрибковыми препаратами.
В амбулаторных условиях для лечения П не использую гентамицин.
Чувствительность бактериальных возбудителей к антибиотикам. В настоящее время пневмококки остаются чувствительными к пенициллину. Чувствительность их к гентамицину почти отсутствует, а к бисептолу – снижена.
Гемофильная палочка: чувствительна к амоксициллину, цефалоспоринам ΙΙ-ΙV поколений.
Стафилококк ауреус: сохранена чувствительность к оксациллину, защищенным пенициллинам, линкосамиду, макролидам, аминогликозидам.
Хламидии и микоплазмы: высокочувствительны к макролидам, тетрациклинам.
Полный эффект лечения: падение температуры тела ниже 37,5 0С через 24-48 ч при неосложненной и через 3-4 суток при осложненной П на фоне улучшения общего состояния и аппетита, уменьшения одышки. В этисроки рентгенологические изменения не нарастают или уменьшаются.
Частичный эффект: сохранение фебрильной температуры тела после указанных выше сроков при уменьшении выраженности токсикоза, одышки, улучшении аппетита и отсутствии отрицательной рентгенологической динамики. Наблюдается обычно при деструктивных П и/или при метапневмоническом плеврите. Смена антибиотика не требуется.
Отсутствие эффекта: сохранение лихорадки при ухудшении общего состояния и/или нарастании патологических изменений в легких или плевральной полости (увеличение объема выпота или его цитоза). При хламидиозе, пневмоцистозе отмечается нарастание одышки и гипоксемии. Отсутствие эффекта требует смены антибиотика.
Длительность стартовой антибактериальной терапии.
Показанием к переходу на альтернативные препараты являются отсутствие клинического эффекта от препарата первого выбора в течение 36-48 часов при нетяжелой и 48-72 часов при тяжелой П, а также развитие серьезных нежелательных лекарственных реакций.
Длительность антибактериальной терапии должна быть достаточной для подавления жизнедеятельности возбудителя. При адекватном выборе антибиотика для этого достаточно 6-7 дней. Считают, что антибактериальное лечение следует продолжить еще 2-3 дня после наступления эффекта от проводимого лечения. Лучше всего поддаются лечению пневмококковые П (6-7 дней), хуже П, вызванные гемофильной палочкой (10-14 дней). Наибольший срок лечения у деструктивных П – несколько недель.
Табл. 1.27. Ступенчатая антибактериальная терапия пневмоний у детей
|
Стартовый препарат |
Препараты замены | |
|
Азитромицин в/в для детей старше 15 лет) Амоксициллин клавуланат в/в Цефуроксим в/в, в/м Ц |
Сумамед per oss Амоксициллин клавуланат per oss Цефуроксим per oss Ц |
Макролиды: Азитромицин Медикамицин Джозамицин |
Лечение дыхательной недостаточности включает следующие основные компоненты:
1. Восстановление проходимости дыхательных путей. 2. Ингаляцию кислорода. 3. ИВЛ. 4. Улучшение дренирования мокроты. 5. Коррекцию сопутствующих нарушений.
При I степени ДН необходимость в оксигенотерапии отсутствует. Достаточно проветривания помещений, пребывания ребенка на верандах, в коридорах.
При ДН II оксигенотерапия показана. При ее проведении необходимо учитывать следующие положения: 1. Концентрация кислорода в составе кислородо-воздушной смести должна быть минимально достаточной. 2. Кислород больному ребенку должен поступать согретым и увлажненным. 3. Режимы оксигенотерапию зависят от способа доставки кислорода к пациенту, выраженности дыхательной недостаточности, наличия и характера осложнений.
Улучшение дренирования мокроты включает применение: муколитиков (Эреспал, лазолван и др.), использование механического удаления мокроты (санация верхних дыхательных путей, санация трахеи при наличии интубационной трубки).
Коррекция сопутствующих нарушений включает: а) ликвидацию острой сердечной недостаточности (ограничение объема жидкости, сердечные гликозиды, мочегонные, допамин с кардиотоническим эффектом), б) устранение обезвоживания организма (смотри инфузионная терапия П), в) восстановление адекватного функционирования системы микроциркуляции, улучшение реологических свойств крови и ее транспортной функции (допамин в дозе 1-3 мкг/кг/мин, никотиновая кислота по 0,5-1 мл внутривенно однократно; кавинтон по 1 мг/кг внутривенно капельно); г) воздействие на свертывающие свойства крови (применение гепарина при гиперкоагуляции в дозе 50-100 ЕД/кг /сутки внутривенно равномерно).
Гидратация при П должна проводиться осторожно и преимущественно перорально. Объем суточной жидкости у детей с П должен быть меньше, чем СЖП (суточная жидкость поддержания), но не менее 700-1000 мл.
Показания для проведения инфузионной терапии: выраженный эксикоз, коллапс, нарушения микроциркуляции, угроза развития ДВС-синдрома. Объем внутривенно вводимой жидкости не должен превышать 20-30 мл/кг/сутки. В составе инфузионных сред коллоидные растворы должны составлять 1/3 от общего объема.
Введение ингибиторов протеаз (контрикал, Трасилол, гордокс) показано только в первые три дня развития заболевания, т.к. затем они не эффективны.
Исходы. П – серьезное заболевание, исходы при которой зависят от: возраста ребенка, этиологии П, жилищных условий, наличия фоновой патологии (недоношенность, гипотрофия, анемия, заболевания нервной системы и др.). У части детей с П развиваются легочные и внелегочные осложнения. В России 50-70% всех летальных исходов при П связано с госпитальными пневмониями. Летальность от внебольничных П зависит от несвоевременной госпитализации и неадекватного лечения.
Профилактика П включает предупреждение ОРИ, гриппа, соблюдение режима туда и отдыха, рациональное питание, занятие физкультурой, систематическое проветривание помещений, достаточное пребывание на свежем воздухе.
Большое внимание должно уделяться своевременному выявлению и устранению экзогенных и эндогенных факторов риска развития П.
Важная роль должна отводиться неспецифической профилактике, повышающей устойчивость организма к неблагоприятным факторам внешней среды, в частности к переохлаждению. Этому способствует закаливание и активное физическое воспитание, рациональное питание.
Для профилактики внутрибольничных П необходимо изменить подходы к госпитализации детей с ОРИ и устранить необоснованное профилактическое использование антибиотиков.
Одной из эффективных мер профилактики является вакцинация. Вакцинация против гриппа снижает не только заболеваемость гриппом, но и смертность, в первую очередь, от гриппа и П.
Применение вакцины против инфекции, вызванной Н. influenzae типа В (в Российской Федерации зарегистрирована вакцина Акт-Хиб), у детей первых месяцев жизни сокращает на 80% заболеваемость тяжёлой П данной этиологии и на 22-26% заболеваемость всеми тяжёлыми П.
Полисахаридная пневмококковая вакцина (в Российской Федерации зарегистрирована вакцина Пневмо-23) иммуногенна лишь у детей старше 2 лет; у взрослых её эффективности составляет 83% в отношении «вакцинных» серотипов, 74% - всех серотипов пневмококка, у детей - 94% в отношении инвазивных форм пневмококковой инфекции. Применение этой вакцины рекомендуют детям из группы риска тяжёлого течения пневмококковой инфекции (с врождённой аспленией или удалённой селезёнкой; с нейтропенией; с дефицитом компонентов комплемента; страдающим хронической ликвореей).
Вопросы
к экзамену. Острые
пневмонии. Этиология. Патогенез.
Классификация. Внебольничные и
внутрибольничные пневмонии. Клиническая
картина. Критерии тяжести. Диагностика.
Рентгенологические признаки. Течение.
Показания к госпитализации больных
острой пневмонией. Лечение. Особенности
антибактериальной терапии внутри- и
внебольничных пневмоний. Исходы.
Профилактика.
ЛЕГОЧНЫЕ ОСЛОЖНЕНИЯ ПНЕВМОНИЙ
Согласно действующей классификации пневмоний к легочным осложнениям относят: буллы, абсцесс, плевриты, пневмоторакс, пиопневмоторакс.
В тоже время для обозначения перечисленных патологических состояний на практике часто пользуются понятиями «острая бактериальная деструкция легких» (ОБДЛ), «острая деструктивная пневмония» (ОДП), и др.
Этиология (см. «Парапневмонический выпот и эмпиема»).
Классификация. Из множества предложенных классификаций бактериальных деструкций легких наиболее приемлема следующая:
I. Острая бактериальная деструкция.
По генезу - первичная (аэробронхогенная), вторичная (гематогенная).
По клинико-рентгенологическим формам:
деструкция с внутрилегочными осложнениями:
а) абсцессы;
б) буллы;
деструкции с плевральными осложнениями:
а) пиоторакс (плащевидный, тотальный (эмпиема плевры), отграниченный;
б) пиопневмоторакс и пневмоторакс (напряженный, ненапряженный, отграниченный).
По течению - острое, затяжное, септическое.
II. Хронические формы (исходы острой деструкции):
хронический абсцесс, хроническая эмпиема плевры, приобретенные кисты плевры.
Деструктивная пневмония чаще всего проявляется буллами, пиопневмотораксами, абсцессом, пиотораксом.
Патогенез деструктивных пневмоний
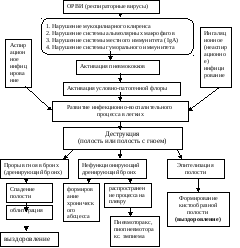
Рис. 1.10. Схема патогенеза деструктивной пневмонии
Исследования (см. «Парапневмонический выпот и эмпиема»).
Анамнез, клиника
1.Буллы – тонкостенные воздушные полости, развивающиеся на разных этапах пневмонического процесса. Буллы выявляются исключительно рентгенологически и имеют различные размеры, форму, которая может быстро изменяться (игра буллы). В этих полостях чаще нет гноя, что обусловливает благоприятную клиническую картину. К моменту образования булл больные перестают лихорадить, улучшается аппетит, нормализуется картина периферической крови. Дыхательных нарушений, как правило, не наблюдается. В большинстве случаев буллы со временем самостоятельно исчезают.
2. Абсцесс легкого характеризуется фебрильной температурой, проявлениями дыхательной недостаточности, интоксикацией (бледность кожного покрова с мраморным рисунком, вялость, сонливость). Физикальная картина представлена снижением дыхательных экскурсий на стороне поражения, укорочением перкуторного звука в проекции пораженной доли. Поскольку при наличии абсцесса легкого бывает, как правило, выражен реактивный плеврит, то данные аускультации и перкуссии могут соответствовать картине пиоторакса (см. ниже). Диагностика абсцесса легкого в фазе инфильтрации затруднительна. В фазе сформировавшегося абсцесса - диагноз рентгенологический.
3. Пневмоторакс. В основе пневмоторакса лежит разрыв легкого или пристеночной буллы. Выделяют скрытый и напряженный пневмотораксы. В анамнезе выявляется различная бронхолегочная патология. При напряженном пневмотораксе клиническая картина развивается внезапно и характеризуется одышкой, беспокойством, вздутием пораженной половины грудной клетки, цианозом. В некоторых случаях появляется кашель, проявления сосудистого коллапса. При объективном исследовании выявляют выраженный тимпанит и резко ослабленное дыхание на стороне поражения, отставание пораженной половины грудной клетки в акте дыхания, смещение органов средостения в здоровую сторону.
Скрытый пневмоторакс выявить клинически очень трудно из-за небольшого количества воздуха в плевральной полости.
4. Пиопневмоторакс представляет собой результат прорыва воздуха из легкого в плевральную полость, пораженную эмпиемой. Выделяют напряженный и скрытый вариант пиопневмоторакса.
Напряженный пиопневмоторакс клинически проявляется кардиореспираторной катастрофой. Основные симптомы: боль в грудной клетке, диспноэ, выраженная дыхательная недостаточность, цианоз, тахикардия, нитевидный пульс, снижение артериального давления, лихорадка, выраженная интоксикация. Пораженная половина грудной клетки вздута, дыхание над ней или резко ослаблено или отсутствует. Перкуторно над гноем тупой звук. Над скоплением воздуха - тимпанит. Границы сердца смещены в здоровую сторону.
Скрытый пиопневмоторакс проявляется картиной гнойного плеврита и появлением воздуха в плевральной полости (см. ниже).
Диагноз
Буллы диагностируют исключительно по результатам рентгенологического исследования (различного размера и формы воздушная тонкостенная полость).
Пневмоторакс. Напряженный пневмоторакс диагностируют на основании характерных клинических проявлений и подтверждают результатами рентгенологического исследования, при котором выявляют наличие воздуха в плевральной полости, отсутствие легочного рисунка, в различной степени коллабированное легкое, смещение органов средостения в здоровую сторону. Ограниченный пневмоторакс выявляют только по результатам рентгенологического исследования (небольшое количество воздуха в плевральной полости).
Абсцесс легкого.Данная форма легочной деструкции может иметь несколько вариантов: абсцесс, заполненный гноем (не с сообщающийся с бронхиальным деревом), абсцесс с уровнем жидкости (при дренировании полости абсцесса через бронх). При рентгенологическом исследовании выявляют полость с уровнем гноя и выраженной пиогенной оболочкой.
Пиопневмоторакс. Диагноз напряженного пиопневмоторакса устанавливается на основании описанной характерной клинической картины и подтверждается результатами рентгенологического исследования, при котором выявляют затемнение реберно-диафрагмального синуса, уровень жидкости, над которым имеется воздух. Легкое коллабировано. Средостение смещено в здоровую сторону. Диагноз скрытого (ненапряженного) пиопневмоторакса – рентгенологический.
В анализе крови для всех форм деструктивной пневмонии характерно снижение гемоглобина и эритроцитов, лейкоцитоз со сдвигом нейтрофильной формулы влево, высокая СОЭ.
Дифференциальный диагноз
Абсцесс легкого. Инфильтративную фазу абсцесса по рентгенограмме трудно отдифференцировать от пневмонического инфильтрата, однако округлость форм и более интенсивное затемнение в центре позволяют с большей уверенностью говорить об абсцедировании. Абсцесс с уровнем жидкости следует дифференцировать с нагноившейся врожденной кистой легкого.
Пневмоторакс дифференцируют с большими воздушными полостями (буллами), лобарной эмфиземой, диафрагмальной грыжей.
Пиопневмоторакс необходимо дифференцировать с пневмотораксом.
Буллы дифференцируют с врожденными и приобретенными кистами, ограниченным пневмотораксом, кистозной гипоплазией легкого.
Лечение, задачи лечения: декомпрессия (при напряжении в плевральной полости), купирование воспалительных изменений в плевре и легких; эрадикация возбудителя.
Схема лечения. Обязательное лечение: антибактериальная терапия, борьба с интоксикацией, лечение дыхательной недостаточности, обеспечение эффективного бронхиального дренажа (муколитики, дренирующее положение, вибромассаж), дренирование плевральной полости в режиме активной аспирации (при напряжении в плевральной полости).
Вспомогательное лечение: хирургическое лечение, диетотерапия, режим, санационная бронхоскопия, иммунозаместительная терапия, энзимотерапия, витаминотерапия.
Показания для госпитализации: все дети с осложнениями пневмонии подлежат госпитализации.
Особенности терапии см. в разделе «Парапневмонический выпот и эмпиема».
Парапневмонический выпот и эмпиема. Парапневмоническим (синпневмоническим) плевритом называют плеврит, который возник одновременно с пневмонией. Метапневмоническим плевритом называют плеврит, который развился на фоне обратного развития пневмонии. В развитии метапневмонического плеврита принимают участие иммунопатологические процессы.
Эмпиема – гнойное воспаление плевры.
Эпидемиология. Парапневмонический выпот и эмпиема встречаются с частотой 3,3 на 100 000 детей. Парапневмонический выпот и эмпиема более часто встречаются у мальчиков, чем у девочек, более часто поражаются новорожденные и дети раннего возраста. Более часто заболевание возникает зимой и весной, что, вероятно, связано с его инфекционной природой.
Предрасполагающие факторы: иммунодефициты, аспирация, состояние после хирургического вмешательства и травмы.
У здорового ребенка плевральный выпот обычно возникает вторично по отношению к острой бактериальной пневмонии и реже в результате хронических инфекций, таких как легочный туберкулез.
Этиология. Установлено, что эмпиема вызывается вирусно-бактериальными ассоциациями, вирусным компонентом которых наиболее часто являются вирусы гриппа, парагриппа и аденовирусы.
Из бактерий, чаще выделяют золотистый стафилококк, пневмококк, Haemophilus influenzae, пиогенный стрептококк и Klebsiella рnеumоniae. У трети детей эмпиема вызывается анаэробами, в том числе бактероидами, анаэробными палочками и Fusobacterium. Частота выделения возбудителей в плевральном выпоте составляет около 17%. Даже при использовании новейших молекулярных методов, этиологический фактор обнаруживается только в 75% случаев.
Патогенез. Инфекция, поражает примыкающее легкое или сосудистую ткань и активирует иммунную защиту и воспаление плевры. Возрастающая проницаемость сосудов позволяет клеткам, участвующим в воспалительном процессе (нейтрофилы, лимфоциты и эозинофилы), мигрировать в плевральную полость. В процессе принимает участие ряд цитокинов, таких как интерлейкин-1 (ИЛ1), ИЛ-6, ИЛ-8, ФНО-α, ФАТ (фактор активации тромбоцитов), вырабатываемых мезотелием, ограничивающим плевральную полость. Результатом является экссудативная стадия плеврального выпота. В полости плевры накапливается прозрачная жидкость с малым количеством лейкоцитов (простой парапневмонический выпот).
Вторая стадия плеврита фибринозно-гнойная. В плевральной полости начинается отложение фибрина, что ведет к развитию перегородок и ограниченных полостей. Повышается количество лейкоцитов, жидкость сгущается (осложненный парапневмонический выпот), что в конечном итоге приводит к образованию гноя (эмпиема).
Третья стадия – организация - фибробласты инфильтрируют плевральную полость, тонкая внутриплевральная мембрана реорганизуется в толстую и неэластичную. Эти плотные плевральные мембраны могут привести к неподвижности легкого, нарушению его функции, а также к появлению постоянной полости, потенциально открытой для инфекции. В этом случае может произойти спонтанное заживление, либо развитие хронической эмпиемы.
Исследования. См. «Пневмония». Начальное обследование при подозрении на выпот в полость плевры включает: рентгенограмму органов грудной клетки, УЗИ органов грудной клетки, бактериологическое исследование крови (включая анаэробную флору), посев мокроты (при возможности), АСЛО, развернутый анализ крови с подсчетом эритроцитов, лейкоцитов и лейкоформулой, электролиты крови, общий белок сыворотки крови, С-реактивный белок (по показаниям).
Анамнез, клинка. Существуют два варианта начала заболевания. Первый вариант: у ребенка присутствуют классические симптомы пневмонии. При появлении плеврального выпота эти симптомы усиливаются. Может возникать боль в груди, ребенок принимает вынужденное положение на пораженной стороне.
У ребенка с парапневмоническим выпотом или эмпиемой обычно выявляют типичную картину пневмонии (кашель, локальные аускультативные и перкуторные изменения, недомогание, потеря аппетита), хотя возможно и более тяжелое состояние, чем обычно, иногда появляется плевральная боль в груди. Воспаление в нижних долях легких может сопровождаться болью в животе. Характерны лихорадка, выраженная интоксикация, признаки дыхательной недостаточности.
При объективном осмотре плевральный выпот диагностируется по одностороннему тупому звуку при перкуссии, ослаблению (отсутствию) дыхания и сколиозу. Также может появиться цианоз из-за нарушения вентиляционно-перфузионного соотношения. Выпот часто виден на рентгенограмме органов грудной клетки.
Второй вариант возможен у детей, которым поставлен диагноз пневмония, но они не получали обычного в этом случае лечения. Если ребенок продолжает температурить или его состояние не улучшается в течение 48 часов после начала лечения пневмонии, необходима переоценка состояния с учетом возможного развития осложнений. К моменту выздоровления при исследовании больного обязательно выявляется ослабление дыхания и притупление перкуторного звука над пораженной областью, это происходит из-за утолщения плевры и не должно становиться причиной для беспокойства.
Диагноз. У детей, которым уже поставлен диагноз «пневмония» выраженная лихорадка и отсутствие положительной динамики в течение 48 часов после начала антибиотикотерапии может быть сигналом возможности выпота в плевральную полость.
Лабораторные исследования
При рентгенологическом исследовании выявляется затемнение реберно-диафрагмального угла – это ранний признак появления плеврального выпота, уровень жидкости может быть восходящим к латеральной стенке грудной клетки в переднее-задней проекции. Если снимок выполняется в положении лежа на спине (у маленьких детей), жидкость представлена как гомогенное затемнение целого легкого. Только по результатам рентгенографии невозможно дифференцировать эмпиему и плевральный выпот. Рентгенологическая картина приходит в норму к 3-6 месяцам.
УЗИ также может выявить присутствие жидкости в плевральной полости. Хотя УЗИ и не может подтвердить наличие инфекции, тем не менее, позволяет оценить размеры выпота, дифференцировать свободную и осумкованную жидкость (оценивается ее эхогенность). Также при помощи ультразвука выявляются истончения плевры, дифференцируются вторичные и туберкулезные выпоты (например, присутствие небольших узелков на поверхности плевры). В некоторых сложных случаях показано КТ.
Общий анализ крови не позволяет выявить различия у детей с бактериальной и вирусной этиологией заболевания. Наиболее часто выявляют лейкоцитоз, сдвиг формулы крови влево, увеличение СОЭ.
Исследование плевральной жидкости. Необходимо произвести посев плевральной жидкости, и цитологическое ее исследование. Если в жидкости присутствуют лимфоциты, необходимо исключить туберкулез и злокачественные новообразования. Парапневмонический плевральный выпот сопровождается появлением полиморфноядерных лейкоцитов. Преобладание лимфоцитов должно настораживать в отношении туберкулеза или злокачественных новообразований.
Лечение, задачи лечения: купирование воспалительных изменений в плевре и легких; эрадикация возбудителя; эвакуация содержимого из плевральной полости.
Схема лечения. Обязательное лечение: лечебно-диагностическая плевральная пункция, антибактериальная терапия, инфузионная терапия, антипиретики.
Вспомогательное лечение: режим, диета, иммунокорригирующая терапия, противовоспалительная терапия, оксигенотерапия, интраплевральная фибринолитическая терапия.
Показания для госпитализации. Все дети с подозрениями на заболевания плевры должны быть госпитализированы.
Начальные мероприятия.
Внутривенное введение жидкости показано в тех случаях, если ребенок находится в состоянии дегидратации или не может или не хочет пить. Основой дезинтоксикационной терапии является управляемая инфузионная гемоделюция. Главные компоненты инфузионной терапии: коллоиды (инфукол, реамберин), кристаллоиды (10-15мл/кг массы тела), растворы глюкозы.
Антибиотикотерапия. Стартовая терапия назначается эмпирически. Во всех случаях антибиотики должны вводиться внутривенно. У детей с ослабленным иммунитетом назначают препараты с широким спектром действия. Внутривенное введение антибиотиков продолжается до понижения температуры тела ребенка или до удаления дренажа. Затем назначаются препараты для орального применения, такие как ко-амоксиклав (60-90 мг/кг сут в 3 приёма в/в или внутрь) на период 1-4 недели или дольше, если остаются проявления заболевания.































Рис. 1.11. Алгоритм диагностики и лечения плевральной инфекции у детей
Дифференциальный диагноз
Табл. 1.28. Дифференциальный диагноз плевритов
|
Признак |
Сухой плеврит |
Серозный плеврит |
Гнойный плеврит |
Пиопневмоторакс напряженный |
|
Боли в грудной клетке |
Резко выражена |
Слабая, умеренная |
Слабая, умеренная |
Слабая, умеренная |
|
Лихорадка |
Зависит от причины заболевания |
37,5-38,5 0С |
39-40,5 0С |
39-40,5 0С |
|
Состояние больного |
Зависит от основного заболевания |
Средней, тяжести или тяжелое – зависит от количества выпота, этиологии |
Тяжелое |
Тяжелое или очень тяжелое |
|
Одышка |
Легкая |
Степень ДН зависит от количества плеврального выпота |
Респираторная катастрофа | |
|
Смещение средостения |
Нет |
В здоровую сторону, степень смещения зависит от количества выпота воздуха (при пиопневмотораксе) | ||
|
Перкуссия |
Легкое укорочение звука |
От легкого укорочения до тупости |
От легкого укорочения до тупости |
От легкого укорочения до тупости. Тимпанит над воздухом |
|
Аускультация |
Шум трения плевры, ослабление дыхания |
Резкое ослабление или отсутствие дыхания, иногда шум трения плевры |
Резкое ослабление или отсутствие дыхания, иногда шум трения плевры |
Резкое ослабление или отсутствие дыхания, иногда шум трения плевры |
|
Гемограмма |
Изменения зависят от этиологии и характера сопутствующей пневмонии и ОРВИ |
Умеренные изменения (лейкоцитоз, сдвиг формулы влево, ускорение СОЭ) |
Выраженные воспалительные изменения в крови, свойственные пиемическим очагам | |
|
Рентгенография |
Утолщение плевры |
Затемнение реберно-диафрагмального синуса, выявление жидкости в латеропозиции, смещение средостения в здоровую сторону |
Затемнение реберно-диафрагмального синуса, выявление жидкости в латеропозиции, смещение средостения в здоровую сторону |
Затемнение реберно-диафрагмального синуса, выявление жидкости в латеропозиции, смещение средостения в здоровую сторону, уровень жидкости над гноем, коллабирование легкого |
|
Микроскопия выпота |
Выпот отсутствует |
Лимфоциты, полинуклеары |
Нейтрофилы |
Нейтрофилы |
|
Цвет |
Нет |
Светло-желтый, прозрачный |
Сливкообразный, мутный, иногда с хлопьями или геморрагическим компонентом | |
|
Цитоз |
Отсутствует |
Менее 3000 в 1 мкл, лимфоциты, полинуклеары |
Более 5000 в 1 мкл, нейтрофилы | |
|
Белок |
- |
Ниже 30 г/л |
Выше 30 г/л | |
Доза антибиотиков не должна быть чрезмерной во избежание пенетрации плевры. При плеврите на фоне внебольничной пневмонии назначают: Цефуроксим, Ко-амоксиклав, Пенициллин, Амоксициллин, Клиндамицин. При аллергических реакциях на пенициллин назначается клиндамицин.
Установлено, что анальгетики (анальгин 50% 0,1 мл на год жизни) и антипиретики (ибуклин 20-40 мг/кг/сут в несколько приемов) способствуют более быстрому купированию проявлений плеврита.
Иммунокорригирующая терапия. Показания для назначения: дети младшего возраста, тяжелое течение заболевания, выраженные клинико-лабораторные проявления иммунологической вторичной недостаточности. Назначают: иммуноглобулины для внутривенного введения, переливание гипериммунной антистафилококковой или иной плазмы (10 мл/кг массы тела).
Интраплевральная фибринолитическая терапия сокращает срок госпитализации и рекомендована для использования при осложненных плевральных выпотах (густая жидкость или ее осумкование) или эмпиеме. Фибринолитики могут лизировать фибриновые перемычки при осумкованных эмпиемах и открывать лимфатические поры. С этой целью за рубежом применяется Урокиназа.
Физиотерапия при данной патологии положительного эффекта не дает.
С противовоспалительной целью показан Вобэмзим (1 таблетка на 6 кг массы тела/сут за 30 минут до еды 1 месяц), а при лихорадке жаропонижающие средства.
Особенности лечения метапневмонического плеврита. При признаках прогрессирования пневмонии следует заменить антибактериальную терапию. Показано назначение ибупрофена или индометацина, применение которых сокращает лихорадочный период. При отсутствии признаков деструкции возможно использование глюкокортикоидов.
Лечение больного проводится совместно с детским хирургом. Хирургическое лечение показано в том случае если эмпиема находиться в стадии организации, и если ее симптомы достоверны. Если у пациента имеется обширный выпот или ребенок находится в неудовлетворительном состоянии (респираторный дистресс-синдром и недостаточная оксигенация), рекомендуется немедленно перевести ребенка для дальнейшего лечения в хирургическое (реанимационное) отделение.
Консервативное лечение плевральной инфекции состоит из антибиотикотерапии изолированно или в комбинации с простым дренированием. Многие небольшие парапневмонические выпоты поддаются антибиотикотерапии без необходимости дальнейшего вмешательства. Выпот, сдавливающий легкое и нарушающий его функцию у температурящего ребенка требует проведения дренирования или рассмотрения возможности раннего хирургического вмешательства. Для контроля за постановкой дренажа или проведением торакоцентеза используется УЗИ. Дренаж перекрывают, если извлечено жидкости более 10 мл/кг. Окончательной ясности в вопросе о целесообразном объеме эвакуируемой жидкость нет. У взрослых считают, что дренаж должен быть перекрыт на 1 час, если извлечено 10 мл/кг жидкости. У взрослых, также как и у старших детей и подростков, не следует эвакуировать более 1,5 литров жидкости одномоментно, или скорость дренирования не должна превышать 500 мл/час.
Исходы. Прогноз для детей, перенесших эмпиему, обычно благоприятный. Проведенные исследования показали, что, несмотря на различия в подходах к лечению, большинство детей полностью выздоравливают, и функция легких у них приходит в норму.

Вопросы к экзамену. Легочные осложнения пневмоний.
Особенности развития, клинической картины, рентгенологических
изменений при легочной деструкции. Диагноз. Дифференциальный
диагноз. Особенности лечения легочных деструкций. Исходы.
ИНФЕКЦИОННЫЙ ТОКСИКОЗ (ИТ) – особый синдром, развивающийся в результате инфекционного процесса и характеризующийся фазовыми изменениями ЦНС, нарушениями периферического кровообращения, органными, электролитными и метаболическими сдвигами.
Нейротоксикоз – особая реакция организма на инфекционное заболевание. Ведущие проявления нейротоксикоза – неврологические расстройства и нарушения периферического кровообращения. Отсутствуют выраженные признаки обезвоживания.
Факторы риска развития ИТ: недоношенные дети, наличие в анамнезе судорог и других перинатальных поражений нервной системы, искусственное вскармливание, перенесенное за несколько недель до данного заболевания ОРИ, ранний возраст.
Этиология. Наиболее часто ИТ развивается при гриппе, аденовирусной инфекции, парагриппе. Реже – при пневмонии, сепсисе, менингите, энцефалите.
Патогенез






























Рис. 1.12. Схема патогенеза инфекционного токсикоза
Классификация. Выделяют три степени тяжести токсикоза (табл. 1.29).
Табл.1.29. Степени тяжести токсикоза
|
Степень тяжести токсикоза |
Нарушение периферического кровообращения |
Степень тяжести поражения нервной системы |
|
степень тяжести степень тяжести степень тяжести |
Компенсированное Субкомпенсированное Декомпенсированное |
Прекома Среднемозговая кома
Кома стволовая, терминальная |
Исследования. Общий анализ крови и мочи, электролиты крови, показатели КОС, коагулограмма, ЭКГ, ЭхоКГ, исследования, направленные на выявление патологии почек, печени, надпочечников, и др.
Анамнез, клиника. Развитию ИТ всегда предшествует какое либо инфекционное заболевание. Клиника ИТ складывается из нескольких синдромов (см. рис. 1.13).
Неврологические
расстройства
Рис 1.13. Клинические проявления при инфекционном токсикозе
В зависимости от ведущего синдрома выделяют различные варианты ИТ: инфекционно-токсический шок, синдром Рейе, гемолитико-уремический синдром, синдром Уотерхауза-Фридериксена, гипертермический синдром.
Табл.1.30. Классификация нарушений периферического кровообращения (Папаян А.В. с соавт., 1979)
|
Показатели |
Компенсированная ( степень) |
Субкомпенсированная ( степень) |
Декомпенсированная ( степень) |
|
Пульс
Дыхание
Температура
Соотношение ректальной и кожной температуры Кожа
Симптом «белого пятна»
Диурез
Артериальное давление
Метаболический ацидоз
Гематокрит
ЭКГ и ФКГ
ДВС-синдром
Эффект от оксигенотерапии |
Умеренное учащение до 150-180 в 1 мин
Ум. учащение до 60-70 в мин 38-39,5оС
Не нарушено
Нормальной окраски или гиперемирована
Отрицательный или слабо положительный Олигурия со снижением почасового диуреза до 5-10 мл/ч Повышено за счет систолического
ВЕ = 7 ммоль/л
Повышен на 0,05-0,07 л/л
Удлинение Q-T
Гиперкоагуляция, фаза тромбогеморрагического синдрома Благоприятный |
Учащение до 180-220 в 1мин
Гипервентиляция (80 и чаще в 1 мин) Гипертермия 40оС и выше
Уменьшение разницы
Бледная, мраморность кожи на конечностях
Положительный
Снижение до 2-3 мл/ч
Гипертензия с повышением диастолического давления ВЕ = -10 ммоль/л и более. Снижение рН до 7,25-7,20 Повышен более чем на 0,07 л/л
Удлинение Q-Т; укорочение Т-Р, зубец Т сливается с Р
Гиперкоагуляция, фаза тромбогеморрагического синдрома Отсутствует |
Тахикардия (свыше 220 в 1 мин) сменяется брадикардией и брадиаритмией. Определяется на крупных артериях. Тахипноэ сменяется брадипноэ
Гипертермия. В период терминальной комы гипотермия Уменьшение разницы до 0,5оС
Мраморность кожи на конечностях и туловище, геморрагическая сыпь, гипостазы Резко положительный или двухфазный
Анурия
Гипертензия сменяется гипотензией
рН = 7,20-7,00
Информативность снижается в связи с присоединяющейся анемией Брадиаритмия. Признаки прекращения сердечной деятельности. Смещение S-Т ниже изолинии, отрицательный Т в левых грудных отведениях Гипокоагуляция, фаза тромбогеморрагического синдрома
Отсутствует
|
Табл. 1.31. Классификация неврологических расстройств при токсикозах (по Папаяну. АВ. и Цыбулькину Э.К., 1979)
|
Неврологические расстройства |
Сознание |
Мышечный тонус, двигательная активность |
|
Прекома: ирритативная фаза сопорозная фаза
Среднемозговая (мезэнцефалодиэнцефальная) кома Стволовая, (бульбарная) кома Терминальная кома |
Сохранено, возбуждение Сохранено, заторможено
Отсутствует
Отсутствует
Отсутствует
|
Не изменен, беспокойство, гиперкинезы Закономерных изменений нет, двигательная заторможенность Повышен, двигательный автоматизм
Снижен, двигательная активность отсутствует Снижен, двигательная активность отсутствует |
|
Судороги |
Сухожильные рефлексы |
Вегетативная нервная система |
|
Отсутствуют
Отсутствуют Типичны
Редки, чаще связаны с клиническими признаками гипоксии
Отсутствуют |
Повышены
Повышены Гиперрефлексия
Гипорефлексия
Арефлексия |
Признаки повышенной активности симпатической части вегетативной нервной системы с расстройствами периферического кровотока - степени
Резкое повышение тонуса симпатической части вегетативной нервной системы с расстройствами периферического кровотока - степени Признаки угнетения обеих частей вегетативной нервной системы, сосудистый коллапс Признаки угнетения кровообращения и дыхания |
Табл. 1.32.Модифицированная шкала Глазго для детей младшего возраста
|
Признак |
Характер ответа |
Оценка в баллах |
|
Открывание глаз
Вербальный ответ
Двигательная реакция
|
Спонтанное На речь На боль Нет ответа Гуление Раздраженный крик Крик на боль Стоны на боль Нет ответа Нормальные спонтанные движения Отдергивание на прикосновение Отдергивание на боль Ненормальное сгибание Ненормальное разгибание Нет ответа |
4 3 2 1 5 4 3 2 1 6 5 4 3 2 1 |
Диагноз ИТ основывается выявлении основных проявлений этого синдрома: неврологических нарушений и расстройств микроциркуляции.
Лабораторные исследования при ИТ необходимы для выявления органных поражений и определения их функционального состояния.
Дифференциальный диагноз ИТ проводят с нейроинфециями, энцефалитическими реакциями, сепсисом, течением инфекционных заболеваний.
Таб. 1.33. Дифференциальный диагноз инфекционного токсикоза (Баранов А.А., соавт, 1997)
|
Клинический признак |
Инфекционный токсикоз |
Энцефалитическая реакция |
Энцефалит |
|
Сознание |
От сопора до комы (при разной степени токсикоза) |
Вне судорог – ясное или сомнолентность |
От ясного до комы |
|
Температура |
Фебрильная |
От субфебрильной до фебрильной |
От нормальной до фебрильной |
|
Судороги |
Характерны для Ι-ΙΙ степени токсикоза |
Генерализованные, чаще клонико-тонические |
Чаще очаговые |
|
Делирий |
Не характерен |
Кратковременный |
Отсутствует |
|
Аритмия дыхания |
При токсикозе ΙΙΙ степени |
Отсутствуют |
Выражены при поражении ствола |
|
Нарушение гемодинамики |
При токсикозе ΙΙΙ степени |
Отсутствуют |
Четкие |
|
Внутричерепное давление |
При токсикозе ΙΙ-ΙΙΙ степени |
Нормальное или несколько повышено |
Нормальное или несколько повышено |
|
Патологические рефлексы |
Двусторонние, несколько дней |
Двусторонние, кратковременные |
Чаще односторонние, стойкие |
|
Очаговая симптоматики |
Отсутствует |
Отсутствует |
Четко выражена |
|
Содержание белка в СМЖ |
Чаще повышено (при токсикозе ΙΙ-ΙΙΙ степени) |
Чаще повышено |
Нормальное или повышенное |
|
Цитоз СМЖ |
Отсутствует |
Отсутствует |
При менингоэнцефалите |
|
Течение |
Несколько дней |
Несколько дней |
Длительное |
|
Остаточные явления |
При перенесенной тяжелой гипоксии |
Отсутствуют |
Часто очаговый неврологический дефект |
|
Сочетание неврологических нарушений с нарушениями сознания |
Обязательный признак |
Только неврологические нарушения |
Преимущественно неврологическое нарушения |
Лечение, задачи лечения: лечение основного заболевания, нормализация нарушений периферического кровообращения, устранение гиперсимпатикотонии, устранение гипоксии, купирование неврологических нарушений, лечение синдромов ИТ, лечение полиорганной недостаточности.
Схема лечения: Обязательное лечение: ликвидация гиперсимпатикотонии, нормализация микроциркуляции и гемодинамики, купирование проявлений полиорганной недостаточности, коррекция КОС и электролитных нарушений, терапия заболевания, вызвавшего развитие ИТ.
Вспомогательное лечение: диета, элиминация токсинов, профилактика ДВС-синдрома, поддержание энергетического обеспечения метаболизма, лечение синдромов ИТ.
Диета при ИТ проводится по принципам, изложенным в разделе «Пневмония».
Показания для госпитализации: все дети с ИТ должны быть госпитализированы.
ИТ Ι степени
Интенсивный этап лечения решает следующие задачи: проведение нейровегетативной блокады, поддержание энергетического обеспечения метаболизма, нормализация микроциркуляции и гемодинамики, элиминация токсинов.
1. Нейровегетативная блокада: пипольфен 2,5% раствор по 0,15 мл/кг массы тела внутримышечно или внутривенно каждые 6-8 часов.
2. Коррекция гемоциркуляторных нарушений.
а) воздействие на сосудистый тонус: папаверин 2% раствор по 1-2 мг/год жизни внутримышечно или внутривенно. В последующем вводят эуфиллин 2,4% раствор по 6 мг/кг массы тела внутривенно каждые 6 часов на растворе глюкозе.
б) воздействие на сосудистую проницаемость и стабилизация клеточных мембран: аскорбиновая кислота 5% раствор по 1 мл внутривенно однократно.
3. Улучшение реологических свойств крови: трентал по 10 мг/кг массы тела внутривенно.
4. Коррекция водно-электролитных нарушений. Суточное количество жидкости при ИТ Ι степени назначается в объеме СЖП (суточной жидкости потребления). Основной путь введения жидкости – оральный. В качестве растворов для орального введения используют: Оралит, регидрон, цитроглюкосалан.
5. Коррекция дыхательной недостаточности.
6. Нормализация метаболизма в нейронах головного мозга: пирацетам 20% раствор по 50-100 мг/кг массы тела внутривенно в растворе глюкозы 3-4 раза в сутки.
7. Элиминация эндо- и экзотоксинов: смекта, полифепан.
8. Лечение синдромов, характерных для ИТ Ι степени:
а) гипертермический синдром: парацетамол по 10-15 мг/кг на прием; физическое охлаждение. При отсутствии эффекта от антипиретиков применяют литические смеси, включающие димедрол, пипольфен, папаверин, анальгин.
б) судорожный синдром: 0,5% раствор седуксена в разовой дозе 0,3-0,5 мг/кг (но не более 10 мг на одно введение); 20% раствор оксибутирата натрия по 50-100 мг/кг; 25% раствор магния сульфата по 0,2 мл/кг внутримышечно. При отсутствии эффекта назначают гексенал 5% раствор по 3-5 мг/кг внутримышечно.
9. Лечение заболевания, при котором развился синдром ИТ.
Инфекционный токсикоз ΙΙ степени
Интенсивный этап лечения решает следующие задача: проведение нейровегетативной блокады, поддержание энергетического обеспечения метаболизма, нормализация микроциркуляции и гемодинамики, элиминация токсинов.
1. Нейровегетативная блокада – дроперидол 0,25% раствор по 0,05-0,1 мл/кг массы тела внутривенно, только после ликвидации гиповолемии. Препарат вводят каждые 8-10 часов.
2. Коррекция гемоциркуляторных нарушений: пентамин 5% раствор по 0,05-0,1 мг/год внутривенно, однократно (противопоказан при гиповолемии). Затем вводят 2,4% раствор эуфиллина по 4-6 мг/кг массы тела внутривенно на растворе глюкозы каждые 6 часов.
3. Воздействие на сосудистую проницаемость и стабилизация клеточных мембран: преднизолон по 1-10 мг/кг/сутки внутривенно каждые 4 часа.
4. Улучшение реологических и коагуляционных свойств крови: никотиновая кислота по 0,5-1,0 мл внутривенно, однократно; кавинтон по 1 мг/кг массы тела внутривенно капельно; гепарин (при выявлении признаков гиперкоагуляции) по 50-200 ЕД/кг массы тела в сутки внутривенно, равномерно; плазма свежезамороженная по 5-8 мл/кг массы тела внутривенно, капельно, однократно. Для профилактики ДВС-синдрома также применяют курантил 0,5% раствор по 2-3 мг/кг/сутки внутривенно.
5. Коррекция вводно-электролитных и метаболических расстройств. Суточный объем жидкости уменьшается на 25% от СЖП. Примерно половина рассчитанного объема водится внутрь, остальная часть жидкости вводится внутривенно. Выбор кровезамещающих растворов определяется клиническими проявлениями токсикоза (отек мозга, сердечная недостаточность, и т.д.). В состав инфузионных сред следует включить растворы калия хлорида (4-7,5-10%). Количество вводимого калия рассчитывается по номограмме Абердина. Рассчитанное количество калия вводится только капельно, равномерно в течение суток. Препараты кальция (хлорид кальция, глюконат кальция) назначают из расчета 0,25-0,15 мл/кг/сутки.
6. Коррекция дыхательной недостаточности: оксигенотерапия.
7. Нормализация метаболизма в нейронах головного мозга: пирацетам 20% раствор по 50-100 мг/кг массы тела внутривенно в растворе глюкозы 3-4 раза в сутки.
8. Элиминация экзо- и эндотоксинов: а) лазикс по 1-3 мг/кг в сутки внутривенно; б) альбумин 10% по 10 мл/кг массы тела внутривенно капельно.
9. Для уменьшения активности лизосомальных ферментов показаны протеолитические ферменты: трасилол и контрикал (внутривенно капельно в дозе 500 ЕД/кг на 50-100 мл 5% раствора глюкозы).
10. Лечение синдромов, развивающихся при токсикозе ΙΙ степени: гипертермический синдром, судорожный синдром, сердечная недостаточность. При сердечной недостаточности показаны сердечные гликозиды внутривенно (0,05% раствор строфантина или 0,06% раствор коргликона по 0,1-0,2 мл 1-2 раза в сутки).
10. Лечение заболевания, при котором развился синдром инфекционного токсикоза.
Инфекционный токсикоз ΙΙΙ степени
Реанимационный этап решает следующие задачи: стабилизация центральной гемодинамики, восполнение ОЦК, ранняя искусственная ИВЛ, коррекция жизнеугрожающего синдрома.
1. Коррекция гемоциркуляторных нарушений, нормализация системной гемодинамики: преднизолон по 5-10 мг/кг массы тела внутривенно одномоментно.
2. Далее необходимо внутривенно ввести свежезамороженную плазму или альбумин по 10-20 мл/кг массы тела капельно или кристаллоиды (физраствор) в дозе 30 мл/кг/час (до стабилизации показателей гемодинамики).
3. Допамин. В дозе 2-5 мкг/кг/мин препарат нормализует нарушения микроциркуляции и обладает диуретическим эффектом. В дозе 6-9 мкг/кг/мин допамин оказывает инотропное действие (кардиостимулирующий эффект). В дозе свыше 10 мкг/кг/мин допамин повышает уровень артериального давления. Допамин разводят 5% раствором глюкозы или физиологическим раствором до общего объема 100 мл. В этом случае параметр введения 1 мл/час соответствует скорости введения препарата 1 мкг/кг/мин.
Интенсивный этап лечения решает следующие задача: проведение нейровегетативной блокады, поддержание энергетического обеспечения метаболизма, нормализация микроциркуляции и гемодинамики, элиминация токсинов.
1. Нейровегетативная блокада (неглубокая): дроперидол 0,25% раствор по 0,05 мл/кг массы тела внутривенно, только после ликвидации гиповолемии. Препарат вводят каждые 8-10 часов.
2. Воздействие на сосудистый тонус: эуфиллин 2,4% раствор по 4-6 мг/кг массы тела внутривенно каждые 6 часов.
3. Улучшение реологических и коагуляционных свойств крови: кавинтон по 1 мг/кг массы тела внутривенно капельно.
4. Гепарин (при гиперкоагуляции) по 50-100 ЕД/кг тела в сутки внутривенно, равномерно.
5. Коррекция водно-электролитных нарушений. Суточный объем жидкости уменьшается на 50% от СЖП. Весь рассчитанный объем жидкости вводится внутривенно. В состав инфузионных сред следует включить растворы калия хлорида (4-7,5-10% растворы). Количество вводимого калия рассчитывается по номограмме Абердина. Рассчитанное количество калия вводится только капельно, равномерно в течение суток. Препараты кальция (хлорид кальция, глюконат кальция) назначают из расчета 0,25-0,15 мл/кг/сутки. Выбор кровезамещающих растворов определяется клиническими проявлениями токсикоза (отек мозга, сердечная недостаточность, и т.д.).
6. Лечение синдромов, развивающихся при токсикозе ΙΙΙ степени: инфекционно-токсический шок, острая сердечная недостаточность.
7. Нормализация метаболизма в нейронах головного мозга: пирацетам 20% раствор по 50-100 мг/кг массы тела внутривенно в растворе глюкозы 3-4 раза в сутки.
8. Элиминация экзо- и эндотоксинов: а) лазикс по 1-3 мг/кг в сутки внутривенно; б) альбумин 10% по 10 мл/кг массы тела внутривенно капельно, в) плазмаферез по схеме.
9. Лечение заболевания, при котором развился синдром инфекционного токсикоза.
Вопросы к экзамену.
Первичный
инфекционный токсикоз. Причины.
Патогенез. Клинические синдромы.
Диагностика. Дифференциальный диагноз.
Лечение. Показания и особенности
инфузионной терапии. Коррекция
сердечно-сосудистых расстройств и
дыхательной недостаточности.
ХРОНИЧНКИЕ НЕСПЕЦИФИЧЕСКИЕ БРОНХОЛЕГОЧНЫЕ ЗАБОЛЕВАНИЯ (ХНБЛЗ) представляют собой хронический воспалительный процесс, имеющий в своей основе необратимые морфологические изменения в виде деформации бронхов и пневмосклероза в одном или нескольких сегментах, бронхоэктазов и сопровождающийся рецидивами воспаления в бронхах или легочной ткани.
Этиология. К формированию ХНБЛЗ проводят: ателектазы различного генеза, включая врожденные; аспирация инородных тел, хроническая аспирация пищи. Неблагоприятному исходу процесса способствуют ранний возраст, сопутствующие заболевания, поздно начатое и неправильное лечение. Из эндогенных факторов следует назвать врожденные микродефекты бронхиальных структур, иммунодефицит, цилиарную дисфункцию.
Патогенез ХНБЛЗ разработан недостаточно. Центральное место в патогенезе ХНБЛЗ занимает инфекция. В результате развития и персистирования воспалительного процесса развивается повреждение цилиарного эпителия бронхов, гиперплазия бокаловидных клеток, разрушение реснитчатого эпителия.
Следствием длительных воспалительных изменений является формирование необратимых расширений бронхов с выраженными структурными изменениями их стенок и функциональной неполноценностью.
Страдает функция бронхов – нарушение мукоцилиарного клиренса, часто присоединяется бронхиальная обструкция.















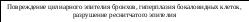








Рис. 1.14. Схема патогенеза ХНБЛЗ
Между этиологическими факторами ХНБЛЗ, воспалением и бронхиальной обструкцией существует взаимосвязь («порочный круг», рис. 1.15).






















Рис. 1.15. «Порочный круг» при ХНБЛЗ (Середа Е.В., 2002)
Классификация
Хроническая патология легких у детей включает:
Инфекционно-воспалительные болезни легких;
Врожденные пороки развития бронхолегочной системы;
Наследственные болезни легких;
Поражения легких при других наследственных заболеваниях;
Аллергические болезни легких.
Инфекционно-воспалительные болезни легких представлены: хроническим бронхитом, бронхоэктатической болезнью.
Хронический бронхит (ХБ) – хроническое распространенное воспалительное поражение бронхов.
ХБ рассматривается в настоящее как самостоятельная нозологическая единица. Первичный ХБ – хроническое распространенное воспалительное поражение бронхов, протекающее с повторными обострениями. В МКБ-10 выделяют: простой, слизисто-гнойный, неуточненный ХБ. ХБ может быть и вторичным (синдром при основной патологии).
Бронхоэктатическая болезнь (БЭБ) – приобретенное хроническое воспалительное заболевание бронхолегочной системы, характеризующееся гнойно-воспалительным процессом в расширенных деформированных бронхах с инфильтративными и склеротическими изменениями в перибронхиальном пространстве.
БЭБ – это самостоятельная нозологическая форма. Под термином «бронхоэктазы» понимают необратимые расширения бронхов, которые могут локализоваться или охватывать целые отделы бронхиального дерева. Любая форма бронхоэктазов связана с бактериальной инфекцией. Основную роль в появлении бронхоэктазов играет повреждение бронхиальной стенки инфекцией. БЭБ, как отдельную нозологическую форму, следует отличать от бронхоэктазов, развивающихся при других заболеваниях. К ним относят: врожденные аномалии бронхолегочной системы, синдром Вильямса-Кембелла, трахеобронхомегалию, муковисцидоз, первичные иммунодефициты, первичную цилиарную дискинезию, синдром Картагенера, дефицит альфа-1-антитрипсина, синдром Элерса-Данлоса, синдром Марфана.
Пороки развития бронхолегочной системы представлены пороками развития легких: агенезия легких, аплазия легких, секвестрация легких, кисты легких, гипоплазия легких.
Распространенные пороки развития стенки трахеи и бронхов включают: трахеобронхомегалию, трахеобронхомаляцию, синдром Вильямса-Кембелла, бронхиолоэктатическую эмфизему.
Ограниченные пороки развития стенки трахеи и бронхов представлены: врожденными стенозами, врожденной лобарной эмфиземой, дивертикулами трахеи и бронхов, добавочными бронхами; пороками отдельных бронхов; трахеобронхопищеводными свищами.
Исследования: общий анализ крови и мочи, посев мокроты на флору и цитологическое исследование мокроты, биохимический анализ крови (общепринятые исследования), исследование газов крови, спирограмма (дети старше 5 лет); проба с бронхолитиком; рентгенография органов грудной клетки, бронхоскопия (с анализом бронхиального содержимого), исследование кала на яйца глист. По показаниям: определение иммуноглобулинов в крови, рентгенография придаточных пазух носа, ЭХО-КГ, проба Манту, потовая проба, пневмосцинтиграфия, бронхография, биопсия слизистой бронха с исследованием реснитчатого эпителия, КТ, ЯМР, ангиопульмонография, анализ на ά1-антитрипсин, анализ пота на хлориды.
Анамнез, клиника. В анамнезе у детей с ХНБЛЗ выявляют неоднократные пневмонии одной локализации, перенесенную тяжелую пневмонию типа стафилококковой, затяжное течение сегментарной пневмонии, особенно в раннем возрасте; указания на врожденные пороки развития бронхолегочной системы, инородное тело бронхов, ателектазы у недоношенных детей, иммунодефицитное состояние, бронхолегочную дисплазию после ИВЛ, мукоциллиарную недостаточность, перенесенные в тяжелой форме коклюш и корь. Возможно выявление лихорадки, отставания в росте, недостаточной прибавку в массе тела, ограничение физической активности.
Характерны жалобы на упорный кашель чаще по утрам, ночью, с отхождением мокроты (в том числе и в отсутствии ОРИ). Количество мокроты может варьировать от небольшого (20-50 мл в сутки) до 100-150 мл, при наличии бронхоэктазов мокрота может быть слизисто-гнойная или гнойная.
Симптомокомплекс хронической интоксикации, гипоксии — быстрая утомляемость, снижение работоспособности, нарушение концентрации внимания, ослабление памяти, бледность, тени под глазами, могут быть признаки дистрофии, наличие «барабанных палочек», «часовых стекол», асимметричная деформация грудной клетки.
Бронхолегочный синдром: выявляется укорочение звука при перкуссии локального характера или мозаичность картины. При аускультации на фоне жесткого дыхания наличие стойких локальных разнокалиберных влажных и сухих разнотембровых хрипов.
ХБ характеризуется наличием длительного кашля с мокротой, постоянством выслушивания влажных и сухих хрипов над легкими.
БЭБ характеризуется кашлем с большим количеством гнойной мокроты. Отмечается отставание детей в физическом развитии. Часто выявляют различные варианты деформации грудной клетки. Типичны разной степени выраженности дыхательная недостаточность, барабанные палочки, часовые стекла. Характерны жесткое дыхание, разнокалиберные влажные хрипы, трескучие хрипы типа «пулеметного треска», дистанционные хрипы.
Диагноз
Диагноз ХБ устанавливается на основании клиники и подтверждается при помощи, бронхоскопии, спирографии, бронхографии, компьютерной томографии. При этом следует исключить все другие причины формирования хронической бронхолегочной патологии.
Первичный ХБ диагностируется при наличии кашля с мокротой, постоянных хрипов в течение 3 месяцев и более. На протяжении года должно быть не менее 3 обострений. Общая продолжительность заболевания 2 года и более. Необходимо исключить заболевания, протекающие с вторичным бронхитом, который является компонентом хронических заболеваний легких и бронхов (муковисцидоз, первичная цилиарная дискинезия, пороки развития бронхолегочной системы и др.).
Диагноз БЭБ устанавливается с учетом оценки клиники. Помимо собственно документации наличия бронхоэктазов (бронхоскопия, бронхография, КТ) при рентгенологическом исследовании выявляют деформацию легочного рисунка, перибронхиальные уплотнения, ячеистый легочной рисунок, кольцевидные тени, смещение органов средостения. Необходимо провести дифференциальный диагноз между собственно БЭБ и бронхоэктазами, как проявлением основной патологии.
Лабораторные исследования
Общий анализ крови - при обострении ХНБЛЗ регистрируют лейкоцитоз нейтрофильного характера, увеличение СОЭ.
При рентгенологическом исследовании при ХБ выявляют: усиление и деформацию легочного рисунка без локального пневмосклероза.
Бронхоскопия при ХБ - картина простого, слизисто-гнойного эндобронхита. При ХБ имеется деформация бронхов различной степени выраженности и распространенности. При первичном ХБ выявляют изменения в слизистом и подслизистом слое бронхов с гиперплазией желез.
Бронхоскопия при БЭБ выявляет различные варианты бронхоэктазов, деформации бронхов и воспалительных изменений.
Бронхография при ХБ обнаруживает деформацию стенок бронхов, их втяжение и выбухание, искривление и оголенность бронхиальных стволов. При этом локальный пневмосклероз не выявляется. Существенным является положение, согласно которому трансформация ХБ в бронхоэктазы не происходит.
Бронхография при БЭБ - деформация бронхиального дерева, расширение дистальных участков бронхов, наличие цилиндрических и мешотчатых бронхоэктазов.
Спирография - нарушение функции внешнего дыхания рестриктивного, обструктивного или смешанного характера.
Анализ мокроты - наличие нейтрофилов, макрофагов, бактерий, (чаще грамотрицательная флора, устойчивая к антибиотикам).
Бактериологическое исследование мокроты- чаще всего выделяют гемофильную палочку, β-гемолитический стрептококк, пневмококк, разные виды стафилококков нередко идентифицируют микоплазмы как самостоятельно, так и в ассоциации с другими микроорганизмами.
Дифференциальный диагноз необходимо проводить с: туберкулезом; наследственной бронхолегочной патологией; врожденными аномалиями бронхолегочной системы; поражениями легких при системных заболеваниях; рецидивирующими бронхитами.
Таб. 1.34 Дифференциальный диагноз хронического бронхита
|
Признак |
Хронический бронхит |
Рецидивирующий бронхит |
|
Ведущий этиологический признак |
Табачный дым |
Эпизод ОРВИ |
|
Кашель с мокротой |
Наличие на протяжении 3- мес. и более |
В течение 3-4 недель |
|
Хрипы в легких |
Тоже |
2- 4 недели |
|
Общая продолжительность заболевания |
2 года и более |
Не менее 1,5-2 лет |
|
Бронхоскопия |
картина простого, слизисто-гнойного, эндобронхита, деформация бронхов различной степени выраженности и распространенности |
Проявления эндобронхита |
|
Микроскопия слизистой |
Изменения в слизистом и подслизистом слое бронхов с гиперплазией желез |
Изменения неоднозначны |
|
Бактериологическое исследование мокроты |
Гемофильная палочка, β-гемолитический стрептококк и др. |
Пневмококк, гемофильная палочка и др. в 45% |
|
Течение |
Рецидивы продолжаются до 7-9-12 лет |
Рецидивы прекращаются через 2-3 года |
Лечение, задачи лечения: купирование (снижение интенсивности) воспалительных проявлений, удлинение периода ремиссии, повышение качества жизни пациента, предупреждение прогрессирования заболевания и формирования осложнений.
Схема лечения. Обязательными при ХНБЛЗ являются: антибактериальная терапия, муколитическая терапия, позиционный дренаж, вибрационный массаж грудной клетки, противовоспалительное лечение, ЛФК.
Вспомогательное лечение: режим, диета, лечение бронхообструктивного синдрома, физиотерапия, лечебная бронхоскопия, мукорегуляторы, фитотерапия,эндобронхиальное введение антибиотиков, хирургическое лечение.
Показания для госпитализации: тяжелые обострения ХНБЛЗ, осложненное течение заболевания, наличие тяжелой фоновой патологии, необходимость углубленного обследования, госпитализация по социальным показаниям.
При обострении БЭБ, ХБ назначается постельный или полупостельный режим, диета с повышенным количеством белка (мясо, творог) и жиров (сливочное масло, рыбий жир).
Антибактериальная терапия при ХП и БЭБ применяется во всех случаях обострений заболевания.
Показания для антибактериальной терапии при лечении ХБ:
обострение ХБ или его высокая активность вне обострения;
развитие пневмонии или обострение легочного очага инфекции;
присоединение микоплазменной или хламидийной инфекции;
при симптомах, подозрительных на наличие бактериальной инфекции;
при возникновении внелегочного очага бактериального процесса (синусит, отит и др.).
Табл. 1.35. Муколитические препараты при лечении ХНБЛЗ
|
Препарат |
Дозировка |
|
N-ацетилцистеин АЦЦ, Мукобене, Мукомист и др. |
Внутрь после еды: детям до 2лет 100 мг 2 раза в день, 2-6 лет – 100 мг 3 раза в день, старше 6 лет – 200 мг 2-3 раза в день. В ингаляциях – 150-300 мг на процедуру. |
|
Месна, Мистаброн |
В ингаляциях – дозировки индивидуальные |
|
Карбоцистеин Флюдитек |
Сироп 2%. Детям 2-5 лет – по 100 мг (по 5 мл – 1 ч. ложка) 2 раза в день, старше 5 лет по 5 мл 3 раза в день |
|
Карбоцистеина лизиновая соль Флуифорт |
Сироп 450 мг/5мл: внутрь 2-3 раза в сутки детям 1-5 лет - по 2,5 мл (225 мг). 5-12 лет – о 5п мл (450 мг), старше 12 лет – по 15 мл. |
|
Амброксол Лазолван Медовен Фервекс от кашля |
Таблетки 30 мг, раствор для приема внутрь и для ингаляций 7,5 мг/мл, сироп 15 мг/5 мл, 30 мг/5 мл. Внутрь детям до 5 лет – 7,5 мг, 5-12 лет – 15 мг, старше 12 лет – 30 мг 2 – 3 раза в день. Принимают после еды, запивая небольшим количеством жидкости. Ингаляции: младше 5 лет – по 2 мл, старше 5 лет – 2-3 мл 1-2 раза в день. |
|
Пульмозим Дорназа альфа |
В ингаляциях по 2,5 мг 1-3 раза в день через небулайзер. Эндобронхиально по 1-2 ампулы на процедуру. |
Антибактериальная терапия строится с учетом результатов высева возбудителя из мокроты. При отрицательных результатах посевов лечение проводится с учетом наиболее вероятного возбудителя заболевания. Антибиотикотерапию можно начинать с защищенных пенициллинов, цефалоспоринов, аминогликозидов. При нетяжелых обострениях возможно оральное применение препаратов (см. также «Лечение пневмонии»). При недостаточной эффективности лечения показаны лечебные бронхоскопии, эндотрахеальное введение антибиотиков.
Важное место в лечении обострений ХБ и БЭБ занимает постуральный дренаж, который проводят 3-4 раза в день по 10-15 минут до еды.
Муколитическая терапия при ХНБЛЗ направлена на разжижение и удаление мокроты. Для этих целей рекомендуют применение муколитиков (табл. 1.35).
Лечение синдрома бронхиальной обструкции при ХНБЛЗ представляет сложную проблему. При проведении этого лечения предпочтение следует отдавать пролонгированным препаратам, к которым относят β2-агонисты длительного действия (Форадил, и др.).
Физиотерапия при ХНБЛЗ включает УВЧ, микроволновую терапию, лекарственный электрофорез. При катаральных проявлениях в легких, обструкции, гиповентиляции применяют электрофорез с платифиллином. При сильном кашле - электрофорез с 0,1% раствором дионина. В периоде стихания воспалительных изменений назначают индуктотермию или ультразвуковую терапию.
Санаторное лечение закрепляет результаты терапии обострения, улучшает предоперационную подготовку и реабилитацию после операции и включает в себя: ЛФК, подвижные игры, прогулки, спортивные упражнения.
Из средств фитотерапии применяют: зверобой, цветы ромашки, трава багульника и др.
Показано использование позиционного дренажа, вибромассажа грудной клетки, ЛФК.
Оперативное лечение рекомендуется при наличии хорошо отграниченного участка пневмосклероза с бронхоэктазами, а также (паллиативная операция) при обширных проявлениях, негативно влияющих на развитие ребенка. При тяжелых двусторонних процессах удаление наиболее пораженных сегментов уменьшает степень интоксикации и способствует физическому развитию ребенка.
Исходы. Прогноз при ХНБЛЗ зависит от вида заболевания и распространенности бронхолегочных изменений. Наиболее благоприятный прогноз при ХБ. Улучшение состояния и течения заболевания наблюдается в подростковом возрасте.
Прогноз при БЭБ более серьезный, чем при ХБ. Улучшение состояния с возрастом наблюдают только у 1/3 пациентов. Однако и прогрессирования заболевания также не происходит. Полного выздоровления даже после оперативного вмешательства нет.
Наиболее серьезный прогноз при кистозной гипоплазии легкого. На протяжении наблюдения сохраняются клинические проявления заболевания.
Профилактика ХНБЛЗ включает в себя весь комплекс мер, используемых при острых пневмониях (улучшение жилищных условий, рациональное питание, закаливание, лечение фоновой патологии и др.). Особое место занимает использование пневмококковых вакцин. Важным является своевременное удаление инородных тел, раннее распознавание и лечение ателектазов.
Вопросы к экзамену.
Хронический бронхит. Бронхоэктатическая
болезнь. Этиология. Патогенез. Клиническая
картина. Диагностика. Показания к
бронхологическому исследованию.
Бронхологические методы исследования:
бронхоскопия, бронхография. Неинвазивные
методы исследования: рентгенологическое
исследование легких, компьютерная
томография (КТ), ядерно-магнитная
резонансная томография (ЯМРТ).
Радиоизотопные методы исследования.
Дифференциальный диагноз. Лечение.
Немедикаментозные
методы лечения. Показания к хирургическому
лечению. Исходы. Профилактика.

 ефтриаксон
в/в
ефтриаксон
в/в ефтриаксон
per oss
ефтриаксон
per oss