
Патологическая анатомия / Пат.анатомия ИБС
.pdfМатериалыдляподготовкикпрактическомузанятиюпотеме: «Ишемическая болезнь сердца. Церебро-васкулярные болезни»
Содержание:
1.Графылогических структур
2.Лекция
3.Микропрепараты
4.Иллюстративный материал
5.Ситуационныезадачи
6.Тестовыезадания
7.Эталоныответовк тестовымзаданиям
1.ГРАФЫЛОГИЧЕСКИХСТРУКТУР Ишемическая болезнь сердца
Сущность болезни: относительная или абсолютная ишемия ограниченного участка миокарда.
Фоновые заболевания: атеросклероз, гипертоническая болезнь.
Факторы риска: гиперлипидемия, гипертония, гиподинамия, психоэмоциональное перенапряжение, курение, отягощенная наследственность, ожирение.
Течение: острое, хроническое.
Формы ИБС
острые: ишемическая дистрофия миокарда, инфаркт миокарда;
хронические: атеросклеротический мелкоочаговый кардиосклероз, постинфарктный крупноочаговый кардиосклероз, хроническая аневризма сердца.
Локализация: инфаркт передней, задней, боковой стенки левого желудочка, межжелудочковой перегородки, сосочковых мышц, субэндокардиальный, интрамуральный, трансмуральный.
Стадии развития инфаркта:
•донекротическая;
•некротическая;
•организации;
•постинфарктных изменений.
Осложнения: кардиогенный шок, разрыв миокарда, тромбоэмболия, перикардит, острая или хроническая сердечная недостаточность, отек легких.
Церебро-васкулярная болезнь
Сущность заболевания:острые нарушения мозгового кровообращения и их последствия.
Фоновые заболевания:атеросклероз, гипертоническая болезнь, реже - симптоматическая гипертензия и др.
Патогенез:психоэмоциональное перенапряжение; спазм, парез сосудов, плазмопропитывание их стенок; тромбоз, тромбэмболия церебральных, сонных, позвоночных артерий.
Клинико – анатомические проявления: транзиторная ишемия мозга; кровоизлияния в вещество головного мозга, субарахноидальное пространство (геморрагический инсульт); ишемические инфаркты головного мозга (ишемический инсульт).
Локализация: подкорковые узлы, мозжечок, варолиев мост (геморрагический инсульт); кора головного мозга, реже - подкорковые узлы (геморрагический инфаркт).
Исход: транзиторные расстройства - обратимы; геморрагические и ишемические инсульты - образование кист.
Значение: нарушение функций головного мозга в зависимости от локализации и объема процесса.
Последствия: параличи, парезы, смерть.
2. ЛЕКЦИЯ Ишемическая болезнь сердца
Актуальность проблемы
Ишемическая болезнь сердца (ИБС) – группа заболеваний, обусловленных абсолютной или относительной недостаточностью коронарного обращения. Поэтому ишемическая болезнь – это коронарная болезнь сердца. Она выделена как “самостоятельное заболевание”. Всемирной организацией здравоохранения в 1965 г. в связи с большой социальной значимостью. Ишемическая болезнь в настоящее время широко распространена во всем мире, особенно в экономически развитых странах. Опасность ишемической болезни сердца заключается в скоропостижной смерти. На долю ее приходится примерно 2/3 случаев смерти от сердечно-сосудистых заболеваний. Болеют чаще мужчины в возрасте 40-65 лет.
Ишемическая болезнь сердца – это сердечная форма атеросклероза и гипертонической болезни, проявляющаяся ишемической дистрофией миокарда, инфарктом миокарда, кардиосклерозом.
Ишемическая болезнь сердца течет волнообразно, сопровождаясь коронарными кризами, т.е. эпизодами острой (абсолютной) коронарной недостаточности, возникающими на фоне хронической (относительной недостаточности коронарного кровообращения). В связи с этим различают острую и хроническую формы ишемической болезни сердца.
Острая ишемическая болезнь сердца морфологически проявляется ишемической дистрофией миокарда и инфарктом миокарда, хроническая ишемическая болезнь сердца (ХИБС) – кардиосклерозом (диффузным мелкоочаговым и постинфарктным крупноочаговым), осложняющимся иногда хронической аневризмой сердца.
Ишемическая дистрофия миокарда, или острая очаговая дистрофия миокарда, развивается при относительно кратковременных эпизодах коронарного криза, когда возникают характерные изменения электрокардиограммы при отсутствии некроза миокарда (отсутствует повышение активности трансаминаз, лактатдегидрогеназы и др.). Миокард дряблый и бледный, в участках ишемии иногда пестрый и отечный. Нередко в коронарной артерии обнаруживается свежий тромб.
Макроскопически при обработке поверхности разреза миокада раствором солей тетразолия, теллурита калия, участки ишемии выглядят светлыми на темном фоне неизмененного миокарда, потому что в участках ишемии активность окислительно-восстановитсльных ферментов резко ослаблена и поэтому зерна формазана, а также восстановленный теллур не выпадают.
Микроскопически находят дилатацию капилляров, стаз и сладж-феномен эритроцитов, отек интерстициальной ткани, периваскулярные кровоизлияния, скопления лейкоцитов по периферии зоны ишемии. Мышечные волокна теряют поперечную исчерченность, лишены гликогена, они интенсивно окрашиваются эозином, фуксином, пиронином и реактивом Шиффа, что свидетельствует о некробиотических изменениях. Окрашенные акридиновым оранжевым, они дают в люминесцентном микроскопе не оранжевое, а зеленое свечение, что позволяет отличить зону ишемии от интактного миокарда. Поляризационно-оптически выявляется обилие контрактур. Ранние электронномикроскопические и гистохимические изменения сводятся к уменьшению числа гранул гликогена, снижению активности окислительно-восстановительных ферментов (особенно дегидрогеназ и диафораз), набуханию и деструкции митохондрий и саркоплазматической сети. Эти изменения, связанные с нарушением тканевого дыхания, усилением анаэробного гликолиза и разобщением дыхания и окислительного фосфорилирования, появляются уже через несколько минут от начала ишемии.
Осложнением ишемической дистрофии миокарда чаще всего является острая сердечная недостаточность, она же становится и непосредственной причиной смерти.
Инфаркт миокарда – это ишемический некроз сердечной мышцы. Как правило, это
ишемический (белый) инфаркт с геморрагическим венчиком. Инфаркт миокарда принято классифицировать по ряду признаков:
•по времени его возникновения;
•по локализации в различных отделах сердца и сердечной мышцы;
•по распространенности;
•по течению.
Инфаркт миокарда – понятие временное.
Первичный (острый) инфаркт миокарда длится примерно 8 недель с момента приступа ишемии миокарда. Если инфаркт миокарда развивается спустя 8 недель после первичного (острого), то его называют повторным инфарктом. Инфаркт, развившийся в течение 8 недель существования первичного (острого), его обозначают как рецидивирующий инфаркт миокарда.
Инфаркт миокарда локализуется чаще всего в области верхушки, передней и боковой стенок левого желудочка и передних отделов межжелудочковой перегородки, т. е. в бассейне передней межжелудочковой ветви левой венечной артерии, которая функционально более отягощена и сильнее других ветвей поражается атеросклерозом. Реже инфаркт возникает в области задней стенки левого желудочка и задних отделов межжелудочковой перегородки, т. е. в бассейне огибающей ветви левой венечной артерии. Когда атеросклеротической окклюзии подвергаются основной ствол левой венечной артерии и обе его ветви, развивается обширный инфаркт миокарда. В правом желудочке и,
особенно в предсердиях инфаркт развивается редко. Топография и размеры инфаркта определяются не только степенью поражения определенных ветвей венечных артерий, но и типом кровоснабжения сердца (левый, правый и средний типы). Поскольку атеросклеротические изменения обычно интенсивнее выражены в более развитой и функционально отягощенной артерии, инфаркт миокарда чаще наблюдается при крайних типах кровоснабжения – левом или правом. Эти особенности кровоснабжения сердца позволяют понять, почему, например, при тромбозе нисходящей ветви левой венечной артерии в разных случаях инфаркт имеет различную локализацию (передняя или задняя стенка левого желудочка, передний или задний отдел межжелудочковой перегородки). Размеры инфаркта определяются степенью стеноза венечных артерий, функциональной способностью коллатерального кровообращения, уровнем закрытия (тромбоз, эмболия) артериального ствола, от функционального состояния миокарда. При гипертонической болезни, сопровождающейся гипертрофией мышцы сердца, инфаркты имеют более распространенный характер.
Топографически различают:
•субэндокардиальньный инфаркт;
•субэпикардиальный инфаркт;
•интрамуральньный инфаркт (при локализации в средней части стенки сердечной мышцы);
•трансмуральный инфаркт (при некрозе всей толщи сердечной мышцы.
При вовлечении в некротический процесс эндокарда (субэндокардиальный и трансмуральный инфаркты) в ткани его развивается реактивное воспаление, на эндотелии появляются тромботические наложения. При субэпикардиальном и трансмуральном инфарктах нередко наблюдается реактивное воспаление наружной оболочки сердца – фибринозный перикардит.
По распространенности некротических изменений в сердечной мышце, различают:
•мелкоочаговый;
•крупноочаговый;
•трансмуральный инфаркт миокарда.
Втечении инфаркта миокарда различают две стадии:
•некротическую стадию;
•стадию рубцевания.
При некротической стадии микроскопически периваскулярно выявляют мелкие участки сохранившихся кардиомиоцитов. Область некроза отграничена от сохранившегося миокарда зоной полнокровия и лейкоцитарной инфильтрации (демаркационное воспаление). Вне очага некроза отмечается неравномерное кровенаполнение, кровоизлияния, исчезновение из кардиомиоцитов гликогена, появлением в них липидов, деструкция митохондрий и саркоплазматической сети, некроз единичных мышечных клеток.
Стадия рубцевания (организации) инфаркта начинается по существу тогда, когда на смену лейкоцитам приходят макрофаги и молодые клетки фибробластического ряда. Макрофаги принимают участие в резорбции некротических масс, в их цитоплазме появляются липиды, продукты тканевого детрита. Фибробласты, обладая высокой ферментативной активностью, участвуют в фибриллогенезе.
Организация инфаркта происходит как из зоны демаркации, так и из “островков” сохранившейся ткани в зоне некроза. Этот процесс продолжается 7–8 недель, однако, эти сроки подвержены колебаниям в зависимости от размеров инфаркта и реактивности организма больного. При организации инфаркта на его месте образуется плотный рубец. В таких случаях говорят о
постинфарктном крупноочаговом кардиосклерозе. Сохранившийся миокард, особенно по периферии рубца, подвергается регенерационной гипертрофии.
Осложнениями инфаркта являются кардиогенный шок, фибрилляция желудочков, асистолия, острая сердечная недостаточность, миомаляция (расплавление некротизированного миокарда), острая аневризма и разрыв сердца (гемоперикард и тампонада его полости), пристеночный тромбоз, перикардит.
Смерть при инфаркте миокарда может быть связана как с самим инфарктом миокарда, так и с его осложнениями. Непосредственной причиной смерти в ранний период инфаркта становятся
фибрилляция желудочков, асистолия, кардиогенный шок, острая сердечная недостаточность.
Смертельными осложнениями инфаркта миокарда в более поздний период являются разрыв сердца
или его острой аневризмы с кровоизлиянием в полость перикарда, а также тромбоэмболии (например, сосудов головного мозга) из полостей сердца, когда источником тромбоэмболии становятся тромбы на эндокарде в области инфаркта.
Церебро-васкулярные заболевания Классификация цереброваскулярных заболеваний
I.Заболевания головного мозга с ишемическим повреждением
1.Ишемическая энцефалопатия
2.Ишемический инфаркт головного мозга
3.Геморрагический инфаркт головного мозга
II.Внутричерепные кровоизлияния
1.Внутримозговые
2.Субарахноидальные
3.Смешанные
III.Гипертензионные цереброваскулярные заболевания
1.Лакунарные изменения
2.Субкортикальная лейкоэнцефалопатия
3.Гипертензионная энцефалопатия
Различают следующие основные группы заболеваний:
1)заболевания головного мозга, связанные с ишемическими повреждениями — ишемическая энцефалопатия, ишемический и геморрагический инфаркты головного мозга;
2)внутричерепные кровоизлияния;
3)гипертензионные цереброваскулярные заболевания — лакунарные изменения, субкортикальная лейкоэнцефалопатия, гипертензионная энцефалопатия.
В клинике используется термин инсульт (от лат. in-sultare -скакать), или мозговой удар. Инсульт может быть представлен разнообразными патологическими процессами: - геморрагическим инсультом
— гематомой, геморрагическим пропитыванием, субарахноидальным кровоизлиянием; - ишемическим инсультом — ишемическим и геморрагическим инфарктом.
Заболевания головного мозга, обусловленные ишемическим повреждением. Ишемическая энцефалопатия. Стенозирующий атеросклероз церебральных артерий сопровождается нарушениями в поддержании постоянного уровня кровяного давления в сосудах головного мозга. Возникает хроническая ишемия. Наиболее чувствительными к ишемии являются нейроны, прежде всего пирамидные клетки коры большого мозга и грушевидные нейроны (клетки Пуркинье) мозжечка, а также нейроны зоны Зиммера гиппокампа. В этих клетках регистрируются кальциевые повреждения с развитием коагуляционного некроза и апоптоза. Механизм может быть обусловлен продукцией этими клетками нейротрансмиттеров (глютамата, аспартата), способных вызывать ацидоз и раскрытие ионных каналов. Ишемия вызывает также активацию генов c-fos в этих клетках, ведущую к апоптозу.
Морфологически характерны ишемические изменения нейронов — коагуляция и эозинофилия цитоплазмы, пикноз ядер. На месте погибших клеток развивается глиоз. Процесс затрагивает не все клетки. При гибели небольших групп пирамидных клеток коры большого мозга говорят о ламинарном некрозе. Наиболее часто ишемическая энцефалопатия развивается на границе бассейнов передней и среднемозговой артерий, где в силу особенностей ангиоархитектоники имеются благоприятные условия для гипоксии — слабое анастомозирование сосудов. Здесь иногда обнаруживаются очаги коагуляционного некроза, называемые также обезвоженными инфарктами. При длительном существовании ишемической энцефалопатии возникает атрофия коры большого мозга. Может развиться коматозное состояние с потерей корковых функций.
Инфаркты головного мозга. Причины инфарктов головного мозга аналогичны таковым при ИБС, но в некоторых случаях ишемия может быть вызвана сдавлением сосуда выростами твердой мозговой оболочки при дислокации головного мозга, а также падением системного АД.
Ишемический инфаркт головного мозга характеризуется развитием колликвационного некроза неправильной формы ("очаг размягчения") - Макроскопически определяется только через 6—12 ч. Через 48—72 ч формируется зона демаркационного воспаления, а затем происходит резорбция некротических масс и образуется киста. В редких случаях на месте некроза небольших размеров развивается глиальный рубчик.
Геморрагический инфаркт головного мозга чаще является результатом эмболии артерий головного мозга, имеет корковую локализацию. Геморрагический компонент развивается за счет диапедеза в демаркационной зоне и особенно выражен при антикоагулянтной терапии.
Внутричерепные кровоизлияния. Подразделяют на внутри-мозговые (гипертензионные), субарахноидальные (аневризмати-ческие), смешанные (паренхиматозные и субарахноидальные — артериовенозные пороки).
Внутримозговые кровоизлияния. Развиваются при разрыве микроаневризм в местах бифуркаций внутримозговых артерий у больных гипертонической болезнью (гематома), а также в результат
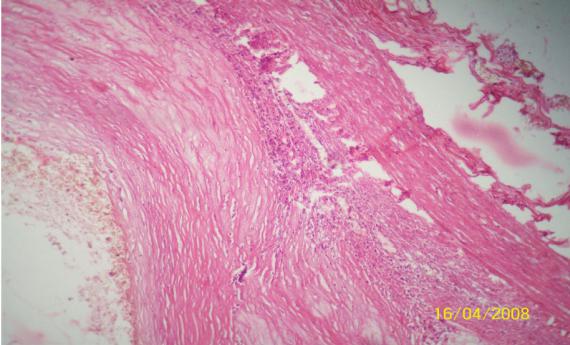
диапедеза (петехиальные кровоизлияния, геморрагическое пропитывание). Кровоизлияния
локализуются чаще всего в подкорковых узлах головного мозга и мозжечке. В исходе формируется
киста со ржавыми стенками за счет отложений гемосидерина.
Субарахноидальные кровоизлияния. Возникают за счет разрыва аневризм крупных церебральных
сосудов не только атеросклеротического, но и воспалительного, врожденного и травматического
генеза.
Гипертензионные цереброваскулярные заболевания. Развиваются у людей, страдающих
гипертензией.
Лакунарные изменения. Представлены множеством мелких ржавых кист в области подкорковых
ядер.
Субкортикальная лейкоэнцефалопатия. Сопровождается субкортикальной потерей аксонов и
развитием демиелинизации с глиозом и артериологиалинозом.
Гипертензионная энцефалопатия. Возникает у больных с злокачественной формой
гипертонической болезни и сопровождается развитием фибриноидного некроза стенок сосудов,
петехиальных кровоизлияний и отека.
Осложнения инсультов. Параличи, отек головного мозга, дислокация головного мозга с
вклинениями, прорыв крови в полости желудочков мозга, приводящие к смерти
3.МИКРОПРЕПАРАТЫ
1.Атеросклероз коронарных артерий сердца (окр. гем., эоз.).
Макроскопически: в интиме левой коронарной артерии – атероматозные бляшки – мягкие, кашицеобразной консистенции, желтоватого цвета, выбухающие в просвет сосуда и суживающие его. Просвет артерии полностью закупорен красновато-серыми сухими крошащимися массами.
Микроскопически: центр бляшки представлен аморфными атероматозными массами розового цвета, от просвета сосуда массы отграничены соединительнотканными волокнами – покрышкой бляшки.
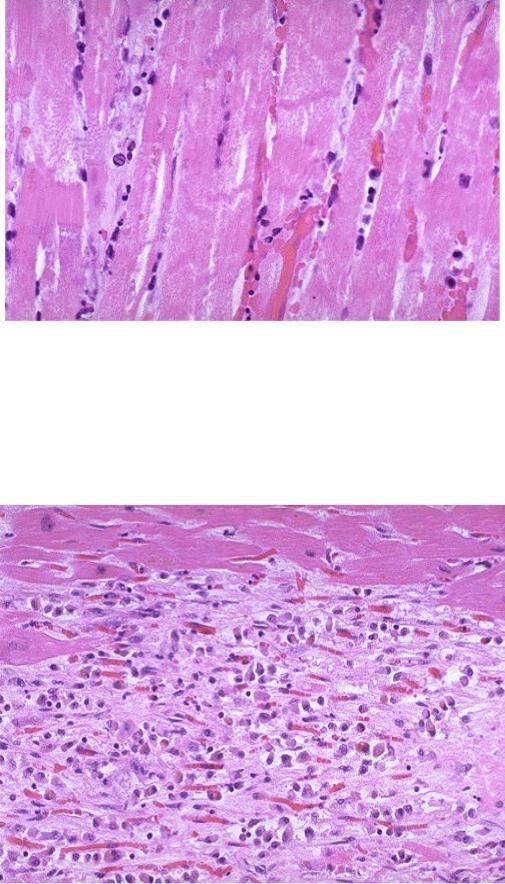
2. Инфаркт миокарда (окр. гем., эоз.).
Макроскопически: к 24 часам с момента ишемии зона некроза (инфаркта) на вскрытии становится четко определяемой: локализуется в основном в миокарде левого желудочка, имеет неправильную форму, более плотную консистенцию, нежели окружающие ткани, желтовато-серый цвет с узкой перифокальной зоной полнокровия и кровоизлияний (геморрагический венчик).
Микроскопически: область инфаркта миокарда представлена некротизированной тканью, признаком которой является отсутствие в кардиомиоцитах ядер. Область некроза отграничена от сохранившегося миокарда зоной полнокровия и лейкоцитарной инфильтрации (демаркационное воспаление).
3. Организующийся инфаркт миокарда (окр. гем., эоз.).
Макроскопически: желтовато-серые бесструктурные массы, локализующиеся в толще миокарда левого желудочка, почти полностью с периферии замещены плотной белесоватой тканью.
Микроскопически: в отличие от предыдущего препарата в зоне демаркационного воспаления отмечается развитие грануляционной ткани, состоящей из большого количества новообразованных тонкостенных сосудов, макрофагов и фибробластов. Прорастание новообразованных коллагеновых волокон происходит в участок инфаркта как из зоны демаркации, так и из "островков" сохранившейся ткани в зоне некроза.

4. Миофиброз сердца, (окр. по Ван-Гизон).
Макроскопически: в толще миокарда левого желудочка на разрезе выявляются тонкие белесые прослойки, имеющие плотную консистенцию и чередующиеся с красновато-коричневыми участками мышечных волокон.
Микроскопически: в препарате между гипертрофированными кардиомиоцитами зеленого цвета располагаются мелкие прослойки соединительной ткани красного цвета. Синонимом миофиброза сердца является мелкоочаговый атеросклеротический кардиосклероз.
5. Постинфарктный кардиосклероз (окр. по Ван-Гизон).
Макроскопически: к шестой неделе заболевания зона некроза (инфаркта) полностью замещается рубцовой тканью. На разрезе миокарда левого желудочка на месте очага некроза выявляется компактный очаг плотной белой ткани.
Микроскопически: в препарате видны обширные поля грубоволокнистой соединительной ткани, окрашенной пикрофуксиновой смесью в красный цвет. Вокруг рубца кардиомиоциты увеличены в размерах, ядра их крупные, имеют округлую форму - регенерационная гипертрофия.
5. ИЛЛЮСТРАТИВНЫЙ МАТЕРИАЛ (МАКРОПРЕПАРАТЫ)
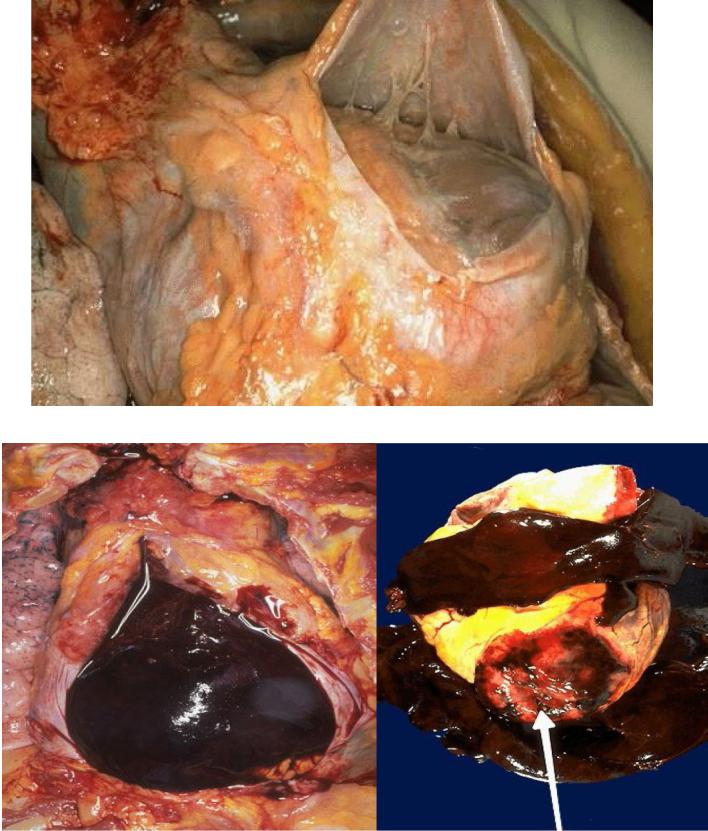
Рис. 1 Перикардит после перенесенного инфаркта миокарда
Рис. 2 Гемоперикард в результате разрыва мышц сердца при инфаркте миокарда
