
Реанимационные мероприятия
5.01. Искусственное дыхание.
Искусственное дыхание (искусственная вентиляция легких) представляет собой замену воздуха в легких больного, осуществляемую искусственным путем с целью поддержания газообмена при невозможности или недостаточности естественного дыхания. Необходимость в проведении искусственного дыхания возникает при нарушениях центральной регуляции дыхания (например, при расстройствах мозгового кровообращения, отеке мозга), поражении нервной системы и дыхательной мускулатуры, участвующих в обеспечении акта дыхания (при полиомиелите, столбняке, отравлений некоторыми ядами) тяжелых заболеваниях легких (астматическом состоянии, обширной пневмонии) и др. В этих случаях широко применяются различные аппаратные способы искусственного дыхания (с использованием автоматических респираторов РО-2, РО-5, ЛАДА и др.), позволяющие поддерживать газообмен в лёгких в течение длительного времени. Искусственное дыхание часто выступает в качестве меры неотложной помощи при таких состояниях, как асфиксия (удушье), утопление, электротравма, тепловой и солнечный удары, различные отравления. В указанных ситуациях нередко приходится прибегать к искусственному дыханию с помощью так называемых экспираторных методов (изо рта в рот и изо рта в нос).
Проведение искусственного дыхания и непрямого массажа сердца
Если пострадавший неподвижен и не реагирует на окружающую обстановку, следует быстро, в течение 10-15 секунд:
громко его позвать, похлопать по щекам или поднести к носу вату, смоченную раствором аммиака (нашатырным спиртом) ― сознание может восстановиться;
если этого не произошло, надо проверить наличие дыхания по внешним признакам (рис.36) или с помощью поднесенного ко рту зеркала, осколка стекла ― когда человек дышит, его поверхность запотевает.

Рисунок 36. Убедиться, что дыхание отсутствует
Если установлено, что дыхание отсутствует, реанимационные мероприятия проводятся в три этапа:
Первый этап ― предотвращение удушья в результате возможного западения языка и очистка дыхательных путей.
Следует расстегнуть одежду потерпевшего, стесняющую дыхание, и положить его спиной на ровную жесткую поверхность.
Приподнимая за шею, запрокинуть голову назад, выдвинуть вперед нижнюю челюсть и удерживать ее в этом положении (37).

Рисунок 37. Чтобы открыть дыхательные пути, запрокинуть голову
Если в полости рта обнаружены слизь, кровь, рвотные массы, посторонние предметы, их необходимо удалить. Для этого голову следует осторожно повернуть набок и пальцами очистить полость рта (рис.38). Желательно это сделать с использованием носового платка, салфетки и т.д.

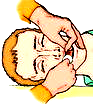
Рисунок 38. Очистить дыхательные пути
Если после этого дыхание не восстанавливается, резко надавите на брюшную полость, при этом могут обнаружиться предметы, застрявшие глубоко в горле. Для их удаления можно несколько раз сильно стукнуть пострадавшего между лопаток рукой.
Второй этап ― искусственное дыхание.
Искусственное дыхание проводят, если после освобождения дыхательных путей пострадавший не начал самостоятельно дышать. Наиболее распространен метод «изо рта в рот». Это лучше делать с использованием специального устройства из автомобильной аптечки (рис.39). Если устройство не используется, в целях гигиены на рот пострадавшего накладывают носовой платок, кусок марли или бинта.
Одной рукой зажимают пострадавшему нос, а другую руку подкладывают ему под шею. Далее делают глубокий вдох и быстро вдувают воздух в его дыхательные пути, контролируя подъем грудной клетки. Это необходимо делать с частотой 12 вдуваний в минуту до тех пор, пока пострадавший не начнет самостоятельно дышать.

Рисунок 39. Провести искусственное дыхание и одновременно наружный массаж сердца
В экстренных ситуациях искусственное дыхание можно проводить и с помощью так, называемых ручных респираторов в частности мешка Амбу, представляющего собой резиновую саморасправляющуюся камеру, имеющую специальный клапан (нереверсивный), который обеспечивает разделение вдуваемого и пассивно выдыхаемого воздуха (рис.41). При правильном применении названные методы искусственного дыхания способны поддержать газообмен в легких пациента в течение длительного времени (до нескольких часов).
Внимание! После первых двух-трех глубоких вдуваний воздуха определяют наличие сердцебиения ― по пульсу на сонной артерии (рис.40).

Рисунок 40. Проверьте пульс в течение 5-10 секунд. Если пульс отсутствует, начните непрямой массаж сердца
а


б


в


Рис. 41. Вспомогательные средства для выполнения искусственного дыхания: а - карманная маска; б - защитная пленка; в - силиконовые дыхательные мешки.
5.02. Непрямой массаж сердца
Третий этап ― непрямой массаж сердца.
К основным реанимационным мероприятиям относится также и массаж сердца, представляющий собой ритмичное сжатие сердца, проводимое с целью - восстановления его деятельности и поддержания кровообращения в организме. К настоящее время прибегают в основном к непрямому (закрытому) массажу сердца; прямой (открытый) массаж сердца, осуществляемый при помощи непосредственного сжатия сердца, применяют обычно в тех случаях, когда необходимость в его проведении возникает во время операции на органах грудной клетки с вскрытием её полости (торакотомия).
Проведение непрямого массажа сердца показано в случаях внезапного прекращения или резкого ухудшения сердечной деятельности, например при остановке сердца (асистолии) или мерцании, (фибрилляции) желудочков у больных с острым инфарктом миокарда, электротравме и т.д. При этом, определяя показания к началу проведения непрямого массажа сердца, ориентируются на такие признаки, как внезапное прекращение дыхания, отсутствие пульса на сонных артериях, сопровождаемые расширением зрачков бледностью кожных покровов, потерей сознания.
Непрямом массаж сердца обычно бывает эффективным, если он начат в ранние сроки после прекращения сердечной деятельности. При этом его проведение (пусть даже не совсем опытным человеком) сразу после наступления клинической смерти часто приносит больший успех, чем манипуляции специалиста реаниматолога, проводимые спустя 5...6 мин после остановки сердца. Указанные обстоятельства обусловливают необходимость хорошего знания техники непрямого массажа сердца и умения его провести в экстренных ситуациях.
Во время непрямого массажа сердца происходит его сдавливание между грудиной и позвоночником, благодаря чему кровь поступает из правого желудочка в легочную артерию, а из левого желудочка - в большой круг кровообращения, что приводит к восстановлению кровотока в головном мозге и коронарных артериях и может способствовать возобновлению самостоятельных сокращений сердца.
Перед проведением непрямого массажа сердца больного, укладывают спиной на твердую поверхность (землю, топчан). Если больной находится в постели, то его в таких случаях (при отсутствии твердой кушетки) перекладывают на пол. Пациента освобождают от верхней одежды, расстегивают у него поясной ремень (во избежание травмы печени).
Наружный массаж сердца проводят, если пульс на сонной артерии не определяется (при сильном артериальном кровотечении необходимо предварительно его остановить ― см. ниже). Одновременно с этим продолжайте проводить искусственное дыхание.
Оказывающий помощь располагается сбоку от пострадавшего. Весьма ответственным моментом непрямого массажа сердца, является правильная постановка рук человека оказывающего помощь. Важно, - чтобы обе руки были выпрямлены в локтевых суставах и располагались перпендикулярно поверхности грудины, а также чтобы обе ладони находилась в состоянии максимального разгибания в лучезапястных суставах т. е. с приподнятыми над грудной клеткой пальмами. В таком положении давление на нижнюю треть грудины производится проксимальной' (начальной) частью ладоней. Одну руку ладонью вниз накладывает на нижнюю треть грудины пострадавшего выше мечевидного отростка строго по срединной линии и перпендикулярно оси тела, а другую руку ― поверх первой вдоль оси тела (рис.42). Массаж выполняют с частотой 60-100 надавливаний в минуту на грудину прямыми руками, используя тяжесть тела. Глубина продавливания грудной клетки должна быть не менее 3-4 см.




Рисунок 42.Техника непрямого массажа сердца
Надавливание на грудину осуществляют быстрыми толчками причем - для расправления грудной клетки руки отнимают от нее после каждого толчка. Необходима для смещения грудины (в пределах 4...5см), сила надавливания обеспечивается не только усилием рук, мо и массой тела человека проводящего непрямой массаж сердца. Поэтому при положений больного на топчане или кушетке оказывающему помощь лучше стоять на подставке, а в тех случаях когда больной лежит на земле или на полу, на - коленях. Темп непрямого массажа сердца составляет обычно 60 сжатий в минуту. Если непрямой массаж проводят параллельно с искусственным дыханием (двумя лицами) то на - один искусственный вдох стараются сделать 4-5 сдавлений грудной клетки. Если непрямой массаж сердца и искусственное дыхание осуществляет одни человек, то после 8-10 сдавлений грудной клетки он производит 2 искусственных вдоха.
Если помощь оказывает один человек, то после каждых двух вдуваний следуют 15 надавливаний (соотношение 2:15). В том случае, если реанимацию проводят два человека, желательно соблюдать соотношение 1:5. Каждые 2-3 минуты реанимацию прерывают для определения признаков восстановления самостоятельного дыхания и пульса на сонной артерии.
При его появлении массаж сердца прекращают, продолжая проводить искусственное дыхание до появления самостоятельного. После восстановления самостоятельного дыхания и сердцебиения сознание может вернуться несколько позже, поэтому нужно быть готовым к возобновлению реанимационных мероприятий. Их считают завершенными только тогда, когда пострадавший пришел в сознание.
Если в течение 40-45 минут при непрерывном проведении реанимации не удалось восстановить самостоятельное дыхание и кровообращение, зрачки остаются расширенными и не реагируют на свет, а бледная или синюшная окраска лица и губ не исчезает, реанимационные действия прекращают.
Эффективность непрямого массажа сердца контролируют не реже одного раза в минуту. При этом обращают внимание на появление пульса на сонных артериях, сужение зрачков, восстановление у больного самостоятельного дыхания, возрастание артериального давления уменьшение бледности или цианоза. Если имеются соответствующие медицинская аппаратура лекарственные препараты то проведение непрямого массажа сердца дополняют внутрисердечным введением 1 мл 0.1% раствора адреналина или 5 мл 10% раствора хлорида кальция. При остановке сердца иногда удается добиться возобновления его работы с помощью резкого удара кулаков по центру грудины. При выявлении фибрилляции желудочков, для восстановления правильного ритма применяют дефибриллятор. При неэффективности массажа сердца (отсутствие пульса на сонных артериях, максимальное расширение зрачков с утратой их реакции на свет, отсутствие самостоятельного дыхания его прекращают обычно через 20.-25 мин. после начала.
Самым частым осложнением при проведении непрямого массажа сердца являются переломы ребер и грудины. Их особенно трудно бывает избежать у пожилых больных, у которых грудная клетка теряет эластичность и становится малоподатливой (ригидной). Реже встречаются повреждения легких, сердца, разрывы печени, селезенки желудка - Предупреждению указанных осложнений способствуют технически правильное выполнение непрямого массажа сердца, строгое дозирование физической нагрузки при надавливании на грудину.
Питание хирургических больных.
Питание одна из важнейших функций живого организма - имеет большое значение для больного человека. Рациональное питание больного является одним из важнейших условий правильного и эффективного ухода за ним и при некоторых заболеваниях имеет не только гигиеническое, но и прямое лечебное значение. Каждому больному в зависимости от его заболевания и общего состояния назначают определенную диету. Под диетой понимают определенный режим питания больного, предусматривающий качественный состав пищи, общее ее количество и количество составных ее частей, время, а также частоту приема пищи в течение суток. Устанавливаемое для больного лечебное питание имеет целью восстановить нарушение в обмене веществ, воздействовать на болезненный процесс, исключить продукты, вредно влияющие на больные органы, улучшить общее состояние больного и тем самым способствовать выздоровлению. Для различных категорий больных разработано 15 основных диет, называемых также столами, в которых предусматриваются особенности возникновения и течения разных заболеваний (язвенные, колитные, печеночные, почечные и др. диеты). Кроме того, как лечебное мероприятие иногда больным назначают усиленное питание, полное или относительное голодание, ограничение или увеличение жидкости в суточном рационе. Усиленное питание назначают при общем истощении организма, в момент выздоровления. Полное голодание может назначаться на один три дня при острых воспалениях брюшины, остром панкреатите, при язвенной болезни во время кровотечения, после некоторых полостных хирургических операций. При назначении лечебного питания необходимо не допускать перегрузки желудочно-кишечного тракта избыточным питанием не только в отношении обшей калорийности, но и в отношении объема пищи. Как правило, больные принимают пищу не менее 4-5 раз в сутки, а некоторые до 6-8 раз маленькими порциями. В лечебном учреждении в конце каждого дня палатная медицинская сестра ежедневно выписывает на основе врачебных предписаний требования на питание больных в палате в виде так называемого порционника, который подается старшей сестре медицинского отделения. На основе порционников по отделениям составляют меню раскладки, которые с учетом потребности калорийности и установленных ограничений в продуктах должны предусматривать достаточное разнообразие блюд и их вкусовые качества. Больные, которым разрешается ходить принимают пищу в специально отведенных для этого столовых. Больным, находящимся на постельном режиме, питание доставляют с помощью столиков каталок.
При кормлении лежачих больных им нужно придать положение, позволяющее избежать утомления. Если нет противопоказаний, больным помогают принять сидячее или полусидячее положение, грудь и шею больного покрывают салфеткой. Тяжелых и ослабленных нередко приходится кормить маленькими порциями, давая жидкую пищу (протертый суп, бульон, кисель, молоко и т.д.) не большими глотками из поильника или с ложечки.
В ряде случаев больные самостоятельно не могут принимать пищу, или же когда питание естественным путем в силу тех или иных причин (тяжелое истощающее заболевание, предоперационная подготовка и послеоперационный период) оказывается не достаточным. Существует несколько способов искусственного питания: через зонд, вводимый в желудок, с помощью гастростомы, а также посредством парентерального введения различных препаратов, минуя желудочно-кишечный тракт (рис. 43). Введение зонда в желудок через нос или через рот, с целью последующего искусственного питания применяют после травмы полости рта, (например при переломах челюстей, при расстройствах глотания, после тяжелых черепно-мозговых травм).
Использование искусственного питания с помощью гастростомы необходимо после травмы гортани, глотки и пищевода, после операции на пищеводе. Для энтерального (зондового) питания можно использовать различные смеси содержащие бульон, молоко, масло, сырые яйца, соки. Кроме того, в настоящее время для энтерального питания выпускают специальные препараты (белковые, жировые, овсяные, рисовые т.д.) в которых в строго определенных соотношениях подобраны белки, жиры, углеводы, минеральные соли и витамины. Одним из способов искусственного энтерального питания раньше считались питательные клизмы. В настоящее время этот способ искусственного питания утратил свое значение, поскольку было установлено, что в толстой кишке нет условий для переваривания и всасывания жиров и аминокислот. Что же касается введение воды, физиологического раствора с помощью клизм (при неукротимой рвоте и резком обезвоживании организма то такой способ целесообразнее именовать не питательной, а лекарственной клизмой). В тех случаях, когда с помощью энтерального питания не удается обеспечить организм больного требуемым количеством питательных веществ, используется парентеральное питание (у больных с обширными полостными операциями, как в процессе предоперационной подготовки, так и в после операционном периоде, сепсисе, тяжелой кровопотери). В качестве препаратов для парентерального питания используют донорскую кровь, плазму, гидролизаты белков, растворы глюкозы, различные солевые растворы, содержащие электролиты и минеральные вещества, витамины. Препараты для парентерального питания чаще всего вводят внутривенно. Правильное применение парентеральных препаратов, строгий учет показаний и противопоказаний, расчет необходимой дозы, соблюдения правил асептики и антисептики позволяют эффективно устранить явления интоксикации организма, нормализовать функции его различных органов и систем.

Рисунок 43. Кормление больного через зонд
Диета №О. Назначают в первые дни после операции на желудке и кишечнике, после черепно-мозговой травмы и лихорадочных заболеваниях. Пища состоит из жидких и желеобразных блюд. Молоко в свободном виде и плотные пищевые продукты, даже в виде пюре исключают. Разрешают чай с сахаром, фруктовые и ягодные кисели, желе, отвар шиповника с сахаром, соки свежих ягод и фруктов, разведенные сладкой водой, слабый бульон, рисовый отвар. Пищу дают частыми приемам в малом количестве в течении дня. Диету назначают как правило не более чем на два три дня.
Диета №12.. Назначают на четвертый пятые день после операции на желудке и кишечнике, на второй день после аппендэктомии. Разрешают паровые блюда из протертого отварного мяса или курицы, яйца сваренные в смятку, и паровой омлет, не жирный, не крепкий мясной или куриный бульон, слизистый суп из геркулеса на бульоне, кашу жидкую из манной крупы или рисовой и гречневой муки детского питания, кисели, желе фруктовые и ягодные, соки свежих фруктов и ягод, разведенных сладкой водой, отвар шиповника, чай с лимоном, сливочное масло, кефир.
Диета №1а. Показания к назначению: обострение язвенной болезни в течение первых восьми десяти дней лечения и при кровотечении, ожог пищевода. Цель назначения: Максимальное щажение желудка, исключением химических, механических и термических раздражителей. Пищу дают преимущественно в жидком, полужидком виде. Калорийности ограничивают главным образом за счет углеводов. Поваренную соль ограничивают. Режим питания: частые приемы пиши (через каждые два три часа) небольшими порциями.
Диета №2. Показания к назначению: нарушение жевательного аппарата, период выздоровления после операции. Цель назначения: содействии нормализации секреторной и моторной функции желудка и кишечника, умеренное механическое щажение желудочно-кишечного тракта. Мясо с грубой соедительной тканью и продукты, содержащие растительную клетчатку дают преимущественно в измельченном виде, исключают бобовые растения.
Диета №3 . Показания к назначению: запоры. Цель назначения: усиление перистальтики, регулирование опорожнения кишечника. Общая характеристика: увеличение в диете объема продуктов, богатых растительной клетчаткой (капуста, свекла, морковь), и продуктов, усиливающих функцию кишечника: обильное питье минеральных вод. Прием пищи четыре пять раз в день, на ночь стакан кефира и одна столовая ложка растительного масла (хорошо размешать).
Диета №4. Назначают после операции на кишечнике. Исключают продукты, усиливающие перистальтику кишок и бродильные процессы в кишечнике. Исключают молоко, соки, пряности, продукты, содержащие растительную клетчатку. Прием пищи пять шесть раз в день в ограниченном количестве. Свободной жидкости полтора литра в виде горячего чая, черного кофе, бульона, отвара шиповника.
Диета №5а. Показания к назначению: острый холецистит или обострение хронического, острый панкреатит или обострение хронического, хронический холецистит, при наличии язвенной болезни, пятый шестой день после операции на желчных путях. Цель назначения: содействие восстановлению нарушенной функции печени, стимулирование функции печени, желчеотделения, ограничения механического раздражения желудка и кишечника. Общая характеристика: диета с ограничением жиров: белки и углеводы в пределах нормы. Исключены экстрактивные вещества и продукты расщепления жиров, получающиеся при жарении. Все блюда готовят из протертых продуктов в вареном или паровом виде.
Диета №5. Показания к назначению: хронические болезни печени и желчевыводящих путей - холецистит, гепатит, цирроз печени вне обострения процесса и при отсутствии заболеваний желудка и кишечника. Цель назначения: содействие восстановлению нарушенной функции печени. Общая характеристика: диета с физиологической нормой белков, некоторым увеличением углеводов, умеренным ограничением жиров, и исключением продуктов богатых холестерином, исключены также грибы, шпинат, пряности, какао, шоколад. Диета с повышенным количеством липотропных факторов и витаминов, поваренная соль до 10...12 грамм. Режим питания: частые приемы пищи (через два три часа) и обильное питье до двух литров жидкости в теплом виде.
Проверка передач больным. Пищевые продукты для больных должны приниматься от посетителей под контролем медицинской сестры отделения, которая имеет список больных, с указанием номером диетического стола, получаемого каждым из них. В местах отдыха больных, приемном отделении и в местах приема передач вывешивают инструкции, с указанием продуктов, разрешаемых и запрещаемых для передачи больным. В каждом отделении следует организовать надлежащие условия хранения продуктов, особенно скоропортящихся. Медицинская сестра должна систематически проверять тумбочки и холодильники, в которых хранятся продукты больных. Категорически запрещается хранить скоропортящиеся продукты в палатах.
