
Определение даты родов, срока беременности, сроков выдачи декретного отпуска
Для определения срока беременности и родов имеют значение сведения из анамнеза о времени последней менструации и первого шевеления плода.
Для распознавания срока беременности и выяснения даты родов большое значение имеют данные объективного обследования: определение величины матки, объема живота и высоты дна матки, длины плода и размеров головки.
Величина матки и высота ее стояния в различные сроки беременности.
(4 нед) величина матки достигает размера куриного яйца.
(8 нед) величина матки соответствует размерам гусиного яйца.
(12 нед) размер матки достигает величины головки новорожденного, ее асимметрия исчезает, матка заполняет верхнюю часть полости таза, дно ее доходит до верхнего края лобковой дуги.
(16 нед) дно матки располагается на середине расстояния между лобком и пупком (на 4 поперечных пальца выше симфиза).
(20 нед) дно матки на 2 поперечных пальца ниже пупка; заметно выпячивание брюшной стенки.
(24 нед) дно матки находится на уровне пупка.
(28 нед) дно матки определяется на 2—3 пальца выше пупка.
(32 нед) дно матки стоит посередине между пупком и мечевидным отростком. Пупок начинает сглаживаться. Окружность живота на уровне пупка 80—85 см.
(38 нед) дно матки поднимается до мечевидного отростка и реберных дуг — это наивысший уровень стояния дна беременной матки, окружность живота 90 см. Пупок сглажен.
(40 нед) дно матки опускается до середины расстояния между пупком и мечевидным отростком. Пупок выпячивается. Окружность живота 95—98 см, головка плода опускается, у первобеременных прижимается ко входу в малый таз или стоит малым сегментом во входе в малый таз.
Эхографическое определение срока беременности. Большое значение в определении срока беременности имеет эхография. Оптимальным для определения срока беременности считается ультразвуковое исследование до 24 нед беременности.
Продолжительность беременности и определение даты родов.
Для определения срока родов к первому дню последней менструации прибавляют 280 дней, т.е. 10 акушерских, или 9 календарных, месяцев. Обычно расчет срока родов производят проще: от даты первого дня последней менструации отсчитывают назад 3 календарных месяца и прибавляют 7 дней.
Предполагаемый срок родов можно вычислить по овуляции: от первого дня ожидавшейся, но не наступившей менструации отсчитывают назад 14—16 дней и к найденной дате прибавляют 273—274 дня.
При определении срока родов учитывают также время первого шевеления плода. К дате первого шевеления прибавляют 5 акушерских месяцев у первобеременньгх, 5,5 акушерских месяцев у повторнобеременных и получают предполагаемый срок родов.
Предоставление листка нетрудоспособности беременным и родильницам.
С момента установления беременности женщины не допускаются к работе, связанной с неблагоприятными условиями труда, к работе в ночное время. Беременные работницы и служащие с 4-го месяца беременности не привлекаются к сверхурочной работе.
При переводе на облегченную работу за беременной сохраняется заработная плата из расчета последних 6 мес.
Листок нетрудоспособности по беременности и родам выдается врачом акушером-гинекологом, а в его отсутствие — врачом, ведущим прием.
• Выдача листка нетрудоспособности производится с 30 нед беременности единовременно продолжительностью 140 календарных дней. При многоплодной беременности листок нетрудоспособности по беременности и родам выдается с 28 нед беременности, при этом общая продолжительность дородового и послеродового отпуска составляет 180 дней.
• При осложненных родах женщинам, листок нетрудоспособности выдается дополнительно на 16 календарных дней лечебно-профилактическим учреждением, где произошли роды. В этих случаях общая продолжительность дородового и послеродового отпуска составляет 156 календарных дней.
• При родах, наступивших до 30 нед беременности, и рождении живого ребенка листок нетрудоспособности выдается на 156 календарных дней, а в случае рождения мертвого ребенка или его смерти в течение 7 дней после родов — на 86 календарных дней.
• Женщине, усыновившей новорожденного ребенка, листок нетрудоспособности выдает стационар по месту его рождения на 70 календарных дней со дня рождения.
Диагностика беременности. Предположительные, вероятные, достоверные признаки
Признаки беременности по их диагностической ценности разделяют на:
предположительные
вероятные, которые появляются сравнительно рано
достоверные, обычно обнаруживаемые со второй половины беременности.
К числу предположительных (сомнительных) признаков беременности, появляющихся рано, хотя и не при каждой беременности, но все же имеющих некоторое диагностическое значение, относятся следующие:
диспепсические расстройства, ощущение чувства тяжести в подложечной области, слюнотечение, тошнота, утренняя рвота натощак, изменения аппетита или отвращение к некоторым видам пищи (чаще мясной), появление особенного пристрастия к острым и особенно кислым блюдам, запоры, желание употребить в пищу несъедобные вещества известь, мел, глину и т. п.
функциональные расстройства нервной системы и психики: легкая раздражительность, обострение обоняния и слуха, плаксивость, замкнутость
изменения в обмене веществ: отложение подкожного жира, особенно на животе, пигментация сосков и околососковых кружков, белой линии, а иногда и лица. Появление полос (рубцов) беременности.
Все эти признаки часто встречаются у беременных, но не обязательно связаны с беременностью, а потому и называются предположительными.
К числу вероятных признаков беременности могут быть отнесены следующие:
прекращение менструации у здоровой, живущей половой жизнью женщины в детородном возрасте
застойные явления, синюшная окраска слизистой входа во влагалище, его стенок и влагалищной части шейки матки
увеличение размеров матки соответственно сроку задержки месячных, изменение ее обычной формы и консистенции
нагрубание молочных желез и появление в них молозива.
Все эти признаки в большинстве случаев действительно характеризуют беременность, но иногда могут явиться и следствием других причин. Так, например, задержка менструации может быть психогенного характера; причиной увеличения матки растущая опухоль. Поэтому перечисленные признаки беременности являются ценными не отдельно взятые, а в совокупности.
К достоверным (несомненным) признакам беременности относятся следующие:
определение частей плода при ощупывании матки; легче всего удается определить круглую, плотную часть головку, а также мелкие части ручки и ножки
шевеление плода, определяемое рукой исследующего
выслушивание сердцебиения плода стетоскопом или при помощи кардиомонитора.
Рентгеновское изображение скелета плода получают с 5 месяца беременности.
УЗИ, определение его частей.
Эти признаки на 100% удостоверяют беременность, но являются поздними, так как могут быть отмечены только с конца IV или начала V месяца беременности. Одним из важных моментов в диагностике беременности является влагалищный осмотр и пальпация матки поэтому на этом следует остановиться подробнее.
Признак Пискачека - появление куполообразного выпячивания в одном из углов матки. Данное выпячивание соответствует месту имплантации плодного яйца. Определяется с 7 по 12 неделю беременности.
Симптом Хегара – консистенция беременной матки мягкая, размягчение в области перешейка. Хар-ен для ранних сроках беременности.
Консистенция с наступлением беременности изменяется: она становится значительно мягче. Размягчение матки происходит вследствие увеличения размеров и числа мышечных волокон за счет обогащения органа кровью, застойных явлений. Особенное размягчение отмечается в области перешейка матки. Иногда размягчение настолько выражено, что при исследовании тело матки представляется как бы отделенным от шейки. Второй особенностью беременной матки является непостоянство ее консистенции. При исследовании беременной матки вначале отмечается ее мягковатая консистенция, а в процессе исследования матка становится плотнее. Такое изменение матки в момент исследования является особенно характерным признаком для беременности.
Пельвиометрия. Продемонстрировать на фантоме
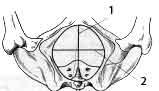
Исследование таза производят путем осмотра, ощупывания и измерения. При осмотре обращают внимание на всю область таза, но особое значение придают крестцовому ромбу (ромб Михаэлиса, рис.1). В норме вертикальный размер ромба в среднем равен 11 см, поперечный - 10 см.

Рис. 1. Крестцовый ромб, или ромб Михаэлиса
Измерение таза производят специальным инструментом — тазомером. Тазомер имеет форму циркуля, снабженного шкалой, на которой нанесены сантиметровые и полусантиметровые деления. На концах ветвей тазомера имеются пуговки; их прикладывают к местам, расстояние между которыми подлежит измерению.
Обычно измеряют следующие размера таза:
Дистанция спинарум (DistantiasplnarumD.sp.) — расстояние между передне-верхними остями подвздошных костей. Размер этот обычно равняется 25—26 см (рис. 3).
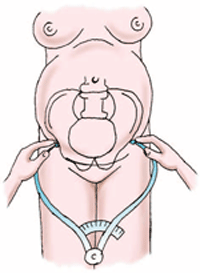 Рис.
3. Измерение дистанции спинарум
Рис.
3. Измерение дистанции спинарум
Дистанция кристарум (DistantiacristarumD. Cr.) — расстояние между наиболее отдаленными точками гребней подвздошных костей. Оно в среднем равняется 28—29 см (рис. 4).
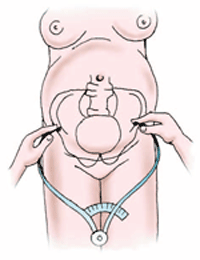 Рис.
4. Измерение дистанции кристарум
Рис.
4. Измерение дистанции кристарум
Дистанция трехантерика (DistantiatrochantericaD. Tr.) — расстояние между большими вертелами бедренных костей. Этот размер равен 31 —32 см (рис. 5).
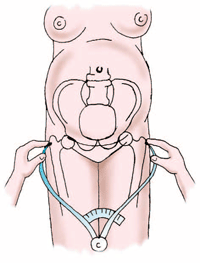 Рис.
5. Измерение дистанции трехантерика
Рис.
5. Измерение дистанции трехантерика
Крнъюгата экстерна (ConjugataexternaС. Ext.) — наружная конъюгата, т.е. прямой размер таза. Для этого женщину укладывают на бок, нижележащую ногу сгибают в тазобедренном и коленном суставах, вышележащую вытягивают. Наружная конъюгата в норме равна 20—21 см (рис. 6).
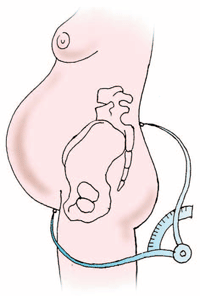 Рис.
6. Измерение наружной конъюгаты
Рис.
6. Измерение наружной конъюгаты
Если истинная конъюгата оказывается менее 10,5 см, то роды через естественные родовые пути могут быть затруднены или просто невозможны; в этом случае нередко выполняется кесарево сечение. Для определения истинной конъюгаты из длины наружной конъюгаты вычитают 9 см. Например, если наружная конъюгата равна 20 см, то истинная конъюгата равна 11 см. Истинную конъюгату можно более точно определить по диагональной конъюгате.
Диагональной конъюгатой (conju-gatadiagonalis) называется расстояние от нижнего края симфиза до наиболее выдающейся точки мыса крестца. Диагональную конъюгату определяют при влагалищном исследовании женщины (рис. 7). Диагональная конъюгата при нормальном тазе равняется в среднем 12,5—13 см. Для определения истинной конъюгаты из размера диагональной конъюгаты вычитают 1,5—2 см.
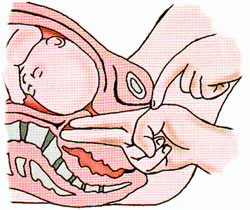
Рис. 7. Измерение диагональной конъюгаты
Значение имеет определение формы лобкового угла. При нормальных размерах таза он равен 90—100°. Форму лобкового угла определяют следующим приемом. Женщина лежит на спине, ноги согнуты и подтянуты к животу. Ладонной стороной большие пальцы прикладывают вплотную к нижнему краю симфиза. Расположение пальцев позволяет судить о величине угла лобковой дуги.
Определение степени сужения таза. Высчитывание истинной конъюгаты
О степени сужения таза судят по величине истинной конъюгаты, которая определяется путем вычисления на основании размеров диагональной и наружной конъюгаты. Различают четыре степени сужения таза Первая степень — истинная конъюгата меньше 11 см, но не ниже 9 см. Роды в большинстве случаев заканчиваются самопроизвольно. Однако нередко возникают затруднения (если конъюгата около 9 см). Вторая степень — истинная конъюгата 9 — 7,5 см. Роды доношенным плодом возможны, но очень часто возникают затруднения и препятствия, являющиеся показанием к оперативному родоразрешению. Третья степень — истинная конъюгата 7,5 — 6,5 см. Роды доношенным плодом через естественные родовые пути невозможны. Извлечь плод при помощи акушерских щипцов и экстракции за тазовый конец не удается. Извлечение плода через естественные пути возможно только посредством плодоразрушающих операций. Извлечь живого ребенка можно только при помощи кесарева сечения. Четвертая степень — истинная конъюгата ниже 6,5 см. Родоразрешение через естественные родовые пути невозможно даже при помощи плодоразрушающих операций, таз настолько узок, что нельзя извлечь плод даже по частям. Единственным способом родоразрешения является кесарево сечение. Таз при четвертой степени сужения называют также абсолютно узким тазом. Данная классификация характеризует степень анатомического сужения таза, а это позволяет в известной мере предвидеть, будет ли данный таз узким в клиническом смысле.
При третьей и четвертой степени сужения анатомически узкий таз будет всегда узким и в клиническом отношении, так как роды живым доношенным плодом через естественные родовые пути невозможны. Поэтому, если женщина не дает согласия на оперативное родоразрешение, показан аборт в ранние сроки беременности. Если женщина выражает желание иметь ребенка, производят кесарево сечение в конце беременности или в начале родов.
Истинная конъюгата или прямой размер плоскости входа в малый таз является основным критерием оценки степени сужения малого таза. Истинная конъюгата — кратчайшее расстояние между серединой верхне-внутреннего края лонной дуги и самой выдающейся точкой мыса. В норме она равна 11 см. В связи с тем, что прямое измерение внутренней конъюгаты невозможно, то для установления ее величины используются измерения наружной конъюгаты и диагональной конъюгаты.
Наружная конъюгата, или наружный прямой размер таза — это расстояние от середины верхненаружного края симфиза до надкрестцовой ямки. В норме Conjugata externa (наружная конъюгата) равна 20 см, если из этой величины отнять 9 см при индексе Соловьева 14-15 см, то мы определим величину истинной конъюгаты — 11 см.
Диагональная конъюгата — расстояние от нижнего края симфиза до наиболее выдающейся точки крестца определяют при вагинальном исследовании (что возможно при узком тазе и не всегда удается при нормальном тазе). В норме величина диагональной конъюгаты равна 12,5- 13 см, вычитая из этой величины 1,5-2 см мы получим размеры истинной конъюгаты.
Плоскости женского таза
Различают
четыре плоскости малого таза
I.
Плоскость входа в таз имеет следующие
границы:
спереди — верхний край симфиза и
верхневнутренний край лобковых костей,
с боков — дугообразные линии подвздошных
костей, сзади — крестцовый мыс. Плоскость
входа имеет форму почки или
поперечно-расположенного овала с
выемкой, соответствующей крестцовому
мысу.
Во
входе в таз различают три размера:
прямой,
поперечный и два косых.
Прямой
размер —
расстояние от крестцового мыса до
наиболее выдающегося пункта на внутренней
поверхности лобкового симфиза. Это
акушерская, или истинная, конъюгата
(conjugata vera), она равна 11 см. Выделяют еще
анатомическую конъюгату — расстояние
от мыса до середины верхнего внутреннего
края симфиза. Анатомическая конъюгата.
немного (на 0,3 — 0,5 см) больше акушерской
конъюгаты.
Поперечный
размер —
расстояние между наиболее отдаленными
точками дугообразных линий, он равен
13 — 13,5 см. Правый и левый косые размеры
равны 12 — 12,5 см.

 Правый
косой размер
— расстояние от правого крестцово-подвздошного
соединения до левого подвздошно-лобкового
возвышения, левый косой размер — от
левого крестцово-подвздошного соединения
до правого подвздошно-лобкового
возвышения.
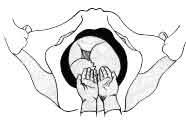
Для того чтобы легче
было ориентироваться в направлении
косых размеров таза у роженицы, М. С.
Малиновский и М. Г. Кушнир предложили
следующий прием: кисти обеих рук
складывают под прямым углом, причем
ладони обращены кверху, концы пальцев
приближают к выходу таза лежащей женщины.
Плоскость левой руки будет
совпадать с левым косым размером таза,
плоскость правой — с правым.
II.
Плоскость широкой части полости таза
имеет следующие границы: спереди
— середина внутренней поверхности
симфиза, по бокам — середина вертлужных
впадин, сзади — место соединения II и
III крестцовых позвонков.
В
широкой части полости таза различают
два размера:
прямой и поперечный. Прямой размер —
от соединения II и III крестцовых позвонков
до середины внутренней поверхности
симфиза, он равен 12,5 см. Поперечный
размер — между серединами вертлужных
впадин, он равен 12,5 см. Косых размеров
в широкой части полости таза нет, так
как в этом месте таз не образует сплошного
костного кольца. Косые размеры в широкой
части таза допускаются условно (длина
13 см).
Правый
косой размер
— расстояние от правого крестцово-подвздошного
соединения до левого подвздошно-лобкового
возвышения, левый косой размер — от
левого крестцово-подвздошного соединения
до правого подвздошно-лобкового
возвышения.
Для того чтобы легче
было ориентироваться в направлении
косых размеров таза у роженицы, М. С.
Малиновский и М. Г. Кушнир предложили
следующий прием: кисти обеих рук
складывают под прямым углом, причем
ладони обращены кверху, концы пальцев
приближают к выходу таза лежащей женщины.
Плоскость левой руки будет
совпадать с левым косым размером таза,
плоскость правой — с правым.
II.
Плоскость широкой части полости таза
имеет следующие границы: спереди
— середина внутренней поверхности
симфиза, по бокам — середина вертлужных
впадин, сзади — место соединения II и
III крестцовых позвонков.
В
широкой части полости таза различают
два размера:
прямой и поперечный. Прямой размер —
от соединения II и III крестцовых позвонков
до середины внутренней поверхности
симфиза, он равен 12,5 см. Поперечный
размер — между серединами вертлужных
впадин, он равен 12,5 см. Косых размеров
в широкой части полости таза нет, так
как в этом месте таз не образует сплошного
костного кольца. Косые размеры в широкой
части таза допускаются условно (длина
13 см).
 III.
Плоскость
узкой части плоскости таза ограничена
спереди нижним краем симфиза, с боков
— остями седалищных костей, сзади —
крестцово-копчиковым соединением.
Прямой
размер — от
крестцово-копчикового соединения до
нижнего края симфиза (вершина лобковой
дуги), он равен 11 — 11,5 см. Поперечный
размер определяют между остями седалищных
костей, он равен 10,5 см.
IV.
Плоскость выхода таза имеет следующие
границы:
спереди — нижний край симфиза, с боков
— седалищные бугры, сзади — верхушка
копчика. Плоскость выхода таза состоит
из двух треугольных плоскостей, общим
основанием которых является линия,
соединяющая седалищные бугры. В выходе
таза различают два размера: прямой и
поперечный.
Прямой
размер выхода таза
— от верхушки копчика до нижнего края
симфиза, он равен 9,5 см. При прохождении
плода через малый таз копчик отходит
на 1,5 — 2 см и прямой размер увеличивается
до 11,5 см. Поперечный размер выхода таза
определяют между внутренними поверхностями
седалищных бугров, он равен 11 см. Таким
образом, во входе в малый таз наибольшим
размером является поперечный. В широкой
части полости таза прямой и поперечный
размеры равны, наибольшим будет условно
принятый косой размер. В узкой части
полости и выхода таза прямые размеры
больше поперечных.
III.
Плоскость
узкой части плоскости таза ограничена
спереди нижним краем симфиза, с боков
— остями седалищных костей, сзади —
крестцово-копчиковым соединением.
Прямой
размер — от
крестцово-копчикового соединения до
нижнего края симфиза (вершина лобковой
дуги), он равен 11 — 11,5 см. Поперечный
размер определяют между остями седалищных
костей, он равен 10,5 см.
IV.
Плоскость выхода таза имеет следующие
границы:
спереди — нижний край симфиза, с боков
— седалищные бугры, сзади — верхушка
копчика. Плоскость выхода таза состоит
из двух треугольных плоскостей, общим
основанием которых является линия,
соединяющая седалищные бугры. В выходе
таза различают два размера: прямой и
поперечный.
Прямой
размер выхода таза
— от верхушки копчика до нижнего края
симфиза, он равен 9,5 см. При прохождении
плода через малый таз копчик отходит
на 1,5 — 2 см и прямой размер увеличивается
до 11,5 см. Поперечный размер выхода таза
определяют между внутренними поверхностями
седалищных бугров, он равен 11 см. Таким
образом, во входе в малый таз наибольшим
размером является поперечный. В широкой
части полости таза прямой и поперечный
размеры равны, наибольшим будет условно
принятый косой размер. В узкой части
полости и выхода таза прямые размеры
больше поперечных.
Причины наступления родов. Нормальный прелиминарный период
Современные представления о причинах наступления родов. Роды протекают при наличии сформированной "родовой доминанты", представляющей собой единую динамическую систему, объединяющую как высшие центры регуляции (центральная и вегетативная нервная система, гормональная регуляция), так и исполнительные органы (матка и фетоплацентарный комплекс)
Нормальный родовой акт определяется вовлечением в доминантный процесс коры большого мозга, в частности височных долей больших полушарий, а также значительным увеличением межполушарных связей, облегчающих координацию соматических функций.
Важная часть координационных центров родовой деятельности находится в подкорковых структурах мозга: в гипоталамусе — в миндалевидных ядрах лимбического комплекса, гипофизе.
Перед началом родов постепенно усиливаются тормозные процессы в коре большого мозга и повышается возбудимость подкорковых структур, регулирующих родовую деятельность. Одновременно увеличивается возбудимость периферических отделов нервной системы, в частности интерорецепторов, передающих возбуждение с половых органов. Афферентная импульсация от матки, которая формирует безусловные рефлексы, связанные с родовым актом, усиливается за счет зрелости фетоплацентарного комплекса. Перед родами она превышает порог чувствительности воспринимающих подкорковых структур, способствуя наступлению родов.
Выраженность рефлекторных реакций, лежащих в основе родов, зависит от тонуса различных отделов вегетативной нервной системы, иннервирующих матку. Все отделы матки (тело, нижний сегмент) имеют двойную вегетативную иннервацию. Адренергическая иннервация преобладает в продольно расположенных мышечных пучках в теле матки. Воздействие на Р2-адренорецепторы вызывает снижение тонуса, возбудимости и сократительной активности матки. Перед родами увеличиваются количество и активность адренорецепторов и М-холинорецепторов.
Вегетативная регуляция сокращений матки осуществляется через медиаторы, главными из которых являются ацетилхолин, адреналин и норадреналин.
Ацетилхолин оказывает стимулирующий эффект на мышцы матки.
Перед родами и в родах в плазме крови беременных наблюдается высокий уровень активной формы ацетилхолина при одновременно низкой активности ацетилхолинэстеразы.
Перед родами содержание прогестерона и его метаболитов в крови и моче снижается и соотношение в моче эстриол/прегнандиол составляет 1:1 (во время беременности 1:100).
Под действием эстрогенов происходят следующие изменения:
• увеличивается кровоток в миометрий, интенсивность окислительно-восстановительных процессов, синтез сократительных белков миометрия (актомиозин), энергетических соединений (АТФ, гликоген) и утеротонических простагландинов;
• повышается проницаемость клеточных мембран для ионов (К+, Са2+, Na+), приводящих к снижению мембранного потенциала покоя, увеличению чувствительности клеток миометрия к раздражению;
• депонируется кальций в саркоплазматической сети;
• повышается активность фосфолипаз и скорость "арахидонового каскада" с образованием простагландинов.
Подобные изменения способствуют интенсификации сократительной способности матки, ускорению "созревания" ее шейки.
В развитии родовой деятельности, кроме эстрогенов, ключевую роль играют простагландины, которые, по современным представлениям, являются основными стимуляторами начала родовой деятельности. Местом синтеза простагландинов в беременной матке являются плодные (амнион и хорион) и децидуальная оболочки. При этом в амнионе и хорионе образуется простагландин Е (ПГЕ). Выработка простагландинов в конце беременности обусловлена процессами старения и дегенерации структурных элементов плаценты, децидуальной оболочки, амниона, поскольку эти процессы сопряжены с активацией фосфолипаз и образованием арахидоновой кислоты, а в последующем — простагландинов. Простагландины стимулируют следующие процессы:
• образование на мембране а-адренорецепторов и рецепторов к другим утеротоническим соединениям (ацетилхолин, окситоцин, серотонин);
• обеспечение автоматического сокращения матки (схватки);
• угнетение продукции окситоциназы. Наряду с повышением синтеза эстрогенов и простагландинов для начала родов имеет важное значение повышение активности других нейрогумораль-ных медиаторов и гормонов (окситоцин, серотонин, кинин, гистамин).
Окситоцин является важным регулятором сократительной деятельности матки. Окситоцин — это синергист ацетилхолина и простагландинов. Его концентрация в плазме крови возрастает по мере увеличения срока беременности. Действие окситоцина на сократительную деятельность матки зависит от гормонального фона, прежде всего от оптимального уровня эстрогенов, а также функционального состояния матки, ее готовности к спонтанной активности.
Действие окситоцина связано со следующими процессами:
• усиление мембранного потенциала и повышение возбудимости мышечной клетки;
• увеличение скорости связывания ацетилхолина рецепторами миометрия и освобождение его из связанного состояния;
• возбуждение а-адренорецепторов;
• угнетение активности холинэстеразы.
В результате действия окситоцина повышается тонус матки, стимулируются частота и амплитуда схваток.
В основе сокращения мышц матки, как и других органов (сердца, сосудов), лежит процесс превращения химической энергии в механическую.
Особое значение для начала родов имеют следующие процессы, происходящие в матке:
• увеличение в миометрий интенсивности метаболических процессов, скорости потребления кислорода (в 3,5 раза), содержания сократительного белка актомиозина (на 25 %), гликогена, глутатиона, фосфорных соединений (АТФ, креатинфосфат, фосфокреатинин), играющих большую роль в энергетических процессах мышечной ткани;
• изменения соотношения между мышечной и соединительной тканью в сторону резкого преобладания первой из них, особенно в теле матки.
В результате изменений, происходящих в мышечных клетках, снижается мембранный потенциал, увеличивается их возбудимость, усиливается спонтанная активность, повышается чувствительность к контрактильным веществам.
Важное значение имеют не только выброс утеротонических соединений перед родами, но и пульсирующий тип их синтеза во время родов, что обеспечивает регулярный характер родовой деятельности.
В результате изменений, происходящих в нервной и гуморальной регуляции, а также в самой матке, формируется попеременное возбуждение центров симпатической и парасимпатической иннервации:
1) под влиянием медиаторов симпатической нервной системы (норадреналин и адреналин) происходит сокращение продольно расположенных мышечных пучков в теле матки миометрия при одновременном активном расслаблении циркулярно (поперечно) расположенных пучков в нижнем сегменте;
2) в ответ на максимальное возбуждение центра симпатической нервной системы и выделение большого количества норадреналина происходит возбуждение центра парасимпатической нервной системы;
3) под влиянием медиатора парасимпатической нервной системы (ацетилхолин) сокращаются циркулярные мышцы при одновременном расслаблении продольных;
4) по достижении максимального сокращения циркулярных мышц наступает максимальное расслабление продольных;
5) после сокращения матки наступает период полного ее расслабления (пауза между схватками), когда происходит восстановительный синтез сократительных белков миометрия.
Нормальный прелиминарный период характеризуется появлением при доношенной беременности нерегулярных по частоте, длительности и интенсивности болей схваткообразного характера внизу живота и в поясничной области.
При наружном исследовании определяется обычный тонус матки, сердцебиение плода ясное, ритмичное. При влагалищном исследовании шейка матки обычно "зрелая", имеются слизистые выделения, окситоциновый тест положительный. При гистерографическом исследовании отмечается преобладание амплитуды сокращений дна и тела матки над нижним сегментом.
Таким образом, диагноз нормального прелиминарного периода можно поставить на основании клинической картины, наружного и внутреннего акушерского исследования и данных гистерографии.
Дифференциация нормального прелиминарного периода и первого периода родов затруднена в тех случаях, когда нерегулярные схватки, свойственные прелиминарному периоду, постепенно переходят в регулярные, характерные для родов. Если появившиеся и продолжающиеся несколько часов нерегулярные схватки прекращаются без медикаментозного воздействия и возобновляются через сутки и более, то дифференциальная диагностика не представляет трудностей.
Основными этиологическими моментами, приводящими к развитию клинических проявлений прелиминарного периода, являются функциональные сдвиги в центральной нервной системе, вегетативные и эндокринные нарушения в организме беременной. Патологический прелиминарный период наблюдается у женщин с эндокринными расстройствами, ожирением, вегетативными неврозами, нейроциркуляторпой сосудистой дистопией, при наличии страха перед родами, при отрицательном отношении к предстоящим родам, у беременных с отягощенным акушерским анамнезом, осложненным течением данной беременности, у пожилых первородящих и др.
Клиническое ведение 1 периода родов
Первый период — период раскрытия шейки матки. Начинается с появления регулярных схваток и заканчивается полным раскрытием наружного зева шейки матки. У первородящих продолжительность первого периода родов составляет 10—11 ч, у повторнородящих — 7_9 ч. Схватки сначала бывают короткими, слабыми и редкими (через 15—20 мин). В последующем нарастают их продолжительность, сила и частота. Промежуток между двумя смежными схватками называется паузой.
Основным механизмом раскрытия шейки матки является сокращение маточной мускулатуры.
Во время каждой схватки в мускулатуре матки происходят одновременно три процесса: 1 — сокращение мышечных волокон матки (контракция), 2 — взаимное смещение волокон относительно друг друга (ретракция), 3 — растяжение мышечных волокон (дистракция). В теле матки с преобладанием мышечных волокон в основном происходят контракция и ретракция. Во время схваток мышечные элементы, значительно растянутые в длину, при сокращении укорачиваются, смещаются, переплетаются друг с другом. Во время паузы волокна не возвращаются в состояние первоначального расположения, вследствие чего происходит смещение значительной части мускулатуры из нижних отделов матки в верхние.
К внутреннему зеву смещаются околоплодные воды под действием повышенного внутриматочного давления. Под напором околоплодных вод нижний полюс плодного яйца отслаивается от стенок матки и внедряется во внутренний зев канала шейки. Эта часть оболочек нижнего полюса яйца, внедряющаяся вместе с околоплодными водами в канал шейки матки, называется плодным пузырем. Во время схваток плодный пузырь натягивается и все глубже вклинивается в канал шейки матки, расширяя ее изнутри.
Таким образом, в механизме раскрытия шейки матки имеет значение действие двух сил, направленных противоположно: 1) влечение снизу вверх поперечно расположенной мускулатуры нижнего сегмента за счет контракции и ретракции продольной мускулатуры тела матки и 2) давление сверху вниз за счет плодного пузыря или предлежащей части.
По мере раскрытия шейки матки происходят истончение и окончательное формирование нижнего сегмента из перешейка и шейки матки. Граница между истонченным нижним сегментом и телом матки имеет вид борозды и называется контракционным кольцом. Контракционное кольцо является функциональным образованием, свидетельствующим о хорошей сократительной способности матки. Высота стояния контракционного кольца над лонным сочленением коррелирует со степенью раскрытия шейки матки: чем больше раскрывается шейка матки, тем выше располагается контракционное кольцо над лонным сочленением.
Раскрытие шейки матки происходит неодинаково у первородящих и повторнородящих. У первородящих вначале раскрывается внутренний зев, шейка становится тонкой (сглаживается), а затем раскрывается наружный зев. У повторнородящих наружный зев раскрывается почти одновременно с внутренним, и в это время происходит укорочение шейки матки. Раскрытие шейки матки считается полным, когда зев раскрывается до 10—12 см. Одновременно с раскрытием шейки матки в I периоде, как правило, начинается продвижение предлежащей части плода через родовой канал. Головка плода начинает опускаться в полость таза с началом схваток, находясь к моменту полного раскрытия шейки чаще всего большим сегментом во входе в малый таз или в полости таза.
При головном предлежании по мере продвижения головки плода происходит разделение околоплодных вод на передние и задние, так как головка прижимает стенку нижнего сегмента матки к костной основе родового канала. Место охвата головки стенками нижнего сегмента называется внутренним поясом соприкосновения (прилегания), который делит околоплодные воды на передние, находящиеся ниже пояса соприкосновения, и задние — выше пояса соприкосновения.
Плодный пузырь утрачивает свою физиологическую функцию к моменту полного раскрытия шейки матки. Различают плоский пузырь, в котором отсутствуют воды. Такой пузырь не образует выпуклости, и плодные оболочки охватывают головку плода. Плоский плодный пузырь может задерживать течение родов.
После полного или почти полного раскрытия шейки матки оболочка плодного пузыря под влиянием повышенного внутриматочного давления разрывается и передние воды изливаются (своевременное излитие околоплодных вод).
Если плодные оболочки при полном раскрытии зева не разрываются, их необходимо вскрыть.
Если разрыв плодных оболочек происходит до начала родовой деятельности, то говорят о преждевременном излитии околоплодных вод; если воды изливаются после начала родов, но до полного или почти полного открытия шейки матки, — о раннем излитии вод. При чрезмерной плотности оболочек плодный пузырь разрывается позже наступления полного раскрытия шейки матки — запоздалый разрыв плодного пузыря. Изредка оболочки плодного пузыря не разрываются, и плод рождается покрытый плодными оболочками — рождение в "сорочке". Иногда пузырь рвется не в нижнем полюсе, около наружного зева, а выше. В таких случаях при вступившей и продвигающейся головке отверстие в плодном пузыре закрывается, и при влагалищном исследовании находят напрягающийся плодный пузырь.
После излитая околоплодных вод схватки на некоторое время могут прекращаться или ослабевать, а затем вновь становятся сильными.
Пока плодный пузырь цел, внутриматочное давление на предлежащую часть плода равномерно или почти равномерно. После же вскрытия плодного пузыря создаются совершенно иные условия, так как внутриматочное давление выше, чем внешнее (атмосферное) давление. Это способствует образованию на предлежащей части родовой опухоли. Полное раскрытие зева, совпадающее обычно со вскрытием плодного пузыря (излитие околоплодных вод), указывает на окончание первого периода родов — периода раскрытия. С окончанием первого периода начинается второй период родов — период изгнания.
Клиническое ведение 2 периода родов
Второй период — период изгнания. Это время от момента полного раскрытия маточного зева до рождения плода.
Период изгнания продолжается у первородящих от 1 до 2 ч, у повторнородящих имеет весьма различную продолжительность: от 5—10 мин до 1 ч.
После излития околоплодных вод схватки становятся
менее интенсивными, объем полости матки значительно уменьшается, стенки матки приходят в тесное соприкосновение с плодом; схватки усиливаются. К сокращению матки присоединяется сокращение брюшного пресса (брюшной стенки), диафрагмы и мышц тазового дна, что характеризует развитие потуг. Потуги являются рефлекторным актом и возникают благодаря давлению предлежащей части плода на нервные окончания, заложенные в шейке матки и в мышцах тазового дна. Желание тужиться непроизвольно и неудержимо. В результате развивающихся потуг внутриматочное давление повышается еще сильнее, чем в периоде раскрытия; их сила направлена на изгнание плода из матки.
Это становится возможным благодаря тому, что матка не только соединена с влагалищем, но и фиксирована к стенкам таза посредством связочного аппарата — широких, круглых и крестцово-маточных связок, соединительнотканной сети, заложенной в клетчатке (retinaculum uteri), и др.
В результате повышения внутриматочного давления плод совершает ряд сложных движений, приближается предлежащей частью к тазовому дну и оказывает на него все возрастающее давление. Рефлекторно возникающие при этом сокращения брюшного пресса усиливают позывы роженицы на потуги, которые повторяются все чаще и чаще — через каждые 5—4—3 мин.
Предлежащая часть плода при этом растягивает половую щель и рождается, за ней рождается туловище. Вместе с рождением плода изливаются задние воды.
После рождения плода начинается третий, последний, период родов — последовый.
Клиническое ведение 3 периода родов
Третий период — последовый. Это время от рождения плода до рождения последа. В этот период происходят отслойка плаценты и оболочек от подлежащей маточной стенки и рождение последа (плацента с оболочками и пуповиной). Последовый период продолжается от 5 до 30 мин.
В течение нескольких минут после рождения плода матка находится в состоянии тонического сокращения. Дно матки при этом расположено обычно на уровне пупка. Появляющиеся вскоре выраженные ритмические сокращения матки называются последовыми схватками. Начиная с первой последовой схватки отделяется плацента. Отделение плаценты происходит в губчатом слое отпадающей слизистой оболочки на месте ее прикрепления к маточной стенке (плацентарная площадка).
Изливающаяся при этом кровь образует ретроплацентарную гематому, представляющую собой скопление крови между плацентой и стенкой матки. Гематома способствует дальнейшей отслойке плаценты, которая выпячивается в сторону полости матки. Сокращения матки и увеличение ретроплацентарной гематомы вместе с силой тяжести плаценты, тянущей ее вниз, приводят к окончательной отслойке плаценты от стенки матки. Плацента вместе с оболочками опускается вниз и при потуге рождается из родовых путей, вывернутая наружу своей плодовой поверхностью, покрытая водной оболочкой.
Последовый период сопровождается кровотечением из матки. Количество теряемой при этом крови обычно не превышает 300 мл (0,5 % массы тела).
Остановку маточного кровотечения с момента отделения плаценты от стенки матки обусловливает следующее:
1) смещение и деформация (скручивание, перегибы, растяжение) сосудов в результате сокращения мышцы матки, что является фактором механической остановки кровотечения;
2) своеобразие структуры концевых участков артерий. При отделении плаценты разрыв маточных сосудов происходит на уровне сужения терминальных отделов артерий, спиральное строение которых дает им возможность сокращаться и смещаться в более глубокие слои мышечной ткани, где они подвергаются дополнительному сдавливающему воздействию со стороны сокращающейся мышцы матки;
3) тромбообразование, возникающее как следствие проявления защитных механизмов организма в ответ на травму тканей. Тромбообразование приводит к остановке кровотечения в мелких сосудах, главным образом капиллярах.
При нормальном течении послеродового периода указанные выше факторы проявляются одновременно.
После рождения последа родившая женщина называется родильницей.
