
Стоматология детского возраста - Персин9 / Раздел 12. Опухоли и опухолеподобные образования мягких тканей и костей лица / 12.3.2. Доброкачественные опухоли
.doc12.3.2. Доброкачественные опухоли
В этом разделе представлены отдельные виды новообразований, исходящих из собственно кости и ее тканевых элементов, которые чаще наблюдаются у детей.
Остеома — медленно растущая доброкачественная опухоль, построенная из хорошо дифференцированной зрелой костной ткани. Эта опухоль выявляется чаще после 15 лет и в более старшем возрасте. Некоторые авторы относят остеому к гамартромам, т.е. считают ее пороком развития, особой формой дисплазии, в том числе фиброзной дисплазией.
Клиническая картина. Проявления остеом слабо выражены. От других опухолей челюстных костей остеомы отличаются крайне медленным
ростом (в течение многих лет). Развиваясь из кости челюсти, остеомы вызывают постепенное утолщение соответствующего участка, приводя к деформации челюсти, косметическим и функциональным нарушениям. Достигая иногда большого размера, опухоль не вызывает боли. Клиническое течение опухоли зависит от ее локализации, размеров и направления роста. Опухоль может располагаться центрально и периферически (А.А. Колесов). Сдавливая сосудисто-нервный пучок в области нижней челюсти, опухоль может вызывать неврологическую симптоматику (боли, парестезии и др.). Развитие остеомы на верхней челюсти может приводить к экзофтальму, затрудненному носовому дыханию (при распространении на пазухи носа). При поражении покровных костей черепа может проявляться неврологическая симптоматика (головная боль, другие функциональные расстройства). При поражении ВНЧС отмечаются нарастающее ограничение опускания и затруднение боковых движений нижней челюсти. Кости лицевого скелета и черепа могут иметь несколько очагов поражения и сочетаться с поражениями других костей скелета.
Центральные и периферические остеомы бывают губчатыми, компактными и смешанными. Некоторые считают, что в начальных стадиях развития остеома имеет губчатый характер, в поздних — компактный.
Рентгенологически периферическая остеома определяется как одиночное ограниченное избыточное костное разрастание, вдающееся в виде шипа или выступа в окружающие мягкие ткани. Эти образования могут быть связаны с костью узкой ножкой или имеют широкое основание, правильную форму, гладкие, ровные контуры. Центральная остеома выявляется в виде очага интенсивного уплотнения округлой формы с гладкими контурами, остеопороз и деструкция отсутствуют (компактна).
Диагностика. Дифференцировать остеому приходится с фиброзной дисплазией, что даже микроскопически иногда представляет большие трудности. Кроме того, при дифференциальном диагнозе следует иметь в виду реактивные гиперостозы неопухолевого происхождения и оссифицирующий миозит, остеомиелит, оссифицированную гематому.
Лечение. Удаление опухоли в пределах здоровой кости. Показаниями к операции являются боль, большой размер опухоли, нечетко установленный клинико-рентгенологический диагноз.
Синдром Гарднера — наследственный симптомокомплекс, проявляющийся множественными остеомами лицевых, плоских и трубчатых костей, диффузным полипозом прямой и ободочной кишки, опухолями мягких тканей (липомы, фибромы, эпителиальные кисты). Встречаются также сверхкомплектные зубы, одонтомы.
Лечение только хирургическое. Оперативное вмешательство заключается в радикальном иссечении опухоли в пределах здоровой кости. Операция показана в тех случаях, когда остеома вызывает функциональные или косметические нарушения в ЧЛО.
Хондрома — опухоль, состоящая из зрелой хрящевой ткани. Наблюдается преимущественно у детей школьного возраста. Хондромы бывают одиночными и множественными. В челюстных костях они обнаруживаются, как правило, в виде солитарного узла. В зависимости от расположения по отношению к кости их принято разделять на центральные и периферические (эн- и экхондромы).
Большинство хондром челюстных костей эмбрионального происхождения. Опухоль обнаруживают чаще на верхней челюсти, как правило, в переднем ее отделе по ходу срединного шва или в толще челюсти. Можно предположить, что появление хондром по линии срастания костей верхней челюсти имеет определенную связь с развитием челюсти. Такая локализация хондром верхней челюсти может быть одним из клинических и диагностических признаков. Развитие хондром нижней челюсти связывают с остатками меккелева хряща.
Хондромы бывают одиночными и множественными, способны к рецидивированию и озлокачествлению (хондросаркома). Опухоль может смещать зубы и нарушать прикус, но не вызывает подвижности зубов. Слизистая оболочка, покрывающая опухоль, не изменена. Хондрома деформирует верхнюю челюсть первоначально в сторону твердого неба.
Рентгенологически видна плотноватая тень новообразования, корни зубов не резорбированы, опухоль имеет бесструктурную тень неравномерной плотности.
Диагноз затруднителен, и ставят его часто на основании типичной локализации для этого вида опухоли, окончательно устанавливают после биопсии (инцизионной).
Лечение. При удалении хондромы показана частичная или полная резекция челюсти с одномоментным удалением опухоли единым блоком и в пределах здоровых тканей. При удалении опухоли необходимо иссечь и надкостницу, покрывающую опухоль, иначе возможны рецидивы.
Вид протезирования ребенка зависит от характера оставшегося дефекта верхней челюсти. Протезирование показано непосредственно после операции (10—12 сут) или через 1 мес после заживления раны.
Гигантоклеточная опухоль (ГКО), или бурая опухоль, остеокластома, — одна из наиболее часто встречающихся костных опухолей челюстей в детском возрасте (33 % от общего числа доброкачественных опухолей). Гистогенез опухоли неясен. ГКО характеризуется богато васку-ляризированной тканью, состоящей из клеток типа остеобластов, между которыми рассеяны гигантские клетки типа остеокластов. Эта опухоль поражает, как правило, одну из челюстей и не сопровождается изменениями в других костях.
Рентгенологически эта опухоль проявляется в виде ячеистой и литической формы. Клинико-рентгенологическая картина ГКО зависит от особенностей ее симптоматики в верхней и нижней челюсти.
Некоторые авторы разделяют ГКО на центральные и периферические. Такое разделение ГКО у детей не оправдано: центральные формы, разрушая костную ткань альвеолярной части челюсти и прорывая надкостничный барьер, появляются в полости рта и по внешнему виду могут напоминать гигантоклеточную гранулему. Периферические формы по мере роста (ввиду анатомо-физиологических особенностей костей лицевого скелета ребенка) вызывают деструктивные изменения за пределами альвеолярного отростка, внедряясь в тело челюсти.
Клиническая картина. Рассматривать особенности клинического и рентгенологического проявлений ГКО на верхней и нижней челюсти у детей следует в отдельности. Также отдельно нужно рассматривать группу гигантоклеточных опухолеподобных поражений, потому что методы диагностики и тактика лечения этих образований во многом различны.
При ГКО челюстных костей наблюдается высокая частота диагностических ошибок, особенно при локализации опухоли на верхней челюсти, когда рентгенологические признаки теряют свою типичность, а анализ рентгенограмм затруднен из-за проекционных наложений. Наибольшая частота поражения челюстных костей отмечается в двух возрастных группах — у детей 4—7 и 8—12 лет, чаще у мальчиков. Преобладают поражения нижней челюсти. Распространенной локализацией ГКО нижней челюсти являются тело и ветвь. При развитии патологического процесса в области ветви поражение тела нижней челюсти чаще бывает до уровня моляров. В случае вовлечения в патологический процесс тела челюсти и распространения опухоли к центру ветвь челюсти оказывается непораженной. Изолированное поражение подбородочного отдела бывает редко, процесс распространяется и на тело нижней челюсти.
Болевой синдром может предшествовать деформации. Самый частый первичный симптом заболевания — припухлость (деформация) соответственно тому или иному отделу нижней челюсти, реже первичными симптомами могут быть появление патологической ткани в полости рта, неправильное положение зубов в зубном ряду. Это бывает при локализации опухоли в подбородочном отделе и теле нижней челюсти.
Быстрое нарастание деформации наблюдается при локализации патологического процесса в теле нижней челюсти, что связано с особенностями ее строения у детей и меньшим объемом прилежащих мягких тканей в этой области.
На лечение детей чаще направляют в сроки от 3 до 6 мес от момента обнаружения первичных симптомов, что свидетельствует об удлинении консультативного периода.
По активности клинических проявлений выделяют ГКО с высокой активностью и «спокойным» клиническим течением. Критерии такого разделения: скорость нарастания клинических симптомов, протяженность поражения (распространенность), лизис корней зубов в очаге поражения, нарушение целости наружной кортикальной пластинки, обнаруженное при клиническом и рентгенологическом исследованиях. Высокая активность процесса чаще выявляется у детей в возрасте 3—12 лет, «спокойное» течение — в возрасте 9—15 лет. Скорость развития ГКО (высокая клиническая активность развития опухоли) является отражением повышенной биологической активности организма ребенка в указанные возрастные периоды.
Поверхность пораженного участка кости чаще гладкая, реже бугристая, границы очага поражения относительно четкие. При вовлечении ветви нижней челюсти может разрушаться внутренняя кортикальная пластинка с вовлечением в патологический процесс крыловидных мышц. Если опухолевая ткань определяется в полости рта, охватывая зубы как с вестибулярной, так и с язычной стороны, она имеет характерный синюшно-багровый цвет и бугристую поверхность. Отмечается подвижность зубов в очаге поражения и изменение их положения.
ГКО верхней челюсти имеет более длительный латентный период, что обусловлено анатомо-топографическими особенностями строения верхней челюсти. Независимо от места возникновения опухоль проявляется «вздутием» кости. Болевой синдром отсутствует. Пораженный участок челюсти утолщается, поверхность кости плотная с относительно четким переходом к опухолевидно-неизмененной кости. Иногда определяются участки податливости костной ткани, подвижность и изменение положения зубов.
Рентгенологически при ячеистой форме в очаге поражения выявляется множество мелких полостей или более крупных ячеистых образований, отделенных друг от друга костными перегородками различной толщины. Значительное истончение кортикального слоя на нижней челюсти. Реакция со стороны надкостницы не отмечается.
При литической форме ГКО очаг деструкции бесструктурен. Если процесс ограничивается частью кости челюсти, то этот дефект является краевым. Если кость разрушена по всему поперечнику, на фоне опухоли определяются свободные концы фрагментов челюсти с неровными и смазанными краями.
Кортикальный слой резко истончен или не обнаруживается. При разрушении периоста опухоль может проникать в окружающие мягкие ткани, однако это еще не служит признаком ее злокачественного перерождения.
Рентгенологическое исследование больных с ГКО позволяет выявить некоторые отличия при локализации ее в разных отделах нижней челюсти. При локализации в области тела нижней челюсти опухоль может быть представлена бесструктурным кистевидным образованием с относительно четкими контурами; в нижних отделах контуры могут быть нечеткими. По нижнему краю челюсти соответственно уровню образования могут определяться вздутие кости, истончение и разволокнение коркового слоя, по верхнему краю корковый слой отчетливо не дифференцируется или исчезает. Определяется деструкция замыкательной пластинки лунок зубов, граничащих с очагом поражения, и замыкательных пластинок фолликулов постоянных зубов, которые могут быть оттеснены.
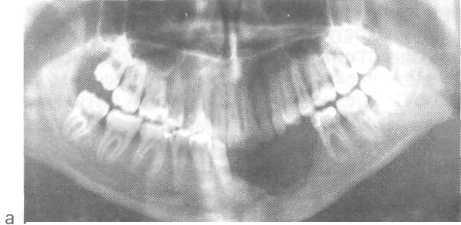
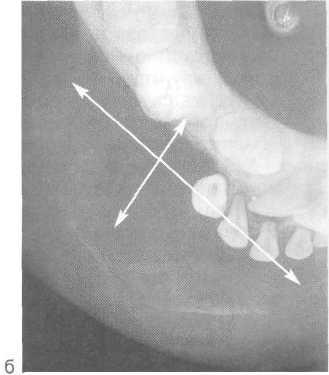
Рис. 12.25. Гигантоклеточная опухоль тела нижней челюсти (очаг деструкции литического типа).
а — ортопантомограмма; б — рентгенограмма в аксиальной проекции (кость вздута).
При локализации опухоли в области тела нижней челюсти (рис. 12.25, а, б) наиболее информативным видом исследования является ортопантомограмма. Однако в этих случаях необходимо проведение рентгенографии и в аксиальной проекции, так как при наличии клинически выраженной деформации выявленные изменения на ортопантомограмме не соответствуют клиническим проявлениям.
При локализации опухоли в подбородочном отделе с распространением на тело челюсти определяется образование с четкими полициклическими контурами, в проекции которого отмечается истончение коркового слоя. Структура очага поражения неоднородная — с множеством мелких и средних ячеек, разделенных костными перегородками. Могут определяться лизис корней зубов, деструкция замыкательных пластинок зачатков постоянных зубов, которые располагаются в образовании. Зубы могут быть дистопированы. Наиболее информативными видами рентгенологического исследования при указанной локализации опухоли являются панорамная рентгенограмма нижней челюсти и рентгенограмма фронтального отдела нижней челюсти в аксиальной проекции, которая позволяет определить степень распространения опухоли к внутренней кортикальной пластине. Сходная рентгенологическая картина отмечается при локализации опухоли в ветви челюсти на ортопантомограмме и обзорной рентгенограмме костей лицевого скелета в прямой проекции.
Рентгенологические проявления ГКО зависят от морфологических изменений, протекающих в структуре опухоли по мере ее роста (кистообразование, наличие очагов остеогенеза и др.).
Особые трудности интерпретации рентгенологической картины при локализации опухоли верхней челюсти возникают в период сменного и молочного прикуса, что часто обусловлено неправильным выбором видов рентгенологического исследования, наличием сложных анатомо-топографических зон в периоды роста костей лица, формирования верхнечелюстной пазухи и в период развития зачатков постоянных зубов. Особенно сложные проекционные взаимоотношения возникают при локализации ГКО в пе-реднебоковом отделе верхней челюсти.
Наиболее информативные исследования: при поражении фронтального отдела панорамная рентгенограмма верхней челюсти (по сравнению с ортопантомограммой) дает более четкие представления о структуре патологического очага и четкости его границ, позволяет лучше оценить возможные изменения дна носовых ходов, изменения корней зубов литического характера) и рентгенограмма твердого неба (дает четкие представления о характере и протяженности деструктивных изменений на твердом небе); при поражении переднебокового отдела ортопантомограмма, рентгенограмма верхней челюсти в косой проекции и обзорная рентгенограмма придаточных пазух носа. При локализации процесса во фронтальном отделе во всех случаях на рентгенограмме определялось однополостное образование со сравнительно четкими контурами в нижних отделах и нечеткость контуров в верхнебоковых отделах и могут выявляться смещение и лизис корней зубов, граничащих с очагом поражения, нарушение целости нижней стенки носовых ходов (рис. 12.26, а—г). При локализации опухоли на верхней челюсти, помимо стандартного рентгенологического исследования, большое значение приобретает КТ, особенно при литическом характере процесса, когда опухоль на обычных рентгенограммах имеет нечеткие границы.
Опухолеподобные гигантоклеточные поражения (центральная гиган-токлеточная репаративная гранулема — ЦГКРГ). С наибольшей частотой ЦГКРГ встречается в возрасте 8—12 лет. Поражение ЦГКРГ челюстных костей совпадает с периодами смены зубов в этих отделах, когда выпадение молочных, продвижение зачатков постоянных зубов и их прорезывание могут вызвать травму и кровоизлияние в костную ткань и как следствие изменения реактивного характера, проявляющиеся в виде ЦГКРГ.
Наиболее частый первый симптом заболевания — обнаружение образования в полости рта, реже неправильное положение зубов в зубном ряду (при локализации во фронтальном отделе верхней или нижней челюсти), ретенция зубов, кровоточивость десен.
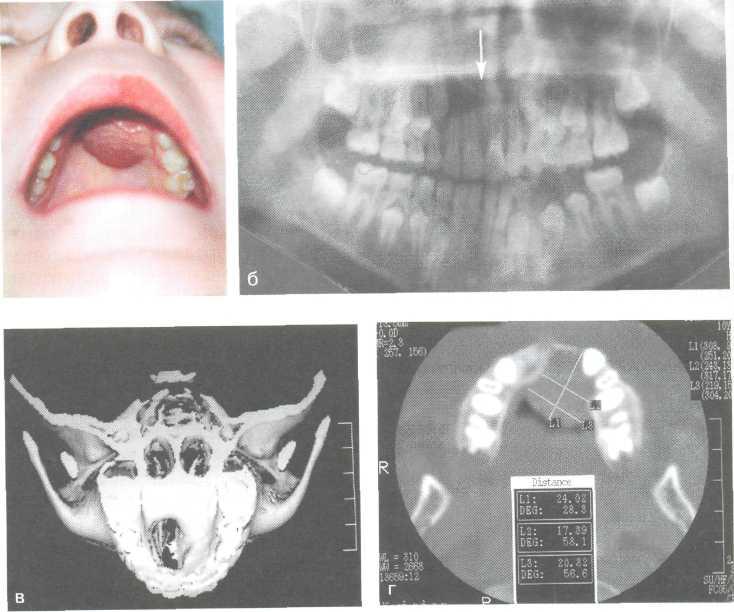
Рис. 12.26. Гигантоклеточная опухоль верхней челюсти.
а — внешний вид ребенка; б — ортопантомограмма; в — КГ в формате 3D; г — КТ в режиме
мягкого исследования.
Клиническая картина. Основной клинический признак — это опухолевидное образование на альвеолярном отростке верхней или нижней челюсти, покрытое слизистой оболочкой, синюшного или синюшно-багрового цвета. Образование с бугристой или гладкой поверхностью, плотноэластичной консистенции, на широком основании, малоподвижное, часто кровоточит при незначительной травме. Патологическая ткань может охватывать зубы с оральной и вестибулярной сторон. Зубы в патологическом очаге подвижны, обычно определяется их подвижность I—II степени, смещение зубов чаще в оральную, реже в вестибулярную сторону (рис. 12.27).
В некоторых случаях патологическая
ткань в полости рта отсутствует, а
косвенными симптомами ЦГКРГ бывает
дистопия или ретенция постоянных
зубов. При осмотре можно определить
деформацию альвеолярного отростка в
виде увеличения его объема на
ограниченном участке, синюшность
или усиление сосудистого рисунка
слизистой оболочки. Размер ЦГКРГ при
клиническом осмотре чаще бывает в
пределах 2—4 зубов.
некоторых случаях патологическая
ткань в полости рта отсутствует, а
косвенными симптомами ЦГКРГ бывает
дистопия или ретенция постоянных
зубов. При осмотре можно определить
деформацию альвеолярного отростка в
виде увеличения его объема на
ограниченном участке, синюшность
или усиление сосудистого рисунка
слизистой оболочки. Размер ЦГКРГ при
клиническом осмотре чаще бывает в
пределах 2—4 зубов.
Рис. 12.27. Центральная гигантоклеточная репаративная гранулема фронтального отдела нижней челюсти.
Рентгенологически ЦГКРГ характеризуется наличием краевого очага деструкции округлой или овальной формы. Очаг деструкции чаще бесструктурный, в некоторых случаях определяется нежный ячеистый рисунок. Контуры патологического очага четкие, иногда по нижнему контуру определяется смазанность границы, отмечается лизис корней зубов и замыкательной пластинки фолликула зачатка постоянного зуба, граничащих с ЦГКРГ.
Дифференциальная диагностика гигантоклеточных опухолей представляет значительные трудности, о чем свидетельствует высокий процент диагностических ошибок. Это связано с многообразием их клинических проявлений, сходных с таковыми других доброкачественных и злокачественных опухолей, а также опухолеподобных и воспалительных процессов челюстных костей.
Проявления гигантоклеточных опухолей сходны и наиболее часто эти опухоли дифференцируют со следующими патологическими процессами: доброкачественными опухолями (амелобластома, миксома, костная гемангиома, хондромиксоидная фиброма) и злокачественными (остеогенная саркома); опухолеподобными процессами (фиброзная дисплазия, кисты челюстных костей).
Дифференциальная диагностика гигантоклеточных опухолей должна основываться на данных клинического обследования, лучевых методов диагностики, патогистологиче-ского исследования. При этом необходимо помнить, что нельзя полностью полагаться на какой-либо один метод, переоценивая его возможности, и пренебрегать другими. Только комплексный подход к диагностике этих опухолей позволяет в короткие сроки установить правильный диагноз и провести необходимое лечение.
Лечение хирургическое — удаление образования с резекцией соответствующего фрагмента нижней челюсти с нарушением или без нарушения ее непрерывности.
Операции типа выскабливания не показаны.
Эффективность хирургического лечения детей с ЦГКО нижней челюсти обеспечивается своевременным удалением опухоли с одномоментной костной пластикой, проведением ортодонтического лечения и рационального протезирования в оптимальные сроки. К особой группе следует отнести детей с вовлечением в патологический процесс фронтального отдела альвеолярного отростка и переднего отдела твердого неба, что требует радикального оперативного вмешательства.
Больным с поражением верхней челюсти показано удаление образования с частичной или полной резекцией челюсти внутриротовым доступом.
Десмопластическая фиброма. Эта первичная опухоль кости челюсти названа десмопластической фибромой из-за ее подобия десмоидам — соединительнотканным новообразованиям, развивающимся из сухожильных и фасциально-апоневротических структур с инфильтрирующим ростом.
Опухоль преимущественно обнаруживают у детей до 5 лет, чаще у мальчиков, и в большинстве случаев она локализуется в нижней челюсти.
Клиническая картина. Десмопластическая фиброма характеризуется солитарным очагом в одной челюсти. Развитие опухоли начинается внезапно, безболезненно, без внешней ясной причины, временного замедления или приостановки роста. Опухоль растет у детей младшего возраста очень быстро и в течение 1—2 мес достигает значительного размера. Чаще опухоль выявляется в течение первого месяца, вначале в виде небольшого выбухания.
Изменение кожи над опухолью зависит от ее размера. При небольших опухолях кожа не изменена, при больших — истончена, бледновато-синюшного цвета. Изменения кожи не имеют такой степени выраженности, как при остеогенных саркомах, когда кожа становится блестящей, лоснящейся, горячей на ощупь, с резко развитой венозной сетью.
В поздних стадиях опухоль неподвижно спаяна с костью, плотно-эластичная, малоболезненная при пальпации. Поверхность ее в большей части случаев гладкая, реже крупнобугристая. Слизистая оболочка, покрывающая опухоль, истончена, бледноватая или багрово-синюшного цвета. Переходная складка в зависимости от размера и распространения опухоли свободна или сглажена.
Рентгенологически десмопластическую фиброму нижней челюсти обнаруживают в виде нечетко очерченного, неправильно-округлой или овальной формы, малоинтенсивного однородного образования, расположенного на кости. К моменту выявления опухоли имеются изменения кортикальной пластинки. Процессы деструкции приводят к неравномерному истончению в области нижнего края челюсти. При этом наблюдается «бахромчатый периостит» — результат реактивного остеогенеза. Иногда реактивные костные образования окаймляют растущую опухоль по периферии, создавая так называемую картину пери-остального козырька. Эти изменения в кости не соответствуют клиническим данным, при которых обнаруживается большая, плотная и неподвижная опухоль.
При десмопластической фиброме верхней челюсти рентгенологическая картина однообразна: видна тень без резко выраженной границы в виде полоски разрежения или склеротического ободка, гомогенная тень может иметь в центре участки просветления.
Диагностика. Важно установить отличие десмопластической фибромы от саркомы и воспалительных процессов. Наиболее сложной остается дифференциальная диагностика от остеогенной саркомы: интенсивность роста у детей при десмопластической фиброме и остеогенной саркоме одинаковая. Возраст проявления различен — десмопластическая фиброма зубов чаще обнаруживается у детей в 4—5 лет, остеогенная саркома в более старшем возрасте (в 10—12 лет). При десмопластической фиброме подвижность зубов не выявляется, при остеогенной саркоме зубы подвижны. Болевой синдром при десмопластической фиброме отсутствует, а при остеогенной саркоме возможны боли, приобретающие со временем стойкий характер. Общее состояние ребенка в первом случае почти не изменяется, во втором рано определяются признаки интоксикации.
Рентгенологически при десмопластической фиброме определенный сегмент челюстной кости поражен и в челюстной кости имеется участок локального поражения и перифокально расположенного реактивного остеогенеза; при остеогенной саркоме костная ткань имеет пятнистый вид, рисунок неоднородный, на фоне литического характера деструкции выраженный игольчатый периостит неограниченного характера. В связи с тем что периостальный остеогенез является ответной реакцией на любой раздражитель (травматический, опухолевый, вследствие воспаления), а рентгенологическая картина изменений в челюстных костях не имеет патогномоничных признаков, решающее значение в постановке диагноза десмопластической фибромы имеет морфологическое исследование. Диагноз подтверждается совокупными данными анамнеза, клинической картины, рентгенологического и морфологического исследований.
С первично-хроническим продуктивным остеомиелитом дифференциальная диагностика основывается на проведении сопоставлений давности заболевания, динамики рентгенологических проявлений, интенсивности их нарастания, лабораторных показателей (крови и мочи, С-реактивного белка и др.), перманентности обострений с болевым синдромом и реакцией мягких тканей воспалительного характера. Морфологическое исследование проводят обязательно.
Лечение только хирургическое — резекция челюсти, частичная или полная. Учитывая очень интенсивный рост этой опухоли у детей, операцию следует проводить безотлагательно. Лучевая терапия неэффективна.
Оссифицирующая фиброма (фиброостеома) включена в серию № 5 МГКО «Гистологическая классификация одонтогенных опухолей» ввиду исключительного проявления только в челюстных костях. Но поскольку она не связана с одонтогенезом, рациональнее ее рассмотреть в группе костных образований челюстей.
Опухоль выявляется только у детей старшего возраста, чаще у мальчиков.
Клиническая картина. Оссифицирующая фиброма напоминает картину монооссальной (очаговой) фиброзной дисплазии, однако в отличие от нее растет значительно быстрее. Зубы в области расположения опухоли смещаются. Рост опухоли безболезненный. При выраженной деформации отмечается крепитация или отсутствие кортикального слоя; в этом случае пальпируется упругое эластичное образование.
Р ентгенологическая
картина оссифицирующей
фибромы челюстей является имитатором
фиброзной дисплазии. Очаг деструкции
костной ткани с ровными, четкими
контурами. Опухоль отграничена от
прилежащей кости тонкой остео-склеротической
каймой. В очаге деструкции видны
множественные мелкие очаговые тени —
участки кальцификации. Опухоль вызывает
вздутие челюсти, смещение и истончение
кортикального слоя, смещает зубы (рис.
12.28).
ентгенологическая
картина оссифицирующей
фибромы челюстей является имитатором
фиброзной дисплазии. Очаг деструкции
костной ткани с ровными, четкими
контурами. Опухоль отграничена от
прилежащей кости тонкой остео-склеротической
каймой. В очаге деструкции видны
множественные мелкие очаговые тени —
участки кальцификации. Опухоль вызывает
вздутие челюсти, смещение и истончение
кортикального слоя, смещает зубы (рис.
12.28).
