
Внутренние болезни 6-е изд Маколкин
.pdfПри более редко встречающемся сухом перикардите появляются характерные симптомы (подробнее см. «Перикардит») в виде шума трения перикарда, а при наличии выпота в полости перикарда - глухость тонов в сочетании со значительным расширением границ сердца во все стороны и симптомами сердечной недостаточности в большом круге кровообращения.
У больных полиартритом отмечают деформацию суставов за счет воспаления синовиальной оболочки и околосуставных тканей, болезненность при пальпации сустава. Все эти изменения бесследно исчезают после проведения противоревматической терапии.
Поражение периартикулярных тканей проявляется в виде ревматических узелков, которые располагаются в области пораженных суставов, на предплечьях и голенях, над костными выступами. Это мелкие (величиной с горошину), плотные безболезненные образования, исчезающие под влиянием лечения. В настоящее время эти образования почти не встречаются.
Кольцевидная эритема - признак, патогномоничный для ревматизма и представленный образованием розовых незудящих кольцевидных элементов, располагающиеся преимущественно на коже внутренней поверхности рук, ног, живота, шеи и туловища. Эритему регистрируют исключительно редко (1-2% больных). Иногда наблюдается также узловатая эритема.
Ревматические пневмонии и плевриты имеют те же физические признаки, что и аналогичные заболевания банальной этиологии.
Вцелом внесердечные поражения в настоящее время наблюдают крайне редко, обычно
улиц молодого возраста при остром течении болезни (при наличии высокой активности - III степени). Они нерезко выражены, быстро поддаются обратному развитию при проведении противоревматической терапии.
На третьем этапе диагностического поиска данные лабораторноинструментального исследования позволяют установить активность патологического процесса и уточнить поражение сердца и других органов. При активном ревматическом процессе лабораторные исследования выявляют неспецифические острофазовые и измененные иммунологические показатели.
К острофазовым показателям относят нейтрофилез со сдвигом лейкоцитарной формулы влево (лейкоцитоз до 12-15х109/л отмечают лишь при III степени активности процесса, что обычно сочетается с ревматическим полиартритом); увеличение содержания α2- глобулинов, сменяющееся повышением концентрации у-глобулинов; повышение содержания фибриногена, СРБ; увеличение СОЭ. В большинстве случаев изменение биохимических показателей происходит параллельно СОЭ, которая служит основным лабораторным признаком активности ревматизма.
Повышаются титры противострептококковых антител (антигиалуронидазы и антистрептокиназы более 1\300, антистрептолизина-О более 1\250) в 70-80% случаев. Повышение концентрации этих антител отражает реакцию организма на воздействие стрептококка и поэтому часто возникает при любой стрептококковой инфекции. Диагностическое значение имеют значительно повышенные титры антител.
Все лабораторные показатели у больных с активным ревматическим процессом и сердечной недостаточностью вследствие порока сердца изменены нерезко или
141
соответствуют норме. При уменьшении выраженности сердечной недостаточности после применения мочегонных средств можно определить лабораторные признаки активности.
При электрокардиографическом исследовании иногда обнаруживают нарушения ритма и проводимости, преходящую предсердно-желудочковую блокаду (чаще I (удлинение интервала P-Q), реже - II степени), экстрасистолию, предсердножелудочковый ритм. У ряда больных регистрируют изменения зубца Т в виде снижения его амплитуды вплоть до образования отрицательных зубцов (преимущественно в грудных отведениях).
Указанные нарушения ритма и проводимости нестойкие, в процессе противоревматической терапии быстро исчезают. Иногда они исчезают самостоятельно. В подобных случаях ЭКГ отражает не столько поражение миокарда, сколько изменение функционального состояния его нервного аппарата в связи с повышением тонуса блуждающего нерва. После назначения атропина изменения на ЭКГ исчезают. Если изменения на ЭКГ стойкие и остаются после ликвидации ревматической атаки, то следует думать об органическом поражении миокарда. При развитии ревмокардита на фоне уже имеющегося порока сердца на ЭКГ отражаются изменения, свойственные данному клапанному поражению (синдромы гипертрофии миокарда предсердий и желудочков, выраженные в различной степени).
При ФКГ уточняют данные аускультации: ослабление I тона, появление III тона, систолический шум. В случае формирования порока сердца на ФКГ появляются изменения, соответствующие характеру клапанного поражения. Развитие ревмокардита на фоне порока сердца на ФКГ манифестирует характерными признаками этого порока.
Рентгенологически при первой атаке ревматизма какие-либо изменения обнаружить не удается. Лишь при тяжелом ревмокардите у детей и лиц молодого возраста можно определить увеличение сердца за счет дилатации левого желудочка.
При развитии ревмокардита на фоне уже имеющегося порока сердца рентгенологическая картина будет соответствовать конкретному пороку.
При ЭхоКГ во время первичной атаки какие-либо характерные изменения отсутствуют. Лишь при тяжелом течении ревмокардита с признаками сердечной недостаточности на эхокардиограмме (ЭхоКГ) обнаруживают признаки, указывающие на снижение сократительной функции миокарда и расширение полостей сердца. Если ревмокардит развивается на фоне порока сердца, то обнаруживают признаки, свойственные этому поражению. Следует отметить, что примерно у 7-10% детей после перенесенного ревмокардита формируется пролапс митрального клапана.
Данные, полученные на всех трех этапах диагностического поиска, лежат в основе определения степени активности ревматического процесса (табл. 2-2).
142
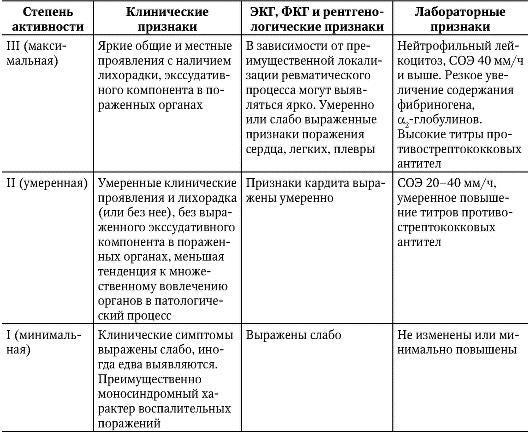
Таблица 2-2. Клинико-лабораторная характеристика активности ревматического процесса
Диагностика
Диагностика первичного ревматизма представляет большие трудности, так как его такие наиболее распространенные симптомы, как полиартрит и поражение сердца, неспецифичны. В настоящее время во всем мире наибольшее распространение получили большие и малые критерии ревматизма Американской ассоциации кардиологов (1992) и модифицированные Ассоциацией ревматологов России в 2003 г. (табл. 2-3).
Свидетельства связи со стрептококковой инфекцией:
•повышенный титр противострептококковых антител (антистрептолизина-О, антигиалуронидазы и др.);
•недавно перенесенная скарлатина.
143
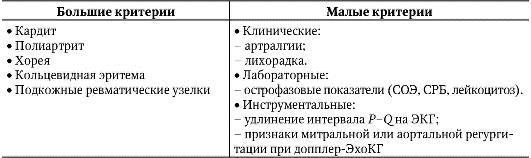
Таблица 2-3. Большие и малые критерии ревматизма
Сочетание двух больших или одного большого и двух малых критериев указывает на большую вероятность ОРЛ лишь в случаях тщательно документированной предшествующей стрептококковой инфекции (недавно перенесенная скарлатина, высевание из носоглотки стрептококков группы А, повышенные титры противострептококковых антител - антистрептолизина-О, антигиалуронидазы, антистрептокиназы).
Дифференциальная диагностика
Диагностика активного ревматического процесса у больных с ранее сформировавшимся пороком сердца не представляет особых трудностей. Первичный ревматизм, протекающий без ярких клинических признаков, весьма сходен с другими заболеваниями, что заставляет проводить дифференциальную диагностику в первую очередь с инфекционноаллергическим миокардитом.
Для первичного ревмокардита, в отличие от инфекционно-аллергического миокардита, характерны:
•связь заболевания с носоглоточной стрептококковой инфекцией;
•латентный период с момента окончания предшествующего инфекционного заболевания до первых клинических признаков ОРЛ, составляющий 2-4 нед;
•преимущественное возникновение болезни в детском и юношеском возрасте;
•обнаружение полиартрита или острых артралгий в качестве начальных симптомов болезни;
•отсутствие жалоб на нарушения со стороны сердца или их констатация лишь при целенаправленном сборе анамнеза;
•частое обнаружение объективных симптомов поражения сердца;
•четкая корреляция выраженности клинических признаков ревматизма с лабораторными показателями активности ревматического процесса.
При ревмокардите отсутствует хронологическая связь с нестрептококковыми инфекциями, стрессовыми воздействиями; латентный период всегда присутствует и не укорочен.
144
Инфекционно-аллергический миокардит отмечают у лиц молодого, среднего, пожилого возраста; он характеризуется постепенным началом, отсутствием суставного синдрома в начале болезни; лабораторные признаки активности могут отсутствовать при наличии выраженных признаков кардита; отмечаются астенизация и вегетативная дисфункция.
Первичный ревмокардит следует дифференцировать от так называемых функциональных заболеваний сердца (см. «Нейроциркуляторная дистония»). Общими для обоих заболеваний служат «кардиальные» жалобы, связь ухудшения состояния с перенесенной инфекцией, субфебрилитет, молодой возраст.
Углубленный анализ симптомов показывает, что при первичном ревмокардите, в отличие от НЦД, нет связи начала болезни с разнообразными стрессорными воздействиями, отсутствуют астеноневротические «кардиальные» жалобы (ощущение остановки, замирания сердца), так называемый респираторный синдром (чувство нехватки воздуха, неудовлетворенность вдохом) и вегетативно-сосудистые кризы. В то же время при НЦД есть длительный анамнез, и больные попадают в поле зрения врача во время очередного обострения болезни. При этом не выявляются признаки поражения миокарда (увеличение размеров, глухость I тона, систолический шум, трехчленный ритм в сочетании с тахикардией), нет и лабораторных острофазовых показателей, а также измененных иммунологических показателей. Эффект седативной терапии и применения бета-адреноблокаторов отчетливо выражен.
Если в клинической картине первичного ревматизма доминирует поражение суставов (выраженный полиартрит), то дифференциальную диагностику необходимо проводить с реактивными артритами (развивающимися в ответ на кишечную или урогенитальную неспецифическую инфекцию), а также с СКВ. Основу отличия ревматизма от этих заболеваний составляют такие признаки, как эпидемиологический анамнез, частое сочетание полиартрита с поражением сердца, быстрая динамика клинической симптоматики под влиянием противоревматической терапии.
Иногда ОРЛ необходимо дифференцировать от антифосфолипидного синдрома, который может манифестировать поражением клапанного аппарата и развитием хореи, при этом следует учитывать анамнестические данные и результаты определения антифосфолипидных антител.
Распознавание активного ревматического процесса у больных со сформированным пороком сердца (возвратного ревмокардита) основано на тех же диагностических критериях, но данные физикального обследования, а также инструментальные и рентгенологические показатели в гораздо большей степени будут обусловлены существующим пороком сердца, а не активным ревматическим процессом. В связи с этим при диагностике рецидива болезни следует ориентироваться на связь ухудшения состояния больного (возникновение или нарастание симптомов сердечной недостаточности) с перенесенным инфекционным заболеванием, существование артралгий, субфебрильной температуры тела и лабораторных показателей активности ревматического процесса (острофазовых и иммунологических).
Возвратный (рецидивирующий) ревмокардит на фоне того или иного порока сердца в сочетании с сердечной недостаточностью следует дифференцировать от инфекционноаллергического (неспецифического) миокардита тяжелого течения. Основным при этом считают отсутствие «ревматического» анамнеза, признаков клапанного порока сердца и лабораторных показателей активности при миокардите.
145
Формулировку развернутого клинического диагноза осуществляют в соответствии с классификацией и номенклатурой ревматизма. Она должна включать следующие пункты:
•активность (степень активности) процесса или ремиссия;
•характер поражения сердца;
•существование (отсутствие) поражения других органов и систем;
•характер течения;
•состояние кровообращения.
Лечение
В настоящее время лечение ревматизма проводят в три этапа:
•лечение в активной фазе в стационаре;
•продолжение лечения больного после выписки в кардиоревматологических кабинетах поликлиники;
•последующее многолетнее диспансерное наблюдение и профилактическое лечение в поликлинике.
Лечебные мероприятия включают:
•борьбу со стрептококковой инфекцией;
•подавление активного ревматического процесса (воспаление на иммунной основе);
•коррекцию иммунологических нарушений.
На первом этапе (стационарном) рекомендовано соблюдение постельного режима в течение 2-3 нед, питание с ограничением хлорида натрия (поваренной соли) и достаточным количеством полноценных белков (не менее 1,0-1,5 г на 1 кг массы тела).
Этиотропную терапию осуществляют бензилпенициллином, оказывающим бактерицидное действие на гемолитические стрептококки группы А. Бензилпенициллин назначают в дозе 1,5-4 млн ЕД в течение 10 дней. Вместо бензилпенициллина можно использовать полисинтетические пенициллины (ампициллин, оксациллин и пр.). При индивидуальной непереносимости пенициллинов применяют макролиды: спирамицин по 6 млн МЕ в 2 приема в течение 10 дней; азитромицин в дозе 0,5 г 1 раз в день в течение 3 дней; рокситромицин по 0,3 г в 2 приема в течение 10 дней.
Активный ревматический процесс купируют различными НПВС. Преимущество отдают диклофенаку - наиболее эффективному средству, оказывающему наименее выраженное побочное действие. Суточная доза этого препарата составляет 100 мг. Его следует принимать до полной ликвидации активности ревматического процесса.
При высокой активности (III степень), тяжелом первичном ревмокардите с признаками сердечной недостаточности (что чаще встречается у лиц молодого возраста) или
146
признаками полисерозита показаны глюкокортикоидные препараты (преднизолон в дозе 1,0-1,5 мг/кг массы тела). По достижении клинического эффекта (обычно - через 2 нед) дозу постепенно снижают с последующим назначением НПВС.
При вялотекущем процессе большего эффекта достигают от проведения иммуносупрессивной терапии (коррекция иммунного гомеостаза) с помощью аминохинолиновых производных - гидроксихлорохина и хлорохина. Эти препараты назначают по 0,2 и 0,25 г соответственно, 1-2 раза в сутки в течение длительного времени (не менее одного года). Спустя год дозу можно уменьшить в 2 раза.
На втором этапе (поликлиническом) медикаментозное лечение следует продолжать в тех же дозах, которые больной принимал при выписке из стационара. Длительность приема противовоспалительных препаратов при остром течении обычно составляет 1 мес, при подостром - 2 мес. Как было отмечено ранее, аминохинолиновые препараты принимают длительно (1-2 года).
Поликлинический этап также предусматривает проведение после перенесенной атаки ОРЛ обязательной антибиотикопрофилактики. Назначают пенициллин пролонгированного действия - бензатина бензилпенициллин в дозе 2,4 млн ЕД внутримышечно 1 раз в 3 нед: для больных, перенесших ОРЛ без отчетливого кардита, - не менее 5 лет или до достижения возраста 18 лет; для больных с излеченным ревмокардитом без порока сердца - не менее 10 лет или до достижения возраста 25 лет; для больных со сформированным пороком сердца, в том числе и оперированным, - пожизненно.
В задачу третьего этапа входит пребывание детей и подростков в местном ревматологическом санатории, а у взрослых - направление на реабилитацию в кардиологический санаторий.
При хроническом тонзиллите хирургическое лечение проводят только при неэффективности консервативного, а также в случаях, если обострение тонзиллита приводит к рецидиву ОРЛ.
Больным с сердечной недостаточностью проводят соответствующую терапию ингибиторами АПФ, мочегонными средствами, бета-адреноблокаторами (см. «Сердечная недостаточность»).
Больных, перенесших ОРЛ, ставят на диспансерный учет не только с целью проведения противорецидивного лечения, но и для своевременной диагностики рецидива ОРЛ, а при прогрессировании клапанного порока - для направления в кардиохирургический стационар.
Прогноз
Непосредственная угроза для жизни при ОРЛ возникает крайне редко. Прогноз определяет выраженность порока сердца и состояние сократительной функции миокарда.
Профилактика
Первичная профилактика состоит из комплекса общественных и индивидуальных мер, направленных на предупреждение первичной заболеваемости (повышение жизненного уровня, пропаганда здорового образа жизни, в частности закаливания, улучшение
147
жилищных условий, борьба со скученностью в детских садах, школах, общественных учреждениях).
Важным фактором служит раннее и эффективное лечение ангин и других острых стрептококковых заболеваний верхних дыхательных путей. Это достигается назначением пролонгированных форм пенициллина. При непереносимости бензилпенициллина можно назначать эритромицин в течение 10 дней.
Любое лечение ангины должно продолжаться не менее 10 дней, что приводит к полному излечению стрептококковой инфекции.
Профилактика рецидива ревматической лихорадки (вторичная профилактика) должна назначаться в стационаре сразу после окончания 10-дневного лечения пенициллинами (макролидами). Классический режим - применение бензатина бензилпенициллина по 2,4 млн ЕД внутримышечно 1 раз в 3-4 нед. Чем меньше возраст больного при первой атаке, тем больше вероятность рецидива. После пятилетнего наблюдения частота рецидивов, как правило, снижается с возрастом. Больные, у которых во время предыдущих атак было установлено минимальное поражение сердца, должны получать противорецидивную профилактику минимум до достижения возраста 40 лет. Пациентам, перенесшим операцию на сердце по поводу ревматического порока сердца, вторичную профилактику проводят пожизненно.
ИНФЕКЦИОННЫЙ ЭНДОКАРДИТ
Инфекционный эндокардит (ИЭ) - полипозно-язвенное поражение клапанного аппарата сердца или пристеночного эндокарда (реже эндотелия аорты или крупной артерии), вызванное различными патогенными микроорганизмами или грибами и сопровождающееся тромбоэмболиями, а также системным поражением сосудов и внутренних органов на фоне измененной реактивности организма.
Термин «инфекционный эндокардит» в настоящее время вытеснил ранее использовавшиеся термины «бактериальный эндокардит», «затяжной септический эндокардит», так как лучше отражает причину заболевания, вызываемого самыми различными микроорганизмами - бактериальными агентами, риккетсиями, вирусами и грибами.
Наиболее часто заболевают ИЭ лица в возрасте 20-50 лет, мужчины несколько чаще, чем женщины. Особенность «современного» ИЭ состоит в высокой частоте возникновения заболевания в пожилом и старческом возрасте (более 20% всех случаев), увеличении числа больных с первичной формой болезни (более 50%), возникновении новых клинических вариантов течения и в значительном изменении свойств возбудителя.
Этиология
Среди возбудителей, наиболее часто вызывающих ИЭ, обнаруживают кокковую микрофлору - стрептококки (зеленящий стрептококк ранее выделяли в 90% случаев), стафилококки (золотистый, белый) и энтерококки. Значительно реже причиной болезни бывает грамотрицательная микрофлора - кишечная палочка, синегнойная палочка, протей и клебсиелла. В последние годы большую роль стали играть патогенные грибы, протей, сарцины, бруцеллы, вирусы. У ряда больных истинного возбудителя заболевания не
148
обнаруживают (частота получения отрицательного результата при посеве крови колеблется в пределах 20-50%). Обнаружение возбудителя зависит от многих факторов: качества бактериологического исследования, длительности предшествующей антибактериальной терапии и особенностей возбудителя.
Источники инфекции и бактериемии при ИЭ могут быть самыми разными.
•Операции в полости рта.
•Операции и диагностические процедуры на органах мочеполовой системы.
•Инфекционное поражение кожи.
•Оперативное вмешательство на сердечно-сосудистой системе (в том числе протезирование клапанов).
•Длительное пребывание катетера в вене.
•Частые внутривенные вливания и эндоскопические методы исследования.
•Хронический гемодиализ (артериовенозный шунт).
•Наркомания (внутривенное введение наркотиков).
ИЭ может развиться на интактных клапанах (первичный эндокардит), а также на фоне ранее существовавших (врожденных и приобретенных) изменений сердца и его клапанного аппарата (вторичный ИЭ).
Имеет значение в развитии ИЭ и ряд медицинских манипуляций (оперативные вмешательства в полости рта, катетеризация мочевого пузыря, ректороманоскопия, установка внутривенного катетера). Наконец, имеет также значение ряд состояний, сопровождающихся снижением иммунитета: сахарный диабет, токсикомания (в том числе алкоголизм), ВИЧ-инфекция, лечение мощными иммунодепрессантами. В настоящее время приобрел большое значение ИЭ наркоманов.
Патогенез
Механизм развития заболевания сложен и изучен недостаточно, но основные моменты развития ИЭ не вызывают сомнения (рис. 2-2). При существовании в организме очага инфекции под влиянием различных эндогенных и экзогенных факторов, изменяющих реактивность и иммунный статус организма, развивается бактериемия.
Микроорганизмы из крови попадают на клапаны сердца, где в дальнейшем формируют вторичный очаг инфекции. Их фиксации и размножению на эндокарде, приводящем к образованию вторичного септического очага, способствуют дополнительные факторы. Вероятно, имеет значение предшествующее изменение ткани и поверхности клапана, а также присутствие на нем тромботических масс (часто - с развитием абактериального эндокардита), образующихся под влиянием прямого повреждающего действия струи крови, движущейся с большой скоростью или под большим давлением (в условиях имеющегося порока сердца). Деформация клапанов вследствие большого градиента давления, узости отверстия и изменения скорости кровотока создает условия,
149
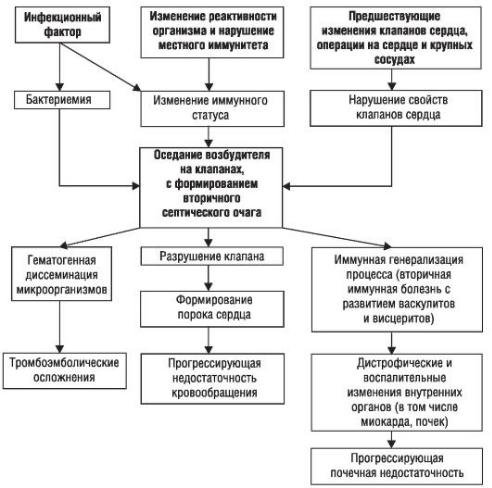
способствующие внедрению инфекционных агентов в эндокард с образованием инфекционного очага.
При поражении ранее интактного клапана происходят изменения, нарушающие нормальные свойства отдельных участков этого клапана в виде отечности, экссудативных или пролиферативных процессов («интерстициальный вальвулит» - доклиническая фаза). Подобная ситуация возможна и при повреждении интимы крупных сосудов.
Происходит снижение иммунитета (в основном клеточного) с развитием вторичных иммунных нарушений (наряду с бактериальными антигенами существуют и антигены тканевого происхождения, что приводит к образованию иммунных комплексов, которые циркулируют в крови и оседают на различные органы и ткани). Патогенез представлен на рис. 2-2.
Рис. 2-2. Патогенез инфекционного эндокардита
Классификация
• I. По клиническому течению:
- острый (заболевание длится не более 1-1,5 мес);
150
