
- •Возбудители инфекций верхних и нижних путей
- •Пневмококки
- •Характеристика и диагностика пневмококка
- •S.pneumoniae
- •S. pneumoniae
- •S.pneumoniae
- •Требования к микробиологической
- •Требования к забору и качеству мокроты
- •Вакцинопрофилактика
- •Стафилококки
- •Staphylococcus
- •Коагулазонегативные
- •Лабораторная диагностика
- •Staphylococcus
- •Staphylococcus
- •Распространение устойчивых к АМП
- •Staphylococcus
- •Гемофила. Моракселла
- •Haemophilus influenzae
- •Haemophilus influenzae
- •H. influenzae
- •H. influenzae
- •H. influenzae
- •H. influenzae
- •Moraxella catarrhalis
- •Moraxella catarrhalis
- •P. aeruginosa, Acinetobacter spp
- •Acinetobacter spp
- •P. aeruginosa
- •Acinetobacter
- •Лабораторная диагностика
- •Acinetoba
- •Резистентность Acinetobacter spp. к АМП
- •Возбудители атипичных пневмоний – микоплазмы, легионеллы, хламидии – играют заметную роль в инфекционной
- •Mycoplasma
- •Микоплазмы
- •Лабораторная диагностика
- •Лабораторная диагностика
- •Микоплазмы
- •Микоплазмы
- •Микоплазмы
- •Микоплазмы
- •M. pneumoniae
- •M. pneumoniae
- •Chlamydia
- •Chlamydia
- •Chlamydia
- •Chlamydia
- •Legionella pneumophila
- •Legionella pneumophila
- •Legionella pneumophila
- •Проблемы и перспективы диагностики атипичных пневмоний
- •4. Наличие общих для нескольких патогенов последовательностей нуклеотидов и перекрестно реагирующих антител часто
- •Для дальнейшего совершенствования методической базы диагностики атипичных пневмоний наибольшее значение имеют:
- •Наименования и определение наиболее распространённых ИВДП звучат следующим образом:
- •ОРВИ
- •ОРВИ
- •ОРВИ, Данные за неделю с 10.10.2011

Лабораторная диагностика
В микробиологическом отношении синегнойная палочка нетребовательна, растет на различных искусственных средах (ЭНДО, Клиглера, Кода, Левина и др.) в обычных условиях, при температуре до 42 оС (оптимально – 37 оС), не ферментирует лактозу и образует гладкие круглые колонии флуоресцирующего зеленоватого цвета со сладковатым запахом. В мазке, приготовленном из чистой культуры, палочки могут располагаться одиночно, парами или образовывать короткие цепочки. Специфическим свойством P. aeruginosa является феномен «радужного лизиса», а также способность интенсивно окрашивать среду (чаще в сине-зеленые цвета). С помощью серологической диагностики в относительно короткие сроки можно выявить как антигены возбудителя инфекции, так и антитела, вырабатываемые в ответ на антигенную стимуляцию иммунной системы.

Acinetoba
Acinetobacter культивируют на обычных средах в диапазоне температур 20-30 оС, с оптимальной температурой роста 33-35 оС; эти МО не нуждаются в факторах роста, не способны к денитрификации. Большинство штаммов растут на минеральных средах, содержащих в качестве единственного
источника углерода и энергии этанол, ацетат, пируват, лактат, а в качестве источника азота
– соли аммония или нитраты [4]. Идентификация. В условиях практической лаборатории для идентификации бактерий рода Acinetobacter и дифференциации их от других грамотрицательных МО достаточно использовать минимальный набор тестов. При этом определяющими признаками служат: форма клеток (кокки или мелкие палочки), отсутствие подвижности, характер и способность роста на среде МакКонки (лактозоотрицательные колонии мелких и средних размеров), отсутствие изменений цвета индикатора на полиуглеводном агаре Клиглера и ощелачивание среды, отрицательный цитохромоксидазный тест. Для дифференциации Acinetobacter spp. от других оксидазонегативных неферментирующих бактерий используют дополнительные тесты. Видовая идентификация Acinetobacter значительно сложнее и, как правило, в рутинной практике не проводится

Резистентность Acinetobacter spp. к АМП
МО отличаются устойчивостью ко многим антибактериальным препаратам, что зависит от источника выделения и видовой принадлежности. Штаммы, полученные от больных, более устойчивы к антибиотикам, чем бактерии, изолированные от медицинского персонала или объектов внешней среды, а резистентность A. baumannii может в 10-20 раз превышать минимальные подавляющие концентрации (МПК) β-лактамных антибиотиков, установленные для A. lwoffii. Подавляющее большинство клинических изолятов устойчиво к пенициллину в дозе свыше 100 ЕД/мл, а также к макролидам, линкозамидам, хлорамфениколу, цефалоспоринам I-II поколений. Госпитальные штаммы приобретают резистентность к большему спектру антибактериальных препаратов, но остаются относительно чувствительными к карбапенемам и амикацину [4].
Резистентность Acinetobacter spp. к β-лактамным АМП связана с продукцией плазмидных и хромосомных β-лактамаз, снижением проницаемости поверхностных структур клетки и изменением структуры пенициллинсвязывающих белков. Устойчивость изолятов Acinetobacter к аминогликозидам обусловлена всеми тремя известными группами аминогликозидмодифицирующих ферментов: аминоацетилтрансферазами, аденилтрансферазами и фосфорилазами, которые контролируются генами, локализованными на плазмидах и транспозонах. Резистентность ко фторхинолонам возникает вследствие модификации ДНК-гиразы бактерий, в результате изменений структуры белка наружной мембраны и снижения проникновения препарата внутрь клетки [4]

Возбудители атипичных пневмоний – микоплазмы, легионеллы, хламидии – играют заметную роль в инфекционной патологии человека

Mycoplasma
Род Mycoplasma относится к семейству Mycoplasmataceae, порядку Mycoplasmatales, классу Mollicutes. Микоплазмы включают подвижные и неподвижные виды, являются грамотрицательными, но лучше окрашиваются по Романовскому–Гимзе. Подавляющее большинство составляют подвижные факультативные анаэробы.
Клетки характеризуются выраженным полиморфизмом, что обусловлено отсутствием ригидной клеточной стенки; по данным разных авторов, их средний размер варьирует в пределах 0,1-1,2 мкм; минимальной репродуцирующей единицей считается элементарное тельце (0,7-0,2 мкм).
Микоплазма контагиозна только при долговременном близком контакте, поэтому скопления людей создают условия для циркуляции возбудителя и высокого уровня инфицирования членов коллектива. Источником инфекции являются как больные, так и носители. Путь передачи – воздушно-капельный. Характерна высокая степень трансмиссивности с большой частотой развития инфекций дыхательных путей. Инкубационный период 1-4 нед.
Микоплазменная инфекция чаще протекает бессимптомно. Явления фарингита и трахеита развиваются у 17-58% инфицированных, пневмония – у 5-33%. Во взрослой популяции до 18% заболевших пневмонией требуют госпитализации, но чаще инфекция протекает легко и склонна к саморазрешению. M. pneumoniae – наиболее часто встречаемый после Streptococcus pneumoniae возбудитель внебольничных пневмоний (ВП) у взрослых и детей старшего возраста. Является распространенным возбудителем ВП в группе пациентов с легким течением заболевания. M. pneumoniae чаще выделяется у пациентов до 40 лет (особенно до 20 лет) и является
редкой причиной заболевания у детей младше 4 лет. Ранее считалось, что после 60 лет возбудитель обнаруживается крайне редко, однако последние данные не подтверждают эту точку зрения, демонстрируя частоту пневмоний, вызванных М. pneumoniae, на уровне не менее 5%

Микоплазмы
Для человека патогенны M. pneumoniae, M. hominis, M. genitalium и M. fermentans
M. pneumoniae – один из основных возбудителей легочных поражений, вызывает до 20% всех пневмоний.

Лабораторная диагностика

Лабораторная диагностика
Микоплазмы прихотливы к условиям культивирования; в питательные среды необходимо вносить нативную сыворотку, холестерин, нуклеиновые кислоты, углеводы, витамины и различные соли. Подходящие основы для их культивирования – триптический перевар сердца крупного рогатого скота (например, среды, разработанные В.Д. Тимаковым и Г.Я. Каган), перевар Хоттингера, пептон Мартена, среда Эдварда и др. При их отсутствии для первичного выделения также пригодны куриные эмбрионы; гибель последних наблюдается с 3-5-го пассажа. Микроорганизмы чувствительны к микроэлементному составу среды – высокое содержание Zn2+, Mg2+, Co2+ и Fe2+ может ингибировать их рост. Микоплазмы растут при температуре 22-41 оС (оптимальная 36-37 оС), оптимум рН 6,8-7,4. На твердых средах образуют характерные мелкие колонии (0,2-1,5 мм) с более темным и зернистым центром типа «яичницы-глазуньи», напоминающие мелкие колонии L-форм бактерий. На средах, содержащих кровь, некоторые виды дают α- и β-гемолиз, преимущественно обусловленные образованием перекисей; на средах, содержащих значительное количество сыворотки, могут образовывать преципитаты в их глубине. Обычно колонии появляются на 5-7 сут (адаптированные штаммы растут быстрее). На полужидких средах растут по ходу укола, формируя дисперсные, крошковатые колонии. На жидких средах дают незначительное помутнение или опалесценцию; некоторые штаммы способны образовывать тончайшую жирную пленку. Чаще более интенсивный рост отмечается около поверхности или стенок сосуда, но некоторые виды дают и придонный рост.
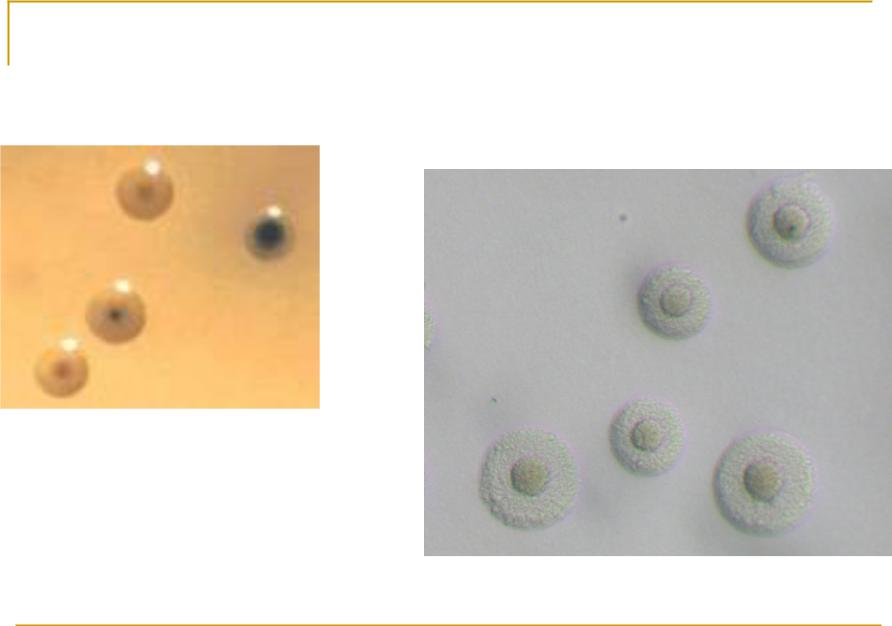
Микоплазмы

Микоплазмы
По биохимическим свойствам выделяют две основные группы микоплазм:
1)разлагающие с образованием кислоты глюкозу, мальтозу, маннозу, фруктозу, крахмал и гликоген («истинные» микоплазмы);
2)восстанавливающие соединения тетразолия, окисляющие глутамат и лактат, но не ферментирующие углеводы.
Все виды микоплазм не гидролизуют мочевину и эскулин. Несмотря на богатый состав среды, M. pneumoniae растет
крайне медленно, требует 7-14 сут, а часто и гораздо более длительных сроков инкубации. Богатая среда и продолжительная инкубация могут привести к контаминации посева другими, менее требовательными к условиям
культивирования ахолеплазмами и микоплазмами. Наконец, с учетом способности M. pneumoniae к персистенции ее
выделение не является 100% подтверждением острой микоплазменной инфекции
