
- •1Врач-анестезиолог, отделение общей анестезиологии, Кливлендский клинический фонд, Кливленд, Огайо, сша.
- •Классификация нервных волокон
- •Электромиография и исследование нервно-мышечной проводимости
- •1Вместо лидокаина можно использовать хлоропрокаин.
- •1В состав гидрокодонсодержащих препаратов входит также и ацетаминофен (викодин, др.).
- •1В состав оксикодонсодержащих препаратов может входить ацетаминофен (перкоцет) или аспирин (перкодан).
- •1В состав некоторых пропоксифенсодержащих препаратов входит ацетаминофен (дарвоцет).
- •1В большинстве случаев авторы не рекомендуют проведение постоянной поддерживающей инфузии.
- •Раздел IV
- •1. Частота сердечных сокращений
- •2. Ударный объем
- •1. Функциональные кривые желудочка
- •2. Оценка систолической функции
- •Фракция выброса
- •3. Оценка диастол ической функции
- •Эндотелиальные факторы
- •Анатомия и физиология коронарного кровообращения
- •1. Анатомия
- •2. Факторы, определяющие величину коронарного кровотока
- •3. Кислородный баланс в миокарде
- •Потребность миокарда в кислороде
- •I. Наджелудочковые аритмии
- •II. Желудочковые аритмии
- •2. Выбор анестетиков и вспомогательных средств:
- •1. Общие принципы
- •2. Премедикация
- •1. Митральный стеноз
- •2. Митральная недостаточность
- •3. Пролапс митрального клапана
- •4. Аортальный стеноз
- •5. Гипертрофическая кардиомиопатия
- •6. Аортальная недостаточность
- •7. Трикуспидальная недостаточность
- •Гипоплазия левых отделов сердца
- •1. Обструктивные поражения
- •2. Простые шунты
- •3. Сложные шунты
- •Внесердечные заболевания
- •Гипогликемия
- •1Частота импульсов автоматически изменяется в зависимости от потребности в сердечном выбросе.— Примеч. Пер.
- •1. Преиндукционный период
- •2. Индукция анестезии
- •3. Предперфузионный период
- •4. Перфузионный период
- •5. Завершение ик
- •6. Постперфузионный период
- •7. Послеоперационный период
- •Анестезия при трансплантации сердца
- •1. Тампонада сердца
- •2. Констриктивныи перикардит
- •Расслаивание аорты
- •1. Аэробный метаболизм
- •2. Анаэробный метаболизм
- •3. Влияние анестезии на клеточный метаболизм
- •1. Грудная клетка и дыхательная мускулатура
- •2. Трахеобронхиальное дерево
- •3. Кровообращение и лимфоток в легких
- •4. Иннервация
- •1.Эластическое сопротивление
- •2. Легочные объемы
- •3. Неэластическое сопротивление
- •4. Работа дыхания
- •5. Влияние анестезии на механику дыхания
- •1. Вентиляция
- •2. Легочный кровоток
- •3. Шунты
- •4. Влияние анестезии на газообмен
- •Напряжение газов в альвеолах, артериальной и венозной крови
- •1.Кислород
- •Высокий альвеолярно-артериальный градиент по кислороду
- •2. Углекислый газ
- •1.Кислород
- •2. Углекислый газ
- •1. Дыхательные центры
- •2. Центральные рецепторы
- •3. Периферические рецепторы
- •4. Влияние анестезии на регуляцию дыхания
- •Состояния, при которых необходима раздельная вентиляция легких
- •Тяжелая гипоксемия при заболевании одного легкого
- •1. Опухоли
- •2. Легочные инфекции
- •3. Бронхоэктазы
- •1. Предоперационный период
- •2. Интраоперационный период
- •3. Послеоперационный период
- •Анестезия при торакоскопических операциях
- •Легочный лимфангиоматоз
- •1. Предоперационный период
- •2. Интраоперационный период
- •3. Послеоперационный период
- •1. Церебральное перфузионное давление
- •2. Ауторегуляция мозгового кровообращения
- •3. Внешние факторы
- •Внутричерепное давление
- •Влияние анестетиков и вспомогательных средств на цнс
- •1. Испаряемые анестетики
- •Мк и внутричерепной объем крови
- •2. Закись азота
- •1.Для индукции анестезии
- •2. Вспомогательные средства
- •3. Вазопрессоры
- •4. Вазодилататоры
- •5. Миорелаксанты
- •Патологическое пристрастие к алкоголю и наркотическим препаратам
- •Как проводят эст?
- •Неосмотическая секреция адг
- •Гиперосмоляльность и гипернатриемия
- •Гипернатриемия при низком содержании натрия в организме
- •Гипоосмоляльность и гипонатриемия
- •Гипонатриемия с повышенной осмоляльностью плазмы
- •Застойная сердечная недостаточность
- •Внепочечные потери
- •Тяжелая физическая нагрузка
- •Изолированное снижение секреции калия в дистальном отделе нефрона
- •Повышенное поступление калия
- •Гиперкальциемия
- •Клинические проявления гиперкальциемии
- •1.Гемолитические реакции
- •2. Негемолитические иммунные реакции
- •Нитропруссид
- •Кислоты и основания
- •Сопряженные пары и буферы
- •Клинические нарушения
- •Компенсаторные механизмы
- •Нервно-мышечные нарушения
- •Травмы и заболевания грудной клетки
- •Болезни плевры
- •Обструкция дыхательных путей
- •Наследственные нарушения обмена веществ
- •Центральная стимуляция дыхания
- •Хлоридчувствительный метаболический алкалоз
- •1. Антагонисты альдостерона
- •2. Неконкурентные калийсберегающие диуретики
- •Сердечно-сосудистая система
- •Предоперационное обследование
- •Миорелаксанты
- •Предоперационный период
3. Послеоперационный период
Общие принципы
Для снижения риска возникновения легочной инфекции и баротравмы (особенно опасна несостоятельность бронхиального шва) показана ранняя экстубация. При значительном уменьшении функционального легочного резерва эндотрахеальную трубку оставляют до тех пор, пока состояние пациента не будет соответствовать стандартным критериям экстубации (гл. 50); при использовании двух-просветной эндобронхиальной трубки ее меняют в конце операции на обычную эндотрахеальную. Если ларингоскопия и интубация при индукции анестезии вызывали технические трудности, то для смены трубок применяют катетер-проводник ("трубкообменник").
После операции пациентов переводят в палату пробуждения, а затем — в отделение интенсивной терапии, где они находятся по меньшей мере до утра. В послеоперационном периоде часто возникают гипоксемия и дыхательный ацидоз, что обусловлено хирургической травмой легкого и поверхностным дыханием по причине боли от разреза. Накопление жидкости в нижерасположенном легком под действием силы тяжести также приводит к гипок-семии. При быстром раздувании дыхательной смесью высока вероятность отека коллабированного легкого.
Кровотечение осложняет 3 % торакотомий; летальность при этом достигает 20 %. Симптомы кровотечения: увеличение объема отделяемого по торакалъному дренажу (> 200 мл/ч), артериальная гипотония, тахикардия и снижение гема-токрита в динамике. Очень часто возникают над-желудочковые тахиаритмии, которые требуют интенсивного лечения (гл. 19 и 48). Острая недостаточность ПЖ проявляется низким сердечным выбросом, высоким ЦВД, олигурией и нормальным ДЗЛА (гл. 21).
Стандарты ведения в послеоперационном периоде включают полусидячее положение пациента (головной конец кровати приподнят > 30°), оксигенотерапию (ингаляция смеси с FiO2 40-50 %), мониторинг ЭКГ и гемодинамики, рентгенографию грудной клетки, интенсивное лечение боли.
Послеоперационная анальгезия
При значительном снижении функционального легочного резерва трудно добиться оптимального соотношения между комфортом пациента и приемлемой степенью депрессии дыхания исключительно с помощью парентерального введения наркотических анальгетиков. Существуют другие методики, которые обеспечивают полноценную анальгезию и позволяют совсем отказаться от парентерального введения наркотических анальгетиков. Если, тем не менее, принято решение использовать наркотические анальгетики парентерально, то целесообразно применять малые дозы в/в, а не высокие в/м и вводить их с помощью приспособления, управляемого больным (гл. 18).
Инъекция местных анестетиков длительного действия, например 0,5 % бупивакаина (4-5 мл), в межреберные промежутки на два уровня выше и ниже линии торакотомий (т. е. анестетик вводят в четыре межреберных промежутка), обеспечивает адекватную анальгезию. Межреберную блокаду можно выполнить под контролем зрения во время операции или же в послеоперационном периоде постандартней методике (гл.17). Межреберная блокада улучшает показатели ГАК и параметры функции внешнего дыхания, а также сокращает продолжительность лечения. Альтернативный метод — криоанальгезия, когда во время операции межреберные нервы подвергают действию низких температур (крионевролиз), что вызывает длительную анестезию. К сожалению, анальгетический эффект развивается медленно и даже через 24-48 ч после процедуры не всегда достигает максимума. Регенерация нерва после крионевролиза занимает приблизительно 1 мес.
Введение опиоидов в эпидуральное пространство также позволяет добиться полноценной анальгезии. Эффективность морфина одинакова при введении как через торакальный, так и через люмбальный эпидуральный катетер. Чаще используют люмбальный доступ, потому что в этом случае риск травмы спинного мозга или пункции твердой мозговой оболочки значительно ниже. Инъекция 5-7 мл морфина, растворенного в 10-15 мл физиологического раствора, на 6-10 ч обеспечивает анальгезию без вегетативной, сенсорной и моторной блокады. Липофильные опиоиды (например фентанил), наоборот, более эффективны при инъекции в эпидуральное пространство через торакальный, а не через люмбальный катетер (гл. 18). Некоторые клиницисты предпочитают эпидуральное введение фентанила, поскольку он меньше угнетает дыхание; тем не менее тщательный мониторинг необходим при эпидуральном введении любого наркотического анальгетика.
Есть сообщения о том, что внутриплевральная (ее также называют межплевральной) анальгезия (гл. 18) позволяет добиться полноценного обезболивания после торакотомии. К сожалению, на практике не всегда удается достичь удовлетворительных результатов, вероятнее всего из-за использования торакальных дренажей и наличия крови в плевральной полости.
Послеоперационные осложнения
Осложнения после торакотомии возникают достаточно часто, но в большинстве своем они незначительны и разрешаются без последствий. Густая мокрота и кровяные сгустки легко обтурируют просвет дыхательных путей, что вызывает ателектаз; лечение состоит в настойчивом, но аккуратном отсасывании мокроты. Массивный ателектаз после сегментарной или долевой резекции проявляется отклонением трахеи и смещением средостения в сторону оперированного легкого. При устойчивом ателектазе, особенно в сочетании с вязкой густой мокротой, показана лечебная бронхоскопия.
Утечка воздуха часто происходит после резекции легкого из-за того, что доли и сегменты в норме анатомически никогда полностью не отделяются щелями друг от друга; после резекции нередко остаются открытыми каналы, обеспечивающие коллатеральную вентиляцию. В подавляющем числе случаев утечка воздуха прекращается через несколько дней. Бронхоплевралъный свищ проявляется внезапным поступлением большого количества воздуха через плевральный дренаж, которое может сочетаться с прогрессирующим пневмотораксом и частичным коллапсом легкого. Если брон-хоплевральный свищ образуется в первые 24-72 ч после операции, то это обычно обусловлено неправильным наложением шва на культю бронха. Более позднее формирование бронхоплеврально-го свища вызвано некрозом бронхиального шва из-за ишемии или инфекции.
Некоторые осложнения встречаются редко, но заслуживают особого внимания, потому что они опасны для жизни, требуют высокой настороженности и часто служат показанием для неотложной диагностической торакотомии. Послеоперационное кровотечение обсуждалось выше. Если оперированное легкое чрезмерно расправляется, то может произойти скручивание доли или сегмента. Скручивание приводит к прекращению оттока крови по легочной вене из этой части легкого, что быстро вызывает кровохарканье и инфаркт легкого. Диагноз подтверждается гомогенным затемнением в границах сегмента или доли на рентгенограмме грудной клетки и сдавленней извне соответствующего бронха при бронхоскопии. Острая дислокация сердца в оперированную половину грудной полости наблюдается в том случае, если после радикальной пулъмонэктомии оставлен неушитым дефект в перикарде. Большой перепад давления между двумя половинами грудной полости вызывает это катастрофическое осложнение. Дислокация сердца в правую половину грудной полости приводит к внезапной тяжелой артериальной гипотонии и повышению ЦВД (из-за препятствия венозному притоку). При дислокации сердца в левую половину грудной полости происходит внезапное сдавление сердца на уровне предсердно-желудочковой борозды, что чревато артериальной гипотонией, ишемией и инфарктом миокарда. На рентгенограмме видно смещение тени сердца в оперированную половину грудной клетки.
Широкое рассечение средостения иногда приводит к повреждению диафрагмального, блуждающего и возвратного гортанного нервов. Послеоперационный паралич диафрагмального нерва проявляется высоким стоянием ипсилатерального купола диафрагмы и трудностями при переводе пациента с ИВЛ на самостоятельное дыхание. При обширной резекции грудной стенки "en block" возникает патологическая подвижность грудной клетки (гл. 41), а если удаляют также и часть диафрагмы — то еще и вышеописанные трудности при переводе на самостоятельное дыхание. Параплегия — редкое осложнение после резекции легкого. Повреждение левых нижних межреберных артерий может сопровождаться ишемией спинного мозга (гл. 21). Если хирургический разрез распространяется на эпидуральное пространство, то может развиться эпидуральная гематома.
Резекция легких при определенных состояниях
Массивное легочное кровотечение
Массивное кровохарканье, объем которого превышает 500-600 мл за 24 ч, определяется как кровотечение из трахеобронхиального дерева. Это состояние осложняет только 1-2 % всех случаев кровохарканья и встречается при туберкулезе, бронхоэктазах, опухолях и после трансбронхиальной биопсии. Немедленное хирургическое вмешательство с резекцией легкого показано лишь при угрожающем жизни кровотечении. В большинстве случаев операция носит скорее "полуплановый", а не экстренный характер. Тем не менее послеоперационная летальность превышает 20 % (при консервативном лечении летальность составляет > 50 %). Можно попытаться эмболизовать поврежденные бронхиальные артерии. Наиболее частая причина смерти — асфиксия вследствие попадания крови в просвет дыхательных путей. Анестезия необходима при ригидной бронхоскопии, когда фибробронхоскопия не позволяет выявить источник кровотечения. Для тампонады используют бронхоблокатор или катетер Фогарти. Применяют лазерную коагуляцию (гл. 39).
Максимально долгое положение пациента на боку (пораженное легкое внизу) способствует остановке кровотечения. Следует установить несколько внутривенных катетеров большого диаметра. Бодрствующим пациентам во избежание усугубления гипоксии премедикацию седативными препаратами не назначают; проводят ингаляцию 100 % кислорода. Если пациента интубирова-ли раньше и ему уже установлен бронхоблокатор, то для предотвращения кашля применяют седативные препараты. До завершения резекции бронхоблокаторы оставляют на месте. Если интубационная трубка еще не установлена, то предпочтительно проводить интубацию, когда пациент в сознании; но часто возникает необходимость в быстрой последовательной индукции (кетамин или этомидат и сукцинилхолин). При легочном кровотечении пациенты обычно проглатывают большое количество крови и поэтому рассматриваются как имеющие полный желудок; во время индукции анестезии им придают полусидячее положение и оказывают давление на перстневидный хрящ. Двухпросветная эндобронхиальная трубка крупного калибра идеально защищает здоровое легкое от крови и позволяет отсасывать содержимое из каждого легкого по отдельности. Если установка двухпросветной трубки технически сложна или ее узкие просветы быстро закупориваются, то устанавливают однопросветную трубку с внутренним диаметром не менее 8 мм, например однопросветную эндотрахеальную трубку с боковым каналом для бронхоблокатора (трубка "Юнивент"). Введение раствора бикарбоната натрия облегчает отсасывание крупных кровяных сгустков из дыхательных путей.
Легочные кисты и буллы
Легочные кисты и буллы могут быть врожденными или приобретенными вследствие эмфиземы. Большие буллы препятствуют вентиляции, сдавливая окружающую легочную ткань. Механика этих воз-духосодержащих полостей часто такова, как если бы они имели однонаправленный впускной клапан, что приводит к прогрессивному возрастанию их объема. При нарастающей одышке или рецидивирующем пневмотораксе показана резекция легкого. Наиболее опасное интраоперационное осложнение анестезии — разрыв воздухосодержащей полости в период ИВЛ под положительным давлением. Это приводит к напряженному пневмотораксу. Разрыв может возникнуть с любой стороны еще до торакотомии или же в нижерасположенном (неоперируемом) легком во время резекции легкого. После индукции анестезии целесообразно сохранить самостоятельное дыхание пациента до тех пор, пока не будут установлены двухпросветная эндобронхиальная трубка или плевральный дренаж; у большинства пациентов увеличен объем мертвого пространства, поэтому во избежание чрезмерной гиперкапнии необходимо применить какой-либо режим вспомогательной вентиляции. Закись азота противопоказана, потому что она расширяет воздухосодержащие полости и вызывает их разрыв. Симптомы разрыва легочной кисты или буллы: внезапная артериальная гипотония, бронхоспазм, резкое увеличение пикового давления на вдохе; лечение — немедленная установка плеврального дренажа.
Абсцесс легкого
Абсцесс легкого возникает в результате первичной легочной инфекции, при обструкции бронха опухолью или, в редких случаях, при гематогенном распространении системной инфекции. Необходимо как можно раньше разобщить легкие, чтобы не допустить попадания гноя из больного легкого в здоровое. Показана быстрая последовательная индукция неингаляционным анестетиком и эндобронхиальная интубация в положении пациента полусидя, причем пораженное легкое должно располагаться несколько ниже здорового, что предупреждает контаминацию последнего. Сразу же после установки эндобронхиальной трубки раздувают обе манжетки. Перед поворотом пациента набок необходимо убедиться, что бронхиальная манжетка раздута достаточно и защищает здоровое легкое от затека гноя. Во время операции нужно часто отсасывать отделяемое из бронха пораженного легкого.
Бронхоплевральный свищ
Бронхоплевральный свищ возникает после резекции легкого (чаще после пульмонэктомии), при прорыве абсцесса легкого в плевральную полость, при баротравме легкого и при спонтанном разрыве буллы. Если консервативное лечение (дренирование плевральной полости, антибактериальная терапия) не привело к положительному результату, показано оперативное вмешательство. Полноценная ИВЛ под положительным давлением невозможна из-за массивной утечки воздуха, риска развития напряженного пневмоторакса и распространения инфекции на другое легкое (при эмпиеме). В предоперационном периоде целесообразно максимально уменьшить объем эмпиемы и только потом закрывать бронхоплевральный свищ.
При значительной утечке воздуха иногда рекомендуют проводить интубацию двухпросветной эндобронхиальной трубкой на фоне сохраненного сознания. Альтернативный способ — быстрая последовательная индукция и интубация двухпросветной эндобронхиальной трубкой. Двухпросвет-ная эндобронхиальная трубка значительно упрощает выполнение анестезии, потому что позволяет изолировать свищ и осуществлять вентиляцию только здорового легкого. После операции необходимо экстубировать пациента как можно раньше.
Анестезия при резекции трахеи
Общие сведения
Показания к резекции трахеи включают стеноз и опухоли трахеи и, реже, некоторые врожденные заболевания. Стеноз трахеи возникает после закрытой или проникающей травмы, а также как осложнение интубации трахеи и трахеотомии. Большинство опухолей гистологически представляют собой плоскоклеточный рак и кистоз-ную аденокарциному. Сужение просвета трахеи вызывает прогрессирующую одышку. Физическая нагрузка может провоцировать свистящее дыхание и стридор. В положении лежа проходимость дыхательных путей часто ухудшается и одышка становится более выраженной. При опухолях трахеи может возникать кровохарканье. КТ помогает уточнить локализацию патологического процесса. Измерение петли "поток-объем" позволяет определить анатомический уровень и выраженность обструкции дыхательных путей (рис. 24-10).
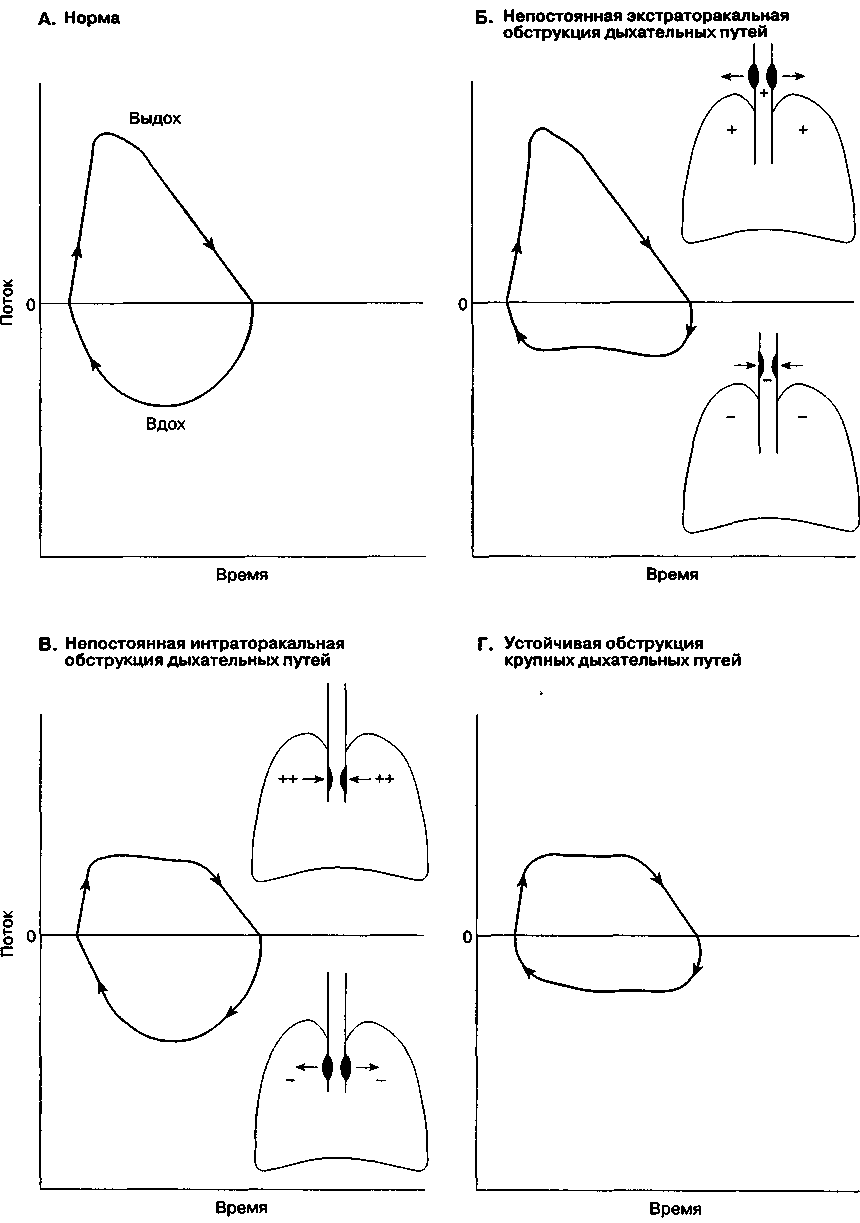
Рис. 24-10. Петли "поток-объем"
Анестезия
У абсолютного большинства пациентов имеется среднетяжелая или тяжелая обструкция дыхательных путей, поэтому премедикацию не назначают или применяют низкие дозы препаратов. Использование м-холиноблокаторов — противоречивый вопрос, потому что теоретически они вызывают неблагоприятное повышение вязкости секрета желез дыхательных путей. Необходим инвазивный мониторинг АД; при резекции нижней части трахеи, когда высок риск сдавления безымянной артерии, целесообразно катетеризировать левую лучевую артерию.
При тяжелой обструкции дыхательных путей для индукции анестезии использует ингаляционный анестетик (FIO2 100 %). Концентрацию анестетика во вдыхаемой смеси повышают постепенно. Препаратом выбора считается галотан, потому что он обладает наименьшим раздражающим действием и слабее подавляет дыхание, чем другие ингаляционные анестетики (гл. 7). Во время индукции анестезии больной должен дышать самостоятельно. Миорелаксанты применять нельзя, потому что расслабление мышц способно вызвать полную обструкцию дыхательных путей. Ларингоскопию выполняют только по достижении достаточно глубокого уровня анестезии. Лидокаин (1-2 мг/кг в/в) углубляет анестезию без подавления дыхания. Далее хирург может выполнить ригидную бронхоскопию для оценки характера патологического процесса и дилатации трахеи. После бронхоскопии выполняют интубацию трахеи трубкой малого диаметра, чтобы ее можно было провести дистальнее места обструкции.
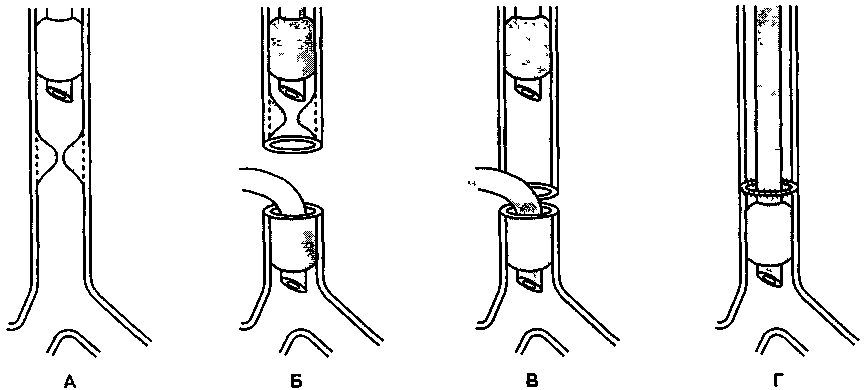
Рис. 24-11. Поддержание проходимости дыхательных путей при операциях на проксимальной части трахеи
При вмешательствах на проксимальной части трахеи используют воротникообразный разрез на шее После пересечения трахеи в дистальный отрезок вводят стерильную армированную трубку, к которой на время резекции подключают аппарат ИВЛ. После резекции и наложения задней дуги ре-анастомоза армированную трубку извлекают, а эн-дотрахеальную трубку продвигают дистальнее линии анастомоза (рис. 24-11). Альтернативный способ вентиляции во время наложения анастомоза — струйная ВЧ ИВЛ, когда катетер ВЧ-респира-тора продвигают за место обструкции в дистальный отрезок трахеи (рис. 24-12). Сразу после операции целесообразно перевести пациента на самостоятельное дыхание и экстубировать. В раннем послеоперационном периоде для создания нужного наклона под голову пациента кладут подушку, что ослабляет натяжение швов реанастомоза (рис. 24-13).

Рис. 24-12. Струйная ВЧ ИВЛ при резекции трахеи А: катетер проводят дистальнее участка обструкции Перед началом струйной ВЧ ИВЛ из манжетки эндотрахеальной трубки выпускают воздух. Б: хирург продвигает катетер дистально; струйную ВЧ ИВЛ можно проводить без перерыва во время резекции и наложения и реанастомоза
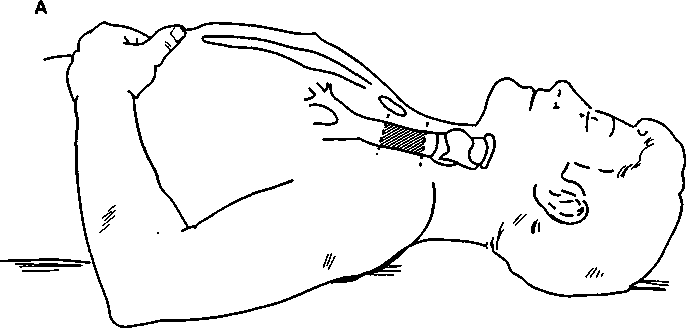

Рис. 24-13. Положение пациента до (А) и после (Б) резекции трахеи и наложения реанастомоза
При вмешательствах на дистальной части трахеи прибегают к стернотомии или правосторонней задней торакотомии. Принципы анестезии сходны с описанными для операций на проксимальной части, но необходимость в привлечении технически сложных методик (струйная ВЧ ИВЛ, искусственное кровообращение) возникает чаще.
