
Маркс О.В. Ортопедическая диагностика / Marks
.pdf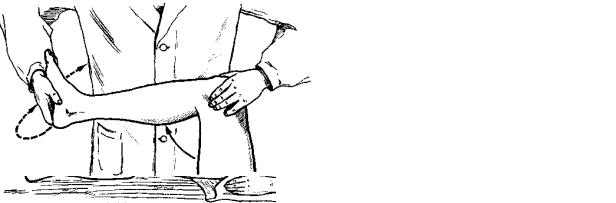
391
приглушенного удара чаще всего выслушивается при отрыве внутреннего мениска от капсулы, вследствие чего значительная часть мениска делается подвижной. Грубый разрыв или размозжение мениска сопровождаются хрустящим звуком. Высокого тона треск в суставе характерен для продольного разрыва мениска по типу «ручки лейки».
Установленный над нижне-внутренним квадрантом фонендоскоп, следует плотно, но без надавливания, удерживать на месте. Осязание может иногда дать лучшее представление, чем выслушивание, особенно при попытке воспроизвести шумы в суставе при помощи пассивных движений. Для этого кисть левой руки кладут поверх сустава, а правой рукой, захватив за область лодыжек, несколько раз сгибают и разгибают коленный сустав (pис. 418).
Рис. 418. Исследование коленного сустава для определения |
Рис. 419. Проба McMurrey для распознавания разрыва мениска |
|
крепитации |
||
|
Щелкание в коленном суставе можно попытаться воспроизвести с. помощью пробы МсМurrey. Больной лежит на спине. Коленный сустав полностью согнут. Одной рукой поддерживают колено, а другой обхватывают подошву так, чтобы ротировать стопу, а вместе с ней и голень в коленном суставе кнаружи и внутрь (рис. 419).
Ротируя голень кнаружи, в положении крайнего сгибания коленного сустава, проверяют заднюю половину внутреннего мениска. Исследование задней половины наружного менискапооизводят в таком же согнутом положении коленного сустава, но с внутренней ротацией голени. При разрыве заднего сегмента мениска кисть, уложенная на колено, ощущает, однократный легкий толчок, сопровождающийся одновременным звуком щелкания, а больной испытывает острую кратковременную боль в области повреждения.
Удерживая стопу в положении крайней ротации, согнутое колено разгибают до прямого угла. Это движение имеет наибольшее значение в тот момент, когда мыщелок бедра проходит при разгибании коленного сустава над местом повреждения мениска, слышится и ощущается кистью, уложенной на коленный сустав, щелкание. Разгибанием коленного сустава с наружной ротацией голени проверяют состояние внутреннего мениска, разгибанием с внутренней ротацией голени — наружного. Симптом щелкания в коленном суставе сам по себе не является абсолютным доказательством разрыва мениска. В сочетании с другими симптомами он оказывает большую помощь при распознавании повреждения. Отсутствие щелкания не имеет диагностического значения.
Безболезненное щелкание с наружной стороны колена встречается иногда в нормальном суставе, а также при сплошном наружном мениске, но в этих случаях оно происходит при активных движениях.
Причины, лежащие вне коленного сустава, также иногда могут обусловить щелкание в области колена. Такими причинами является соскальзывание сухожилий над костными выступами (полусухожильной мышцы над внутренним мыщелком бедра, сухожилия двуглавой над головкой малой берцовой кости,
392
tractus iliotibialis над наружным мыщелком бедра). Исследовать всегда нужно оба, правый и левый, сустава в одинаковых условиях.
Хронические артриты дают иногда при движениях в суставе шумы, имеющие характер хруста или скрипа, резче всего выраженные в момент конечных движений сгибания и разгибания. При хондроматозе прослушиваются множественные резкие звуки высокого тона, напоминающие прерывистый треск.
Расстройства движений. Перед исследованием активных движений в коленном суставе следует предложить больному, лежащему с разогнутыми коленными суставами, напрячь мышцы бедра. При таком мышечном напряжении делаются хорошо видимыми передние мышцы бедра, а при сравнительном осмотре легко обнаруживается мышечная атрофия. Атрофия мышц наблюдается во всех случаях повреждений коленного сустава. Она бывает рефлекторного типа и вовлекает преимущественно четырехглавую мышцу бедра, особенно ее внутреннюю часть (vastus medialis), обнаруживаемую по уплощению рельефа внутренней части мышцы.
При выпоте в полость сустава ограничивается возможность полного активного сгибания в коленном суставе. Ограничение сгибания объясняется в этих случаях давлением жидкости на передний сумочный аппарат. Активное разгибание иногда ограничивается ущемлением гипертрофированных жировых тел. Активные движения в коленном суставе резко нарушаются при хронических воспалительных его заболеваниях, сопровождающихся деструкцией суставных концов. При капсульной флегмоне коленного сустава, возникшей в результате острого гнойного артрита, делаются невозможными ни активные, ни пассивные движения; попытка определить подвижность в суставе вызывает мучительные боли.
Полное активное разгибание ноги в коленном суставе отсутствует при параличе четырехглавой мышцы бедра. Больные остаточным параличом четырехглавого разгибателя часто вырабатывают так называемые обманные движения и, если исследователь не определит тщательно функцию отдельных мышечных групп и мышц, он может быть введен в заблуждение. При полном параличе четнпехглавой мышцы больной в некоторых случаяк может при стоянии и ходьбе замыкать коленный сустав напряжением сгибателей бедра (двуглавая, полусухожильная, иолуперепончатая мышцы) и икроножной мышцы (конская стопа). При переломе надколенника с полным разрывом бокового разгибательного аппарата разгибание в коленном суставе отсутствует. Активное разгибание возможно только частично (больной не в состоянии удержать полностью разогнутую в колене голень) при разрыве собственной связки надколенника, при переломе коленной чашки с частичным разрывом бокового разгибательного аппарата и при парезе четырехглавой мышцы бедра.
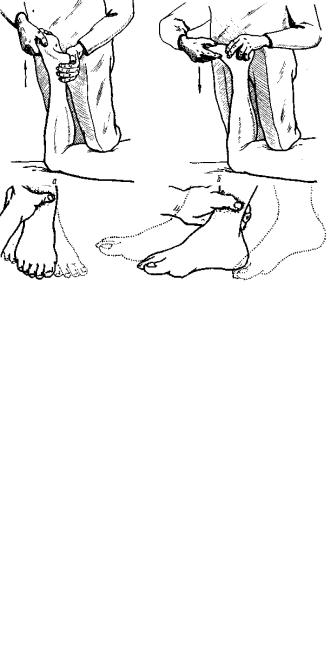
Значительное расстройство активных движений наблюдается при привычном вывихе надколенника. При попытке согнуть разогнутую в коленном суставе ногу больной .сгибает сустав до момента соскальзывания надколенника кнаружи, после чего голень бессильно падает. Смещение кнаружи (вывих) коленной чашки делает невозможным разгибание согнутого коленного сустава. Больного исследуют в положении лежа на спине. Ему предлагают поднять разогнутую в коленном суставе ногу и удержать ее разогнутой на весу. Удерживая ногу на весу, больной должен начать медленно сгибать коленный сустав; до известного угла активное сгибание совершается плавно, но, как только надколенник соскользнет с мышелков бедра, голень падает (рис. 420). При исследовании нужно предупредить падение голени подложенной под нее рукой, чтобы избежать ушиба. При двустороннем привычном вывихе надколенника больной не может присесть на корточки; соскальзывание коленных чашек не позволяет удержать туловище при согнутых коленях и больной в момент соскальзывания надколенников падает на ягодицы.

393
Рис. 420. Признак привычного вывиха надколенника. Активное сгибание в коленном суставе разогнутой ноги совершается до прямого угла (белая стрелка), после чего надколенник вывихивается и голень падает (затемненная стрелка)
Исследование пассивной подвижности позволяет обнаружить появление в коленном суставе избыточных движений, совершающихся в границах, превышающих норму, или в атипичном направлении. В том и другом случае сустав утрачивает устойчивость. Избыточная подвижность проявляется: 1) в боковых движениях голени при разогнутом коленном суставе, 2) в рекурвации при нагрузке ноги, 3) в передне-задней смещаемости голени по отношению к бедру, в ротационной неустойчивости.
Нормально при полностью разогнутом коленном суставе боковой подвижности голени нет. Незначительная боковая подвижность голени появляется при сгибании коленного сустава. Значительное увеличение боковой подвижности голени патологично, особенно при полностью разогнутом коленном суставе. Патологическая боковая подвижность возникает при разрыве боковой, чаще всего внутренней связки. Наблюдается избыточная боковая подвижность голени также при переломах мыщелков бедра или голени
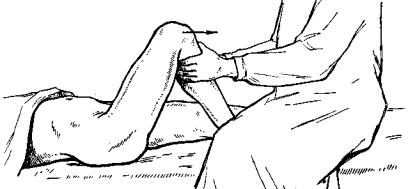
Патологическая боковая подвижность в коленном суставе определяется так. Одной рукой врач фиксирует бедро, а другой рукой, захватив голень над голеностопным суставом и разогнув колено, производит попытки боковых движений. Отсутствующая в естественных условиях боковая подвижность появляется при разболтанности коленного сустава (рис.421).
Рис. 421. Исследование боковой подвижности в коленном суставе при разрыве боковых связок
При разрыве внутренней боковой связки голень отклоняется в коленном суставе кнаружи, при разрыве наружной — внутрь. Если указательный палец приложить к тому месту, где располагается внутренняя (или наружная) боковая связка и, упершись локтем в голеностопный сустав больного, отводить голень, то
394
можно прощупать пальцем напряжение растягиваемой внутренней связки (наружной связки). При разрыве связки напряжение не прощупывается. Палец легко погружается в суставную щель.
Рекурвация наблюдается при параличе сгибателей голени, при переломах мыщелков голени, при неправильно сросшихся низких переломах диафиза бедра, а также при некоторых вывихах (врожденных и приобретенных) в коленном суставе. Рекурвация делается видимой уже при обычной нагрузке ноги при стоянии (см. рис. 406) и не требует особых пояснений.
Симптом « выдвижного ящика» . Передне-задняя смещаемость голени указывает на разрыв кресгообразных связок. В нормальных условиях передняя крестообразная связка напрягается при разгибании и переразгибании коленного сустава и расслабляется при сгибании. Она препятствует внутренней ротации бедра в коленном cyciaae, отведению и особенно смещению голени кпереди по отношению к мыщелкам бедра. Задняя связка расслабляется при разгибании колена. Так как повреждение наступает чаще всего при разогнутом колене, то и разрывается передняя Крестообразная связка чаще, чем задняя. Резкое насильственное смещение большой берцовой кости кзади по отношению к мыщелкам бедра разрывает заднюю крестообразную связку или же отрывает место ее прикрепления с кусочком кости.
Если боковые связки, наружная и внутренняя, целы, то сустав в положении разгибания остается устойчивым, несмотря на разрыв передней крестообразной связки; переднему смещению голени препятствуют при разогнутом колене натянутые боковые связки.
Передне-задняя смещаемость голени обнаруживается благодаря появлению симптома «выдвижного ящика». Больной лежит на спине, согнув ногу в коленном суставе под прямым углом и упираясь стопой в ложе.
Мышцы исследуемого должны быть полностью расслаблены. Врач обеими руками захватывает голень непосредственно под коленным суставом и пытается смещать ее попеременно кпереди и кзади (рис. 422). При разрыве крестообразных связок становится возможной нормально отсутствующая передне-задняя смещаемость голени по отношению к бедру. Голень смещается кпереди при разрыве передней крестообразной связки и кзади при разрыве задней. Аналогичный прием пробуют и при разогнутой в коленном суставе ноге, что позволяет определить по устойчивости колена в разогнутом положении целость боковых связок при наличии разрыва крестообразных. При положительном симптоме «выдвижного ящика» необходимо исследовать, не повреждены ли внутренний мениск и внутренняя боковая связка. При сильном ударе по верхней части большой берцовой кости могут разорваться обе крестообразные связки — передняя и задняя. Если при этом повреждении обе боковыа связки уцелеют, то в положении разгибания сустав остается довольно устойчивым. В положении же сгибания появляется характерная передне-задняя смещаемость голени.
Рис. 422. Симптом «выдвижного ящика» при разрыве крестообразных связок. Передне-задняя смещаемость голени, типичная для разрыва крестообразных связок; симптом выявляется при согнутом положении коленного сустава
395
Изолированный разрыв передней крестообразной связки сопровождается положительным симптомом «выдвижного ящика» и переразгибанием коленного сустава.
Пользуясь исследованием пассивных движений в суставе, можно по характеру появляющейся болезненности уточнить, разорван мениск или крестообразная связка.
Ротационная неустойчивость . Исследование проводят у лежащего больного. Коленный сустав сгибают до 60°. Фиксируют стопу и ротируют голень, поворачивая стопу кнаружи на 15°. В таком положении исследуют феномен «выдвижного ящика». Если он положителен, то у больного имеется разрыв передней крестообразной связки и передне-внутреннего связочного аппарата капсулы сустава (наружно-ротационная неустойчивость).
При том же положении коленного сустава ротируют тем же способом голень внутрь на 30°; при положительном феномене «выдвижного ящика» имеются разрыв задней крестообразной связки, повреждение задне-наружной части капсулы, сухожилия подколенной мышцы, большеберцово-
бедренного тракта (tractus iliotibialis, рис. 423; Slocum, Larson, 1968).
Рис. 423. Исследование ротационной неустойчивости в коленном суставе
Симптом растяжения и сдавливания. Больной лежит на животе. Врач захватывает стопу больного обеими руками; фиксируя бедро больного своим коленом, упирающимся в заднюю поверхность бедра, врач, потягивая за стопу, производит растяжение коленного сустава, ротируя одновременно голень кнаружи. Появляющаяся при этом боль обязана повреждению крестообразных связок. Если боль в коленном суставе появляется не при растяжении коленного сустава, а при давлении, оказываемом при таком же положении ноги больного, следует заподозрить разрыв мениска (рис. 424).
Рис. 424. Симптомы растяжения и сдавливания коленного сустава. Появление болей при растяжении коленного сустава (а) указывает на разрыв крестообразных связок, появление болей при сдавливании сустава (б) — на разрыв мениска
Здесь следует вспомнить описанный выше прием для получения щелкания в коленном суставе.

396
Признак разрыва заднего рога мениска при передвижении на корточках. Больной приседает и пробует в таком положении передвигаться вперед (рис. 425). Признак считают положительным, если при этом передвижении появляется в задней части сустава, с внутренней его стороны, боль. Проба передвижения с приседанием трудно выполнима и может применяться только у хорошо тренированных взрослых и у детей.
Рис. 425. Передвижение больного в положении приседания, применяемое для исследования заднего рога внутреннего мениска
Описано много приемов, облегчающих распознавание повреждений коленного сустава. Суммируя, можно сказать, что при положительном результате повреждение мениска делается вероятным, отрицательный результат не служит доказательством целости мениска.
При подозрении на расслаивающий остеохондрит ( K o n i g ) рекомендуют испробовать следующий прием, у больного, лежащего на спине, сгибают коленный сустав под прямым углом, и, произведя возможную внутреннюю ротацию голени, постепенно разгибают сустав. Боль в области внутреннего мыщелка бедра, возникающая при достижении сгибания колена до угла в 30°, указывает на расслаивающий остеохондрит; при наружной ротации голени боль исчезает.
Исследование ограничения подвижности в коленном суставе. Начинающиеся контрактуры коленного сустава обнаруживаются выпадением дополнительных движений голени. К числу таких дополнительных движений относится более или менее ясно выраженное в норме переразгибание голени.
Переразгибание определяется в лежачем положении больного. Ногу лежащего на спине больного врач одной рукой плотно прижимает над коленом к столу, а другой рукой, подведенной под пятку, пытается приподнять последнюю над столом. Нормально пятка приподнимается на 5 - 10 см, т. е. сустав переразгибается на 5—10° (см. рис. 403). При начинающейся контрактуре одним из первых исчезает это движение. При исследовании переразгибания в коленном суставе нужно следить за тем, чтобы двусуставные мышцы бедра были бы расслаблены; для этого переразгибание производят при разогнутом тазобедренном суставе.
Запись данных измерения амплитуды нарушенных движений в коленном суставе по нейтральному 0- проходящему методу: Пример 1 — анкилоз правого коленного сустава в положении полного разгибания: экст./флек.=0°/0/0° (прав.), 5°/0/140° (лев.). Пример 2 — сгибательная контрактура в левом коленном суставе под углом 30°: экст./флек.—5°/0/140° (прав.), 0°/30/90° (лев.); коленный сустав находится в функционально невыгодном положении, объем остаточных движений в нем равен 60°; правый коленный сустав нормален.
КЛИНИКО-РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ
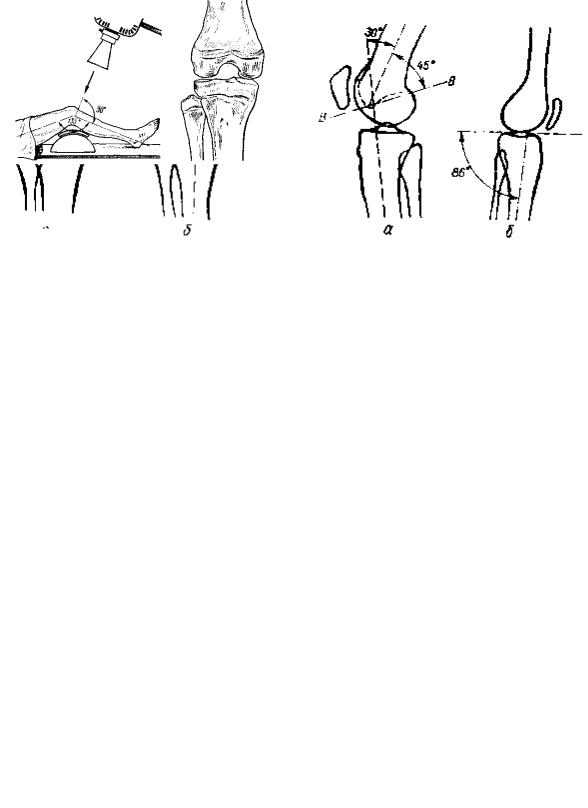
Ренгтеновские снимки коленного сустава принципиально нужно изготовлять в двух плоскостях — в передне-задней проекции и боковой. Если сустав фиксирован в положении небольшого сгибания, то нужно повернуть для передне-заднего снимка рентгеновскую трубку так, чтобы получить истинное изображение суставной щели.
397
Стандартные снимки. Передне-задний снимок (П-3 снимок).
Колено разогнуто, надколенник обращен кпереди (соответственно этому внутренний край стопы располагается отвесно). На снимке, захватывающем нижнюю треть бедра и верхнюю треть большой берцовой кости, определяют отношение бедра к большой берцовой кости, положение оси бедра, оси большой берцовой кости и угол между ними, измеряют ширину (В) и высоту (h) коленной чашки, ее отстояние от суставной щели (рис.426).
Рис. 426. Скиаграмма передне-заднего снимка коленного сустава: |
Рис. 427. Скиаграмма бокового (профильного) снимка коленного |
|
а — измерения ширины наружного мыщелка большой берцовой |
||
сустава при согнутом на 30° положении: а—линия Blumensaat |
||
кости (T-l), внутреннего (Т-т); ширины (В) и высоты {Н) |
||
(В—В) образует с осью бедра угол 45°, нижний полюс |
||
надколенника. Отстояние нижнего полюса надколенника от |
||
надколенника располагается нормально над линией В— В не |
||
суставной щели [h — в норме < 1 см); б — отношение осей бедра |
||
выше, чем на 1 см; б—отношение суставной поверхности |
||
и большой берцовой кости; угол между ними равен в среднем |
||
большой берцовой кости к ее продольной оси (86°) . |
||
174°. |
||
|
Боковой снимок (Б-снимок). Стандартный снимок изготовляют в согнутом (на 30°) положении коленного сустава, под прямым углом к П-3 снимку. Иногда, для определения состояния надколеннобедренного сустава делают дополнительные боковые снимки со сгибанием сустава на 60 и 90°. При изучении снимка пользуются вспомогательной линией Blumensaat, проведенной через зону уплотнения кости в межмыщелковой ямке (fossa intercondylaris). Нижний полюс надколенника лежит нормально на продолжении линии Blumensaat или немного выше (не выше 1 см) при согнутом на 30° коленном суставе
(рис. 427).
Специальные снимки. Туннельный снимок, по Frik, нужен для обозрения межмыщелкового пространства. Колено согнуто на 45°, рентгенопленка в изогнутой кассете или завернутая в черную бумагу уложена под коленный сустав. Центральный луч направлен к плоскости суставной поверхности большой берцовой кости (рис. 428). Туннельный снимок применяют при подозрении на наличие в межмыщелковом пространстве свободного тела (при расслаивающем остеохондрите, обызвествлении крестообразных связок и др.).
Рис. 428. Изготовление туннельного снимка коленного сустава; изображение межмыщелкового пространства
398
Аксиальный снимок (no Settegast). Больной лежит на животе, колени максимально согнуты, кассета уложена на стол под согнутые колени. Центральный луч идет отвесно (рис. 429). Аксиальный снимок дает возможность хорошо рассмотреть надколенно-бедренное сочленение, форму надколенника и мыщелки бедра.
Рис. 429. Аксиальный снимок коленного сустава для изображения надколенно-бедрениого сустава
Тангенциальный снимок (no Knutsson). Больной лежит на спине. Колено согнуто на 40°. Кассета, удерживаемая против коленного сустава, упирается одним краем в голень. Центральный луч направлен тангенциально вдоль мыщелков бедра (рис. 430). В случае надобности добавочные тангенциальные снимки производят со сгибанием коленного сустава на 60 и 90° (особенно в комбинации с артрографией). На тангенциальном снимке определяют изменения, наступившие в надколеннике, в мыщелках бедра, и состояние суставной щели в надколенно-бедренном сочленении.
Рис. 430. Тангенциальный снимок коленного сустава
Показатели состояния надколенника. Индекс надколенника, определяемый отношением длины наружной фацетки суставной поверхности колен ой чашки к длине внутренней фацетки, равен в норме 1—3 (рис. 431). Показатель глубины надколенника — А:Б=3,6—4,2 (рис. 432).
Рис. 431. Надколенник (а, в) и мыщелки бедра (6) на тангенциальном снимке: RE — наружная фацетка суставной поверхности надколенника, RIf— внутренняя фацетка (RE:RIf = 1—3), α — угол открытия надколенника (120—140°), β —угол открытия мыщелков бедра
Угол открытия надколенника образован двумя суставными фацетками коленной чашки; в норме
α=120—140° (рис. 431).
Показатели и индекс надколенника дают возможность выяснить состояние изменений надколенника— врожденные аномалии его развития—полную гипоплазию (patella parva), частичную, характеризующуюся изменением очертаний надколенника. Частичная врожденная гипоплазия надколенника может быть определена по изменению угла открытия надколенника. Около 50% так называемых идиопатических остеоартрозов надколенно-бедренного сочленения обнаруживают гипоплазию надколенника.

399
Показатели состояния мыщелков бедра. Показатель глубины facies patellaris femoris: A1:B1=4,2—6,5 в норме (рис. 432).
Рис. 432. Измерения надколенника: А — ширина надколенника, Б — высота суставной поверхности надколенника, А:Б=3,6—4,2; Л1: Б'=4,2—6,5 (показатели глубины мыщелков бедра)
Угол открытия суставных поверхностей наружного и внутреннего мыщелков бедра: β=120—140° см.
рис. 431).
Сравнение поверхностей надколенника и мыщелков бедра позволяет выяснить: 1) соответствие суставных поверхностей надколенно-бедренного сочленения; 2) смещение надколенника по отношению мыщелков бедра и степень подвывиха; 3) состояние суставной щели сочленения, 4) остеоартротические изменения, степень их выраженности и 5) вывих в надколенно-бедренном сочленении.
Патологические изменения надколенно-бедренного сочленения обусловливают возникновение ряда симптомов, объединяемых под обозначением синдрома надколенника или надколенно-бедренного синдрома.
Большеберцово-бедренное сочленение. Врожденный вывих в коленном суставе не остается после рождения стабильным; изменения продолжают прогрессировать. В соответствии с этим различают три стадии вывиха в коленном суставе. Первая стадия — рекурвация, правильный контакт суставных концов сохранен, диафизарные оси бедра и большой берцовой кости совпадают. Вторая стадия — неправильный контакт суставных концов, диафизарные оси бедра и большой берцовой кости не совпадают. Третья стадия — контакта между суставными поверхностяминет, диафизарные оси большой берцовой кости и бедра разошлись, вспомогательная линия, проведенная по передней поверхности бедра, располагается по задней поверхности большой берцовой кости (рис. 433).
Рис. 433. Три стадии врожденного вывиха в коленном суставе
Артрография коленного сустава необходима, когда обычные методы клинического и рентгенографического исследования недостаточны для распознавания поражения коленного сустава. Пункцию производят с наружной стороны приблизительно на уровне середины надколенника на 1 см кзади от суставной поверхности коленной чашки. Надколенник захватывают с внутренней стороны пальцами и приподнимают. Место укола обезболивают 1% раствора новокаина. Проверяют новокаином положение иглы (как при артрографии тазобедренного сустава). Суставную жидкость и раствор новокаина перед инъекцией контрастного вещества извлекают, надавливая на верхний заворот и снизу сустава. После возможного опорожнения в полость сустава вводят 3—4 мл раствора кардиотраста (уротраста или триомбрина). Иногда при введении контрастного вещества верхний заворот сдавливают турами эластичного бинта. Делают нужное количество рентгеновских снимков, заготовив заранее соответствующее количество кассет, так как тень контрастного вещества через 20 минут почти полностью исчезает. Изготовляют соответствующий снимок в зависимости от условий в том или ином положении 1) передне-задний снимок при слегка каудально направленной трубке, коленный сустав разогнут; 2) боковой
400
внутренне-наружный снимок, сустав согнут под углом 150°; 3) передне-задний снимок, нога повернута кнаружи на 75°, коленный сустав разогнут; 4) передне-задний снимок при наружном повороте ноги на 45°, сустав разогнут; 5) передне-задний снимок при наружном повороте ноги на 15°, сустав разогнут; 6) передне-задний снимок, нога повернута внутрь на 15°, сустав разогнут; 7) передне-задний снимок, нога повернута внутрь на 45°, сустав разогнут; 8) передне-задний снимок, нога повернута внутрь на 75°, сустав разогнут.
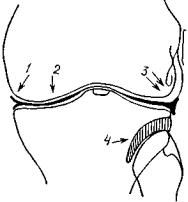
Рис. 434. Схематическое изображение артрограммы коленного сустава. Передне-задний снимок при разогнутом коленном суставе: / — внутренний мениск, 2 — суставная щель, 3 — наружныймениск, 4 — верхнеемежберцовое сочленение
Ошибки в технике выполнения возникают при неравномерном распределении контрастного вещества, чаще всего от того, что забывают после инъецирования произвести несколько пассивных движений. Возможно также, что движения невыполнимы из-за блокады или ограничения подвижности (рис. 434).
ИССЛЕДОВАНИЕ ГОЛЕНИ
Осмотр голени спереди обнаруживает изменения ее формы во фронтальной плоскости; при осмотре голени сбоку делается видимым ее искривление в сагиттальной плоскости. Искривление голени под углом (angulatis cruris), открытым кнаружи, называется отведенной голенью — crus valgum. Так как деформация голени определяется главным образом искривлением большой берцовой кости, то, формулируя обозначение применительно к ней, говорят “вальгус большой берцовой кости” (tibia valga). Деформация противоположного направления под углом, открытым внутрь, носит название “приведенной голени” (tibia vara или crus varum). Искривление голени кнутри и кнаружи происходит во фронтальной плоскости. Изменения формы голени в сагиттальной плоскости сопровождаются образованием угла, открытого кпереди или кзади. В первом случае, т. е. при искривлении голени кзади (при угле, открытом вперед), деформация обозначается термином crus recurvatum. Если, наоборот, вершина кривизны обращена вперед, а угол открыт кзади, деформация носит название crus antecurvatum или kyphosis tibiae.
Углообразные искривления голени функционально неравнозначны. Одни из них резко нарушают опорную функцию ноги и с этой точки зрения относятся к числу неблагоприятных искривлений; другие неблагоприятны в меньшей степени.
К числу неблагоприятных искривлений голени относятся искривление под углом, открытым кнаружи
(crus valgum), кпереди (crus recurvatum), а также кпереди-кнаружи (orus valgum et recurvatum). Даже незначительное угловое искривление голени в одном из указанных направлений резко нарушает опорнодвигательную функцию ноги
Неблагоприятные искривления голени осложняются развитием вторичных деформаций стоп. Например, при отведенной голени (crus valgum) развивается вторичное плоскостопие. Вторичные изменения стоп возникают также при менее неблагоприятных искривлениях голени. Варусное искривление голени вынуждает придать стопе вальгусное положение ради правильной нагрузки при опоре на нее Развивающееся при варусной деформации берцовой кости вторичное плоскостопие появляется позднее, чем при вальгусной кривизне голени. Основная деформация и вторичные изменения нарушают функциональную способность конечности и влекут за собой вторичные изменения в вышележащих
