
- •Хвороби нервової системи
- •Атеросклероз аорти
- •Симптоматичнi гіпертензії
- •Наслідки гострої ішемії міокарду :
- •Ревматичні хвороби
- •Ревматизм (хвороба Сокольського-Буйо)
- •Ревматоїдний артрит
- •Хвороба Бєхтєрєва (Штрюмпеля - Марі)
- •Системний червоний вовчак (хвороба Лібмана – Сакса)
- •Системна склеродермія
- •Дерматоміозіт
- •Вузликовий периартеріїт (хвороба Куссмауля – Мейера)
- •Системні васкуліти
- •Алегрічний еозинофільний гранулематозний ангіїт (синдром Чарга-Стросса)
- •Геморагічний васкуліт
- •Облітеруючий тромбангиїт (хвороба Бюргера)
- •Темпоральний ангіїт (хвороба Хортона)
- •Ендокардит Леффлера
- •Набуті вади серця
- •Хвороби нервової системи Хвороба Альцгеймера
- •Хвороба Паркінсона
- •Розсіяний склероз
- •Боковий аміотрофічний склероз
- •Цереброваскулярні хвороби
- •Мозковий інсульт
- •Спонтанні субарахноїдальний та внутрішньочерепний крововиливи
- •Постреанімаційна енцефалопатія
- •Менінгіт
- •Енцефаліт
- •Травматичні ушкодження головного мозку
- •Хвороби периферичної нервової системи
- •Гострі респіраторні захворювання органів дихання
- •3) Гуморальні фактори загального захисту -Ig м, Іg і.
- •4) Клітинні фактори:
- •Хронічні неспецифічні захворювання легень
- •Хронічний бронхіт
- •2) Позалегеневі:
- •Хронічний абсцес легенів.
- •Колапс легенів
- •Інтерстиційна хвороба легенів (іхл)
- •Пневмосклероз, пневмофіброз, пневмоцироз
- •Плеврит
- •Рак легенів
- •Хвороби шлунково-кишкового тракту
- •Хвороби стравоходу
- •Хвороби шлунку Гастрити
- •Хвороби печінки
- •Гепатози
- •Гепатити
- •Вірусні гепатити
- •Вірусний гепатит а
- •Вірусний гепатит в
- •Хронічний вірусний гепатит в
- •Вірусний гепатит d (дельта-гепатит)
- •Вірусний гепатит с
- •Вірусний гепатит е
- •Вірусний гепатит g
- •Вірусний гепатит ні а – ні е
- •Вірусний гепатит ttv
- •Вірусний гепатит f (?)
- •Хронічний вірусний гепатит невідомого типу
- •Цироз печінки
- •Жовчнокам’яна хвороба
- •Гострий холецистит
- •Хронічний холецистит
- •Панкреатит
- •Захворювання нирок
- •Хвороби статевих органів та вагітності
- •Патологія передміхурової залози
- •Патологія яєчок
- •Хвороби жіночих статевих органів.
- •Захворювання вагітності та післяпологового періоду
- •Патологія плода та новонароджених
- •III Діабетична фетопатія
- •Хвороби новонароджених
- •Асфіксія
- •Ендокринні хвороби
- •1. Порушення залоз бувають:
- •Патологія аденогіпофіза
- •Патологія нейрогіпофіза і гіпоталамуса
- •Патологія щитовидної залози
- •Патологія прищитовидних залоз
- •Патологія наднирників
- •Патологія підшлункової залози
- •Затверджено на засіданні кафедри патологічної анатомії та судової медицини
- •Рекомендовано Вченою радою Вінницкого національного медичного университету ім. М.І.Пирогова
Хвороби жіночих статевих органів.
Хвороби шийки матки.
Цервікальна ектопія. Шийка матки ділиться на піхвову частину, вистелену багатошаровим плоским епітелієм, і цервікальний канал, вистелений однорядним циліндричним епітелієм. Межа з'єднання між багатошаровим і одношаровим епітелієм часто не збігається з лінією отвору каналу шийки матки. У цьому випадку при зовнішньому огляді в області зовнішнього зіву визначаються ділянки червоного кольору, тому що під одношаровим епітелієм просвічується багатий судинами підепітеліальний шар. Такі зміни називають цервікальною ектопією (ерозія, псевдоерозія, ектропіон). Раніше не було чіткої межі між поняттями «ерозії» та «псевдоерозії».
Псевдоерозія – ділянка піхвової частини шийки матки, що вистелена призматичним епітелієм. Проте не виключена можливість розвитку справжньої (дефект слизової) на фоні псевдоерозії. Тоді говорять про вираз кування псевдоерозії піхвової частини шийки матки.
З точки зору гістогенезу та морфогенезу розрізняють прогресуючі, стаціонарні та ендоцервікози з епідермізацією.
Прогресуючі псевдоерозії характеризуються ростом в шийці матки нових залоз. Під циліндричним епітелієм утворюються солідні низько диференційовані пласти клітин, які прогресують в сторону розвитку залозистого епітелію, і виникають множинні внутрішньоепітеліальні залози, які відмежовуються прошарками сполучної тканини, і перетворюються в трубчасті залози,поступово збільшуючись в розмірах.
Стаціонарна псевдоерозія. Присутність її свідчить про фазу відносного спокою, коли псевдо ерозія не збільшується в розмірах, але ще не підлягає епідермізації (заживленню).Поверхня такої псевдоерозії рівна, гладенька, вистелена високим циліндричним епітелієм.Ймовірніше, що при цій формі має місце відносна стабілізація дисбалансу статевих гормонів.
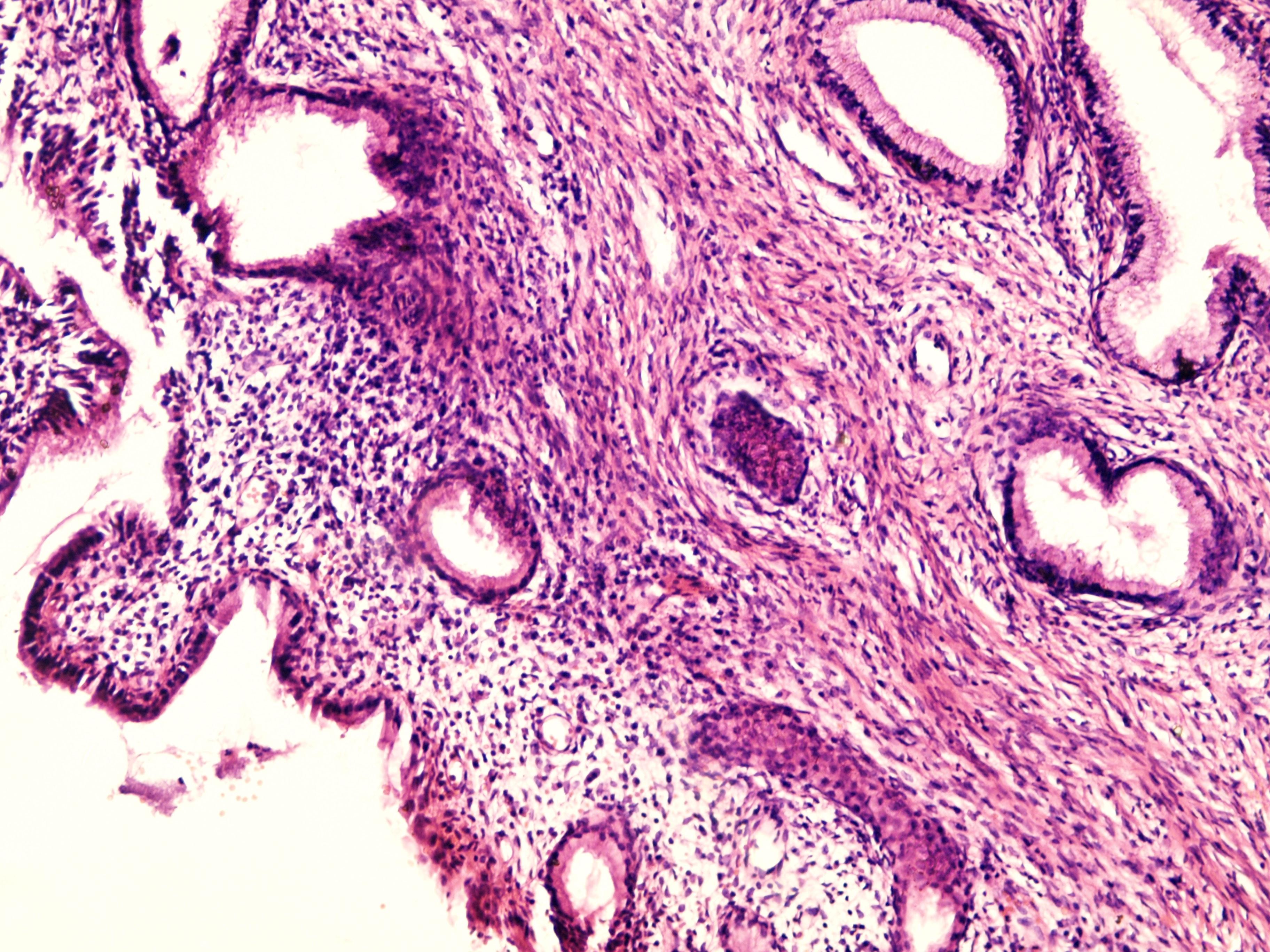
Картина стаціонарного ендоцервікозу.
Псевдоерозія з епідермізацією (заживаюча) –являє собою фазу зворотнього розвитку процесу. В основі заживання (епідермізації) лежить два процеса. Один характеризується вростанням багатошарового плоского епітелію з країв псевдоерозії в залози, наповзанням під циліндричний епітелій, який десквамується та гине. Витісняючи повністю циліндричний, багатошаровий плоский епітелій займає його місце, в результаті чого лишаються лише загальні контури залоз.Інший вид епідермізації відбувається за рахунок перетворення багатошарових солідних пластів, внаслідок гіперплазії резервних клітин( найменш диференційовані клітини циліндричного епітелію ендоцервікса) в бік епідермоїдного епітелію. Новоутворений таким чином багатошаровий плоский епітелій спочатку відрізняється від епітеліюектоцервікса, що існував раніше, меншим розміром клітин, містить мало глікогену. Він немов муфтою охоплює залози псевдо ерозії.
Обидва види епідермізації можуть поєднуватись один з одним. Інколи один з них переважає, чи вони спостерігаються окремо один від одного. Процеси заживання обумовлені швидше за все дією естрогенів.
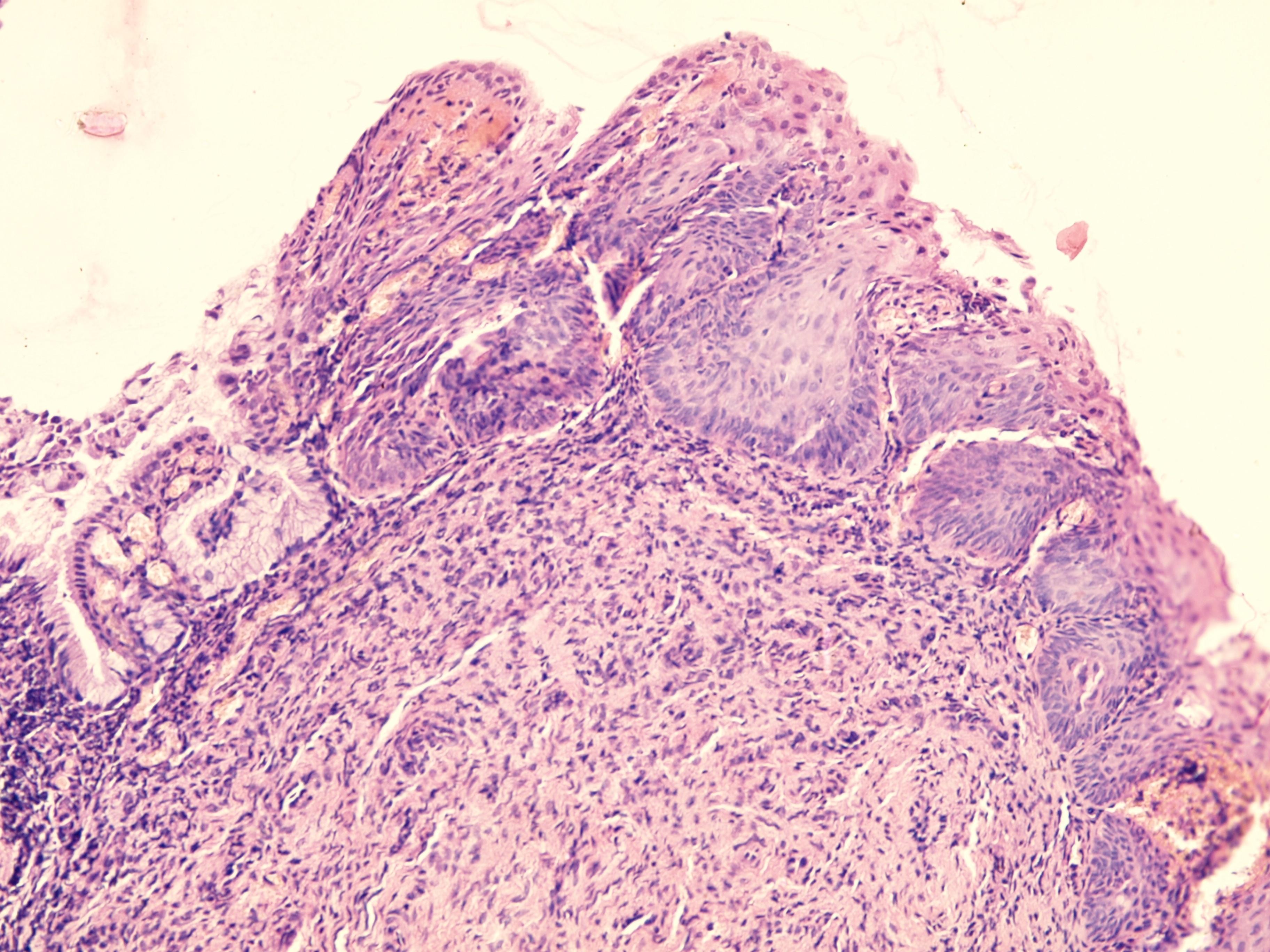
Ендоцервікоз з епідермізацією
Запальні захворювання шийки матки (цервіцити) можуть викликатися різноманітними збудниками, частіше усього - хламідіями, вірусом простого герпеса, вірусом папіломи людини, гонококками, трихомонадами, грибами роду Candida.
Гострий цервіцит характеризується набряком і повнокрів'ям шийки, наявністю гнійних виділень. Мікроскопічно відзначається виражена інфільтрація поліморфноядерними лейкоцитами, набряк і повнокрів'я. Часті запалення супроводжуються дистрофією і некрозом епітеліоцитів з формуванням ерозії. Ерозії, як правило, швидко гояться, на їхньому місці розвивається грануляційна тканина, покрита багатошаровим плоским епітелієм.
Хронічний цервіцит характеризується лімфомакрофагальною інфільтрацією підепітеліальної тканини, часто з домішкою плазматичних клітин. При інтенсивному запаленні інфільтрат може поширюватися на епітеліальний шар. В епітелії зустрічаються ознаки акантозу, гіперкератозу, клітинного поліморфізму. Хронічний цервіцит важко піддається терапії.
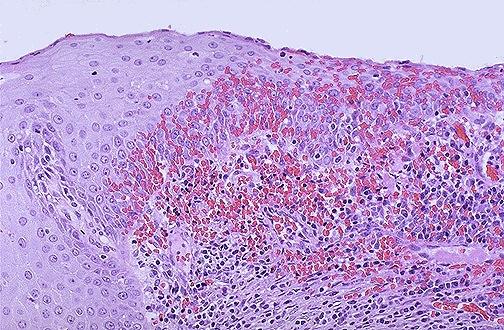
Хронічний цервіцит
Поліп ендоцервікса часто перебігає безсимптомно, але може викликати кров'янисті виділення або лейкорею. Утворюється внаслідок вогнищевої гіперплазії ендоцервікса, мікроскопічно представлений фіброзною тканиною й ендоцервікальними залозами у різному співвідношенні. Поліп вистелений ендоцервікальним епітелієм. У стромі поліпа майже завжди виявляють запальну інфільтрацію. Малігнізація ендоцервікальних поліпів спостерігається вкрай рідко.
Рак шийки матки - найбільш часта локалізація рака матки. При даній локалізації раку профілактика, рання діагностика й лікування дозволяють значно знизити захворюваність і смертність. В Україні рак шийки матки займає 7-е місце серед причин смерті жінок від злоякісних новоутворень.
Найбільш часто рак шийки матки розвивається в жінок у віці 40-49 років, але іноді він виникає в дітей і жінок похилого віку. Найбільш високий ризик при ранньому початку статевого життя й частій зміні сексуальних партнерів.
Рак шийки матки практично ніколи не розвивається в незміненій шийці, йому передують диспластичні зміни.
Дисплазія епітелію характеризується появою в товщі епітеліального шару клітин з різним ступенем атипії, втратою полярності й комплексності. Залежно від поширеності враження виділяють три ступені дисплазії. При слабкій дисплазії вражається лише нижня третина товщі епітеліального шару, при помірній дисплазиії вражено нижні 2/3 епітелію, при важкій дисплазії процес поширюється на верхню третину епітелію. При враженні всієї товщі епітеліального шару діагностується карцинома in situ. У цей час описані зміни епітелію позначають також терміном ”цервікальна інтраепітеліальна неоплазія” (CIN).
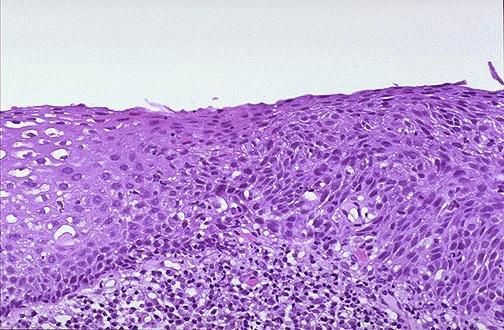
Дисплазія епітелію шийки матки справа, зліва нормальний багатошаровий епітелій.
CIN1 і CIN2 відповідають слабкій й помірній дисплазії, відповідно, у поняття CIN3 включені важка дисплазія і карцинома in situ. Ці два процеси об'єднані разом тому, що тактика лікування хворих при них однакова, потрібно обов'язкове хірургічне видалення ураженої ділянки.
У розвитку інтраепітеліальної неоплазії шийки матки велике значення надається інфекційним захворюванням, головним чином, папілломавірусній інфекції. Різні типи папіломавірусу мають різний онкогенний потенціал. Типи 6, 11 мають низький онкогенний потенціал і зустрічаються переважно при CIN1 і 2. Найбільш важкі зміни викликають віруси типів 16, 18, 31, 33.
Виділяють ендо-, екзофітну, змішану і виразково-інфільтративну форми росту пухлини, які багато в чому визначають особливості клінічного перебігу хвороби. Пухлина звичайно швидко проростає навколишню клітковину шийки матки, сечовий міхур, пряму кишку. Утворюються піхвово-прямокишкові й піхвово-сечоміхурові нориці, які швидко призводять до розвитку септичних ускладнень.
Мікроскопічно рак шийки матки найчастіше має будову плоскоклітинного раку. Крім плоскоклітинного, у шийці можуть розвинутися аденокарцинома (частіше - муцинозна), залозисто-плоскоклітинний рак, недиференційований рак і інші види раку. Метастазує рак шийки матки як лімфогенно, так і гематогенно. Вражаються лімфатичні вузли малого таза, заочеревинні, ретроградно - пахові лімфатичні вузли. Гематогенні метастази найбільше часто виявляються в легенях, печінці, кістках. Можливі також імплантаційні метастази з розвитком карциноматоза очеревини.
Хвороби тіла матки. Відмінною рисою жіночих статевих органів є розвиток у них циклічних змін у ході оваріально-менструального циклу. На початку оваріально-менструального циклу в яєчнику дозріває фолікул, що містить яйцеклітину. Клітини фолікула синтезують естрогени. На 13- 15-й дні циклу відбувається розрив фолікула - відбувається овуляція. Зріла яйцеклітина попадає в просвіт маткової труби, а на місці фолікула, що лопнув, формується жовте тіло, що починає продукувати прогестерон. В органах-мішенях жіночої статевої системи виникають циклічні зміни, обумовлені дією гормонів. Найбільше яскраво ці зміни виражені в ендо-метрії.
Ендометрій складається із залоз, покривного епітелію й строми.У ньому виділяють два шари: функціональний і базальний. Базальний шар розташовується безпосередньо на міометрії й має відносно щільну строму, багату судинами. Він мало змінюється під час менструального циклу, а його структури є основою для регенерації слизувої оболонки після менструації. Функціональний шар перебуває під безпосереднім впливом статевих гормонів і щодня піддається змінам. Тривалість менструального циклу становить звичайно 25-30 днів.
Перша фаза менструального циклу — фаза проліферації, у цю фазу відбувається проліферація ендометріальних залоз, обумовлена дією естрогенів.

Ендометрій фази проліферації.
Фаза секреції розвивається після овуляції й визначається дією прогестерона. Характерною ознакою даної фази є поява в клітинах секреторних вакуолей, що містять глікоген, а потім виділення секрету,що містить глікоген і кислі глікозаміноглікани, у просвіт залоз. Одночасно з гормонально обумовленою перебудовою епітеліальних структур відбуваються істотні зміни в стромі (ріст спіральних артерій, децидуоподібні зміни, лейкоцитарна інфільтрація).

Ендометрій фази секреції.
При нормальному менструальному циклі зміни ендометрія мають чітку послідовність, що дозволяє виділяти в кожній фазі три стадії - ранню, середню і пізню. Фаза секреції змінюється фазою менструальної кровотечі, що, у свою чергу, ділиться на стадії десквамації й регенерації .
Порушення послідовності змін слизової оболонки матки призводить до патології менструального циклу - аменореї, дисменореї, меноррагії, а також кровотечам з матки, не пов'язані з менструальним циклом (метроррагія). Серйозним проявом патології менструального циклу є безпліддя.
Порушення в циклічній секреції гормонів можуть розвиватися при патології центральної нервової системи, гіпофіза, гіпоталамуса, наднирників, однак найбільше часто вони пов'язані безпосередньо з патологією яєчників.
Гіперплазія ендометрія. При гормональному дисбалансі в умовах відносної або абсолютної переваги естрогенів в ендометрії можуть розвинутися гіперпластичні зміни, деякі варіанти з яких є передпухлинними. Основним методом для визначення характеру гіперпластичних процесів є морфологічний - дослідження гістологічних препаратів зішкрібів ендометрія.
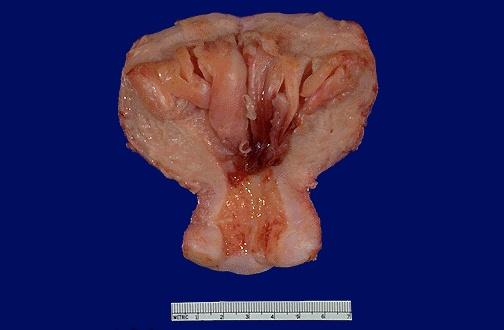
Гіперплазія ендометрія
Розрізняють кілька варіантів гіперплазії ендометрія, ризик малігнізації при яких істотно відрізняється, а отже, відрізняється й тактика лікування хворих.
Доцільно в залежності від вираженості проліферативних процесів залозисту гіперплазію ендометрію поділяти на «активну» та «ту, що перебуває в спокої» ( вони відповідають станам «гострої» та «хронічної» естрогенії).
Для активної форми характерна велика кількість мітозів в клітинах епітелію залоз та строми, висока активність лужної фосфатази і поява «світлих» клітин в залозах.
Для гіперплазії, що перебуває в спокої, характерна інтенсивність забарвлення ядер епітелію, базофільність цитоплазми, мала кількість чи взагалі відсутність мітозів. Дана форма виникає в умовах тривалої дії на ендометрій низького рівня естрогенних гормонів.
Проста гіперплазія ендометрія характеризується утворенням у слизовій оболонці матки численних залоз різної форми і величини, нерівномірно розподілених у стромі. Епітелій залоз із ознаками проліферації. Нерідко спостерігається кістозне розширення залоз. Строма багата фібробластами, у ній відносно багато лімфоцитів і нейтрофилів, характерне повнокрів'я судин, наявність у них тромбів. Проста гіперплазія звичайно регресує самостійно або після вишкрібання ендометрія.
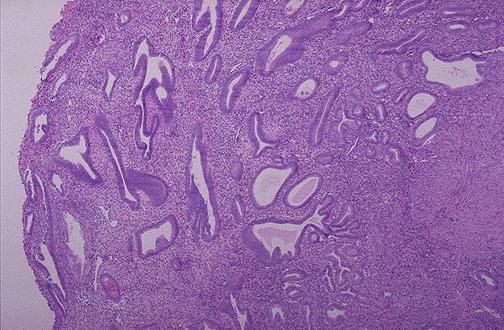
Проста залозиста гіперплазія ендометрія з залозами різної форми
та величини, місцями кістозно розширеними.
Складна (аденоматозна) гіперплазія ендометрія відрізняється від простої наявністю рогалужених залоз, збільшенням числа мітозів в епітелії. Ризик розвитку раку при даній формі гіперплазії становить близько 3%.
Проста атипова гіперплазія ендометрія діагностується при наявності розгалужених залоз, вистелених дво- або багаторядним епітелієм, що місцями утворює сосочкові вирости. Ядра епітеліальних клітин гіперхромні, цитоплазми мало. Строма місцями щільна, з надлишковим вмістом колагенових волокон, місцями набрякша. Ризик малігнізації 8%.
Складна атипова гіперплазія ендометрія характеризується наявністю залоз, розташованих близько одна до одної (”спинка до спинки”). Епітеліальні клітини втрачають полярність і комплексність, їхні ядра різної величини й форми, з нерівномірним розподілом хроматину. Видно численні мітози, у тому числі патологічні. Строма бідна. Ризик розвитку раку при даній формі гіперплазії становить 30%. Діагноз складної атипової гіперплазії ендометрія є показом до гістеректомії за винятком рідких випадків розвитку такої гіперплазії в молодих жінок, що не народжували, коли можлива спроба гормональної корекції за умови ретельного клінічного спостереження й повторного дослідженні біоптатів ендометрія.
Запальні захворювання ендометрію
Досить часто є проявами основного захворювання, наприклад сифілісу, туберкульозу.
Ендометрит-запалення слизової оболонки матки, який за перебігом може бути гострим та хронічним.
Гострий ендометрит часто виникає після ускладнених пологів, аборту. Викликається стрепто-, стафілококи, кишкова паличка, анаеробні бактерії. Ендометрій при цьому потовщений, вкритий сіро-жовтою гнійною плівкою.При поширенні процесу на судини міометрію виникає гнійний метрит і тромбофлебіт.
Хронічний ендометрит. Спостерігається хронічний катар слизової оболонки матки з слизово-гнійним ексудатом.Ендометрій повнокровний, інфільтрований нейтрофілами, плазматичними та лімфоїдними клітинами. Епітелій залоз перебуває в стадії проліферації та десквамації.При тривалому перебігу спостерігається атрофічний ендометрит, що характеризується атрофією залоз, фіброзом строми та інфільтрацією її лімфоїдними клітинами.Коли розвинена фіброзна тканина здавлює вивідні протоки залоз, виникають кісти, заповнені слизом.Іноді виникає гіперплазія слизової оболонки при тривалому хронічному запаленні, тоді спостерігається гіпертрофічний ендометрит.
Рак тіла матки. Захворюваність раком тіла матки зростає у пременопаузі, коли з'являються ановуляторні цикли – розвиток фолікула не завершується овуляцією, отже, не утворюється жовте тіло, що продукує прогестерон. При цьому в організмі жінки розвивається відносна гіперестрогенемія. Ризик розвитку рака ендометрія підвищена в жінок, що не вагітніли й не народжували, при ожирінні, цукровому діабеті, при прийманні естрогенвмісних препаратів і естрогенпродукуючих пухлинах яєчників. Середній вік хворих 55 років. Розвитку раку ендометрія в описаних випадках передують гіперпластичні процеси в ендометрії.
Приблизно в 1/3 випадків рак матки розвивається бурхливо, без симптомів, що характерні для гіперплазії ендометрія, характеризується низьким ступенем диференціювання, глибокою інвазією в міометрій і поганим прогнозом.
Пухлина звичайно росте екзофітно, утворюючи поліпоподібні вирости в порожнину матки, рідше - дифузно вражає весь ендометрій і проростає товщу міометрія. Найбільш часта гістологічна форма раку ендометрія - аденокарцинома, що може бути високо-, помірно- і низькодиференційованою. На її частку припадає 85% всіх раків ендометрія.
Метастази спочатку лімфогенні, потім гематогенні й імплантаційні.
Лейоміома матки. Лейоміома матки - це доброякісна пухлина із гладком'язевої тканини, вона відноситься до числа найпоширеніших пухлин органів репродуктивної системи й спостерігається в 15-30% жінок. Звичайно міома зустрічається у жінок старше 35 років. У до пубертатному періоді й після 60 років міома матки зустрічається рідко.
Клінічно міома матки характеризується больовим синдромом, мено- і метроррагією, дизуричними розладами, закрепами. Можливий ускладнений перебіг вагітності й пологів. Спектр клінічних проявів значно варіює залежно від кількості, розмірів і розташування вузлів.
Патогенез міоми не ясний, однак відзначена її зв'язок із захворюваннями і станами, що супроводжуються надлишком естрогенів, які вважаються головним стимулятором росту міоматозних вузлів. Міоми являють собою одиничні або множинні вузли округлої форми, чітко відмежовані від оточуючої тканини міометрія, на розрізі сірувато-білі, волокнистої будови. Частіше усього міоматозні вузли розташовуються в тілі матки й області дна, рідше - на задній і боковій стінках. Ще рідше вони виявляються в області перешийка й у піхвовій частині шийки матки. У більшості випадків міоматозні вузли множинні, при цьому розміри вузлів значно варіюють. Залежно від відношення до шарів матки виділяють субмукозні, субсерозні і інтрамуральні лейоміоми.

Лейоміома з субсерозними, субмукозними та інтрамуральними вузлами
Субмукозні лейоміоми, що розвиваються в безпосередньому зв'язку зі слизовою оболонкою, є частим джерелом маткових кровотеч. Вузли, що розвиваються в області внутрішнього зіву, викликають скорочення матки, що може призвести до розкриття цервікального каналу й виходу пухлини в піхву. Такі пухлини називаються ті, що народжуються - myoma nascens. Вони швидко підлягають некрозу й інфікуванню.
Субсерозні лейоміоми в основному пов'язані з тілом матки широкою основою, але іноді можуть розвиватися тільки за рахунок тонкої живильної ніжки, тоді вони дуже рухливі. Їхня ніжка часто підлягає перекруту, що приводить до некротичних змін у вузлах.
Гістологічні різновиди лейоміоми. Звичайна лейоміома представлена пучками гладком'язевих клітин, між якими розташовані сполучнотканинні прошарки різного ступеня вираженості. Фіброзна тканина часто буває практично непомітна в маленьких пухлинах, у більших - може заміщати значну частина м'язової маси. Пухлини зі значною кількістю або з перевагою фіброзної тканини називають фіброміомою або фіброїдом.
Клітинна лейоміома складається з м'язових клітин нетипової округлої форми. Пучки клітин у ній контуруються погано, однак ядра клітин великі й добре видні. Звичайно клітини зберігають подібність, мітозів мало або вони відсутні.
Химерна лейоміома складається з округлих м'язевих клітин і гігантських багатоядерних клітин з великими гіперхромними ядрами. Така пухлина має схожість із саркомою, але нечисленність або відсутність мітозів підтверджують її доброякісність.
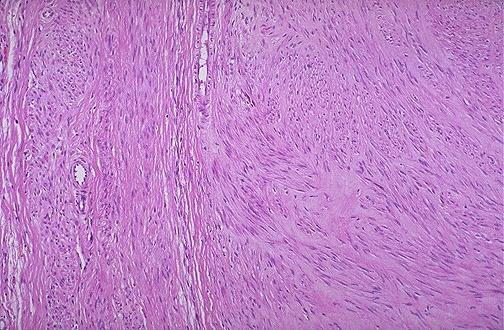
Хаотичне розташування м'язевих волокон (справа) в порівнянні з
нормальним розміщенням їх ( зліва )в лейоміомі.
Лейоміобластома (епітеліоїдноклітинна лейоміома) — пухлина з переважно округлими й полігональними клітинами,що мають слабко базофільну цитоплазму й світлий перинуклеарнийп ростір. Мітозів у ній небагато. Внутрішньовенний лейоміоматоз характеризується наявністю багаточисельних гладком'язевих вузлів у венах матки.
Деякі автори виділяють також лейоміоліпому — лейоміому з домішкою зрілої жирової тканини, що є результатом жирової метаплазії в лейоміомі. У лейоміомах часто розвиваються вторинні зміни. Вони включають: гіалінізацію, мукоїдну або міксоматозну дистрофію, кальцифікацію, кістозні зміни, жирову трансформацію, некроз і крововиливи.
Лейоміосаркома. Лейоміосаркома - злоякісна пухдина з гладком'язевих клітин, вона розвивається або в міометрії або в стромі ендометрія. Звичайно ця пухлина розвивається de novo, можливість малігнізації лейоміом піддається сумніву.Лейоміосаркома може рости у вигляді інтрамурального вузла або екзофітно, у порожнину матки. Вузол звичайно одиночний, має м'яку консистенцію, нечіткі межі, вогнища некрозу й крововиливів.
Мікроскопічно лейоміосаркома представлена пучками гладком'язевих клітин з гіперхромними ядрами різної величини і форми. Характерна підвищена мітотична активність, що дозволяє відрізнити цю пухлину від лейоміом. Варіантами лейоміосарком є епітеліоїдна й міксоїдная лейоміосаркоми.
Пухлина рано дає гематогенні метастази, часто рецидивує. Показник 5-річного виживання не перевищує 40%.
Ендометріоз. Ендометріоз - патологічний процес, що характеризується утворенням ектопічних вогнищ функціонуючої тканини ендометрія. Дана назва підкреслює структурну тотожність патологічних вогнищ, що утворюються, з внутрішньою оболонкою матки, хоча вони й не мають безпосереднього анатомо-топографічного зв'язку з ендометрієм і можуть розташовуються на значній відстані від нього. Ендометріоз зустрічається в 10-15% жінок репродуктивного віку й, по даним різних дослідників, в 25-50% жінок з безпліддям, тобто займає третє місце (після запальних процесів і міоми матки) у структурі гінекологічної захворюваності. Крім того, частота даної патології в цей час продовжує зростати.
У наш час існує безліч теорій походження ендометріоза. Згідно метапластичної теорії, під впливом гормональних порушень, запалення, механічної травми мезотелій очеревини трансформується (метаплазується) в ендометриоподібну тканину. Дизонтогенетична теорія пояснює розвиток ен-
дометріоза за рахунок формування ендометріоїдної тканини з аномально розташованих ембріональних зачатків, наприклад з мюллерового каналу. Імплантаційна теорія пов'язує появу ендометріоїдних вогнищ із імплантантами ендометрія,що перемістився по фаллопійовим трубам до очеревини під час менструації.
Вважається, що можливо диссемінація тканин з порожнини матки по кровоносним і лімфатичним судинам і транслокація ендометрія з порожнини матки при хірургічних втручаннях. Порушення гормональної регуляції й імунітету також мають значення в розвитку ендометріоза. В останні роки багато хто з дослідників важливу роль у виникненні ендометріоза відводять генетичним факторам.
Відповідно до локалізації процесу, виділяють два основних варіанта ендометріоза: внутрішній ендометріоз (аденоміоз) і зовнішній ендометріоз.
Аденоміоз.В нормальній матці ендометрій чітко відмежований від міометрія. Однак в 15-20% жінок фрагменти ендометрія виявляються в товщі міометрія. При аденоміозі джерелом ектопічних вогнищ є базальний шар ендометрія. Провокуючим моментом до початку формування вогнищ аденоміоза звичайно є різні внутрішньоматкові втручання, наприклад діагностичні вишкрібання, аборти, ручне обстеження порожнини матки після пологів. Вважається, що при цьому відбувається руйнування природнього бар'єра між базальним шаром ендометрія й міометрієм. Припускається також існування випадків вродженого аденоміоза. Враження може бути дифузним і вогнищевим, в залежності від його глибини й вираженості розрізняють три ступені аденоміоза.
При 1-му ступені ендометріальні залози з навколишньою стромою розташовуються в підслизовому відділі міометрія, при 2-му ступені враження поширюється приблизно до середини товщі міометрію, при 3-му ступені спостерігається ураження всієї товщі стінки матки.
Макроскопічно стінка матки має решітчасту будову, нерідко з утворенням синюшних ”вічок” або ходів, з яких виділяється кров.
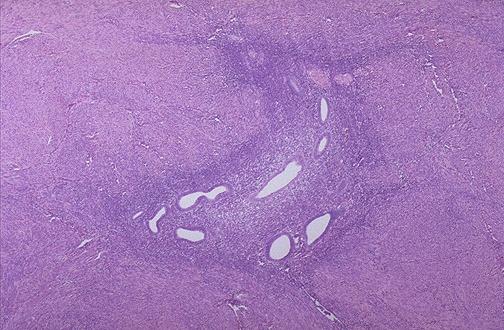
Аденоміоз. Розташування ендометріальних залоз в товщі міометрія.
Мікроскопічно в міометрії виявляються ендометріальні залози, оточені стромою, що складається з фібробластів, колагенових волокон, макрофагів і лімфоцитів. Вогнища аденоміозу можуть піддаватися циклічним перетворенням, у такому випадку у міометрії утворюються кісти з геморагічним вмістом.
У ряді випадків у вогнищах гетеротопічного ендометрію розвиваються гіперпластичні зміни, однак малігнізація аденоміоза спостерігається рідко.
Основні клінічні прояви аденоміоза: рясні і тривалі менструації, больовий синдром, можливий розвиток безпліддя.
Позаматковий эндометріоз характеризується наявністю фрагментів ендометрія в яких-небудь тканинах за межами матки. Місцем найбільш частої локалізації ендометріоїдних вогнищ є яєчники (до 70% випадків). Ендометріоїдні вогнища мають вигляд дрібних червоних або білих плям на поверхні або в товщі яєчників або кістозних утворень. Ендометріоїдні кісти в яєчниках можуть перевищувати 10 см у діаметрі, мають геморагічний вміст, внутрішня поверхня їх коричневого кольору (”шоколадні” кісти). Мікроскопічно такі кісти вистелені циліндричним або кубічним епітелієм, однак нерідко вистилка відсутня, у стромі - достатньо судин, численні крововиливи різної давності, скупчення гемосидерина й ксантомних клітин.
Можливий розвиток ендометріоїдних пухлин - ендометріоїдної карциноми, рідше - доброякісної цистаденофіброми. Варто пам'ятати, що такі пухлини звичайно розвиваються de novo, однак не виключається їхній розвиток з вогнищ ендометріоза.
Другою по частоті зустрічаємості локалізацією зовнішнього ендометріоза вважається очеревина в області крижово-маткових зв'язок, крижово-маткового й прямокишково-маткового заглиблень.
Описується також ендометріоз кишечника (тонкої й сигмо видної кишки, червоподібного відростка), сечовивідних шляхів, легенів, пупка, рубців після лапаротомій.
Екстрагенітальні вогнища ендометріозу майже завжди підлягають циклічним змінам, у зв'язку із чим у цих вогнищах періодично розвиваються крововиливи, і вони набувають синюшно-червоного або бурого кольору. Мікроскопічно у вогнищах ендометріоза виявляють ендометріальні залози й строму, відкладання гемосидерину.
Хвороби молочної залози. Молочна залоза складається із часточок, розділених прошарками сполучної тканини. Часточка складається з термінальної протоки, що утворює численні трубчасті розгалуження, що закінчуються кінцевими відділами, які називаються альвеолами. Термінальні протоки впадають у субсегментарні, які, у свою чергу, формують сегментарну протоку. Із сегментарних проток утворюються збірні молочні
протоки, просвіт яких в області соска значно розширюється з утворенням молочних синусів. Кінцеві відділи збірних проток вистелені багатошаровим плоским епітелієм, на всьому іншому протязі протоки й ацинуси вистелені одним шаром епітеліальних клітин кубічного або циліндричного типу, що лежать на шарі міоепітеліальних клітин.
Молочні залози піддаються циклічним змінам відповідно фазі менструального циклу. У фазу проліферації в епітелії визначаються мітози, чітка стратифікація відсутня. У фазі секреції в клітинах з'являються вакуолі, а в просвіті ацинусів можна виявити секрет.
Значні зміни розвиваються в тканині молочних залоз при вагітності. Відбувається проліферація кліток з утворенням нових ацинусів. До кінця вагітності з'являються епітеліальні клітини з ліпідними включеннями - молозивні клітини. Відразу після пологів починається секреція молока. Після припинення лактації залозисті структури атрофуються, і загальний об'єм молочних залоз зменшується. Під час менопаузи відбувається інволюція молочних залоз, міжчасточкова строма заміщається жировою клітковиною, часточки поступово зникають.
Запальні захворювання молочної залози. Наявність протоків, що відкриваються в зовнішнє середовище, дає можливість відносно легкому проникненню мікроорганізмів у тканину молочної залози з розвитком запалення - маститу.
Гострий мастит звичайно носить характер гнійного, абсцедуючого запалення, викликається гноєрідними бактеріями й може супроводжуватися регіонарним лімфаденітом і важкою інтоксикацією; розвивається звичайно в період лактації, коли утворюються тріщини в соску, які і є вхідними воротами інфекції.Іноді проникнення інфекції відбувається через протоки при зціжуванні молока, годуванні. Розвитку захворюванню сприяє порушення відтоку молока з розвитком лактостазу. Негнійний мастит частіше є наслідком вірусних інфекцій, він характеризується лімфогістіоцитарною інфільтрацією тканини молочної залози і іноді супроводжується утворенням макрофагальних гранулем з гігантським клітинами сторонніх тіл у відповідь на некроз жирової тканини.
Ектазія протоків молочної залози відноситься до хронічних запальних захворювань молочної залози. У зв'язку із затримкою евакуації секрету й десквамованого епітелію відбувається прогресуюче розширення великих і середніх протоків, що поєднується з ознаками хронічного запалення.
Стінка проток потовщена, вистелена частково некротизованим і місцями атрофованим епітелієм, під яким вона густо інфільтрована плазматичними клітинами, лімфоцитами, нейтрофілами й макрофагами. Розширені протоки містять густий багатий ліпідами матеріал. У протоках можна виявити кристали холестерину й ксантомні клітини. Процес закінчується формуванням гранулеми сторонніх тіл, іноді протоки й оточуюча тканина заміщуються сполучною тканиною. Коли частина протоків заростає сполучною тканиною, говорять про ”облітеративний мастит”.
Жировий некроз молочної залози развивається внаслідок травм або при запаленні. Макроскопічно у враженій залозі визначається сірувато-біла зона щільної тканини, часто з кашкоподібним вмістом у центрі. Мікроскопічно визначаються поля некрозу, оточені макрофагами,що вміщують ліпіди, і нейтрофіли. Згодом ділянка некрозу заміщується рубцевою тканиною.
Доброякісні пухлини молочної залози. Фіброаденома - найбільш часта доброякісна пухлина молочних залоз. Може зустрічатися, починаючи з підліткового віку, але найчастіше виявляється в 30- 40-літніх жінок. У формуванні пухлини бере участь як внутрішньочасточкова строма, так і залозиста паренхіма молочної залози, однак тільки стромальний компонент має клональне походження.
Фіброаденома звичайно представлена одиночним вузлом із чіткими межами, але вона не має справжньої капсули. На розрізі пухлина сірувато-біла. Мікроскопічно пухлина представлена протоками, розташованими в стромі з різним вмістом фібробластів і колагенових волокон. Виділяють два основних гістологічних варіанта фіброаденом молочної залози: інтраканалікулярний і периканалікулярний. При інтраканалікулярному варіанті фіброаденоми проліферуюча строма здавлює залозисті структури, які набувають вигляд щілин або розгалужених смуг. У периканалікулярній аденомі залозисті порожнини округлої або овальної форми.
Інтрапротокова папілома утворюється в протоках молочної залози й має вигляд сосочкового утворення з одно- або двошаровою вистилкою. Клінічно проявляється серозними або кров'янистими виділеннями із соска. Пухлина частіше одиночна, прогноз при ній сприятливий. У ряді випадків спостерігається утворення множинних внутрішньопротокових папілом, при яких ризик розвитку раку підвищується в 4-6 разів.
Фіброзно-кістозні захворювання молочної залози. Фіброзно- кістозні захворювання (кістозна мастопатія, кістозна хвороба молочної залози) є найчастішою патологією молочної залози. Такі зміни зустрічаються більш ніж в 10% здорових 35- 40-літніх жінок. По даним деяких авторів, при дослідженні молочних залоз у померлих від різних причин жінок ті або інші гістологічні ознаки кістозної мастопатії виявляються в 60-90% випадків. Фіброзно-кістозне захворювання характеризується утворенням кіст у тканині молочної залози, фіброзом, проліферацією часточкового й протокового епітелію у різних поєднаннях.
Прості фіброзно-кістозні зміни характеризуються наявністю кіст різного розміру, вистелених епітелієм апокринового типу - великими полігональними клітинами з рясною зернистою еозинофільною цитоплазмою, дрібними круглими гіперхромними ядрами. Епітелій може утворювати сосочки. У великих кістах вистилка може атрофуватися. Фіброзно-кістозні зміни можуть супроводжуватися епітеліальною гіперплазією , при якій у протоках і альвеолах виявляються багатошарові солідні, криброзні (”решітчасті”) або ворсинчасті структури. У вогнищах гіперплазії епітелію можуть спостерігатися ознаки атипії та гіалінозу. Атипова епітеліальна гіперплазія є передраковим станом.
До доброякісних дисплазій молочної залози відносять гінекомастію - захворювання, яке характеризується збільшенням у чоловіків грудних залоз та появою в них осередків ущільнення(від грец. Gyne- жінка, mastos- груди). Це збільшення відбувається за рахунок розростання всіх тканин, які входять до складу молочної залози в нормі.
Несправжня гінекомастія - збільшення грудей за рахунок відкладання жиру при ожирінні.
У 80% випадків гінекомастія -процес двосторонній. Виникає у віці 15-40 років.Сосок завжди збільшений, ареола -пігментована. Іноді може спостерігатись секреція молока.
Гінекомастія являє собою вторинний процес, який виникає у відповідь на вроджену чи набуту зміну статевих залоз.Причинами можуть бути:
Атрофія яєчок
Пухлини яєчок(зокрема хоріонепітеліома яєчок)
Гермафродитизм
Недорозвиток статевих залоз
Макроскопічно: молочна залоза чітко відмежована, щільна, білого кольору, з крупними часточками.
Мікроскопічно: епітелій розташований в декілька шарів, іноді може утворювати сосочки; в просвіті канальців можна побачити краплі секрету (апокриновий секрет).
Клінічно гінекомастія проявляється ознаками фемінізації:
1) Жіночий тип оволосіння
2) Високий голос
3) Жіноча будова тіла
4) Відсутність оволосіння на обличчі
Склерозуючий аденоз - варіант фіброзно-кістозної хвороби, при якій спостерігається проліферація епітелію альвеол і міоепітелію. Мікроскопічно визначається проліферація дрібних протоків і альвеол, між якими проліферують фібробласти. Процес звичайно захоплює одну або кілька часточок і має досить чіткі межі.
Радіальний рубець характеризується утворенням у тканині молочної залози рубця зірчастої форми, іноді видимого тільки при мікроскопічному дослідженні. Мікроскопічно центр рубця представлений облітерованими протоками й масивним відкладанням еластичних волокон, навколо яких розташовуються тубулярні структури, вистелені епітелієм і міоепітелієм.Оточуючі часточки й протоки розташовуються навколо рубця у вигляді радіальних тяжів конусоподібної форми. Епітелій часточок і протоків у зоні рубця часто має ознаки гіперплазії й дисплазії. Радіальний рубець часто є джерелом раку молочної залози. При мастектомії з приводу раку він виявляється в 16% випадків.
