
- •Глава 1 повреждения надплечья
- •Глава 2 повреждения плеча
- •Глава 3 повреждения предплечья
- •Глава 4 переломы и вывихи костей кисти
- •Глава 5
- •Iiереломовывихи предплечья
- •Глава 6 переломы бедра
- •Глава 7 повреждения коленного сустава
- •Глава 8. Повреждения голени
- •Глава 9 повреждения голеностопного сустава
- •Глава 10 переломы и вывихи костей стопы
- •Глава 11
- •Глава 12 неосложненные повреждения позвоночника
- •Глава 13 осложненные повреждения позвоночника
- •Глава 14 повреждения костей таза
- •Глава 15
- •Глава 16
- •Глава 17
- •Глава 18 закрытые и открытые повреждения груди
- •Глава 19
- •Глава 20
- •Глава 21
Глава 4 переломы и вывихи костей кисти
Повреждения любого отдела кисти в большей или меньшей степени сказывается на ее функции. Переломы костей кисти составляют до 35 % переломов всех костей.
ПЕРЕЛОМ КОСТЕЙ ЗАПЯСТЬЯ
Эти повреждения нередко диагностируются как растяжение связок. Улучшение диагностики обусловливает увеличение числа случаев выявления переломов костей запястья. По данным литературы, частота переломов костей запястья колеблется от 2.1 до 5 % переломов кисти. Чаще всего встречаются переломы ладьевидной кости, реже - полулунной и еще реже – остальных костей запястья.
Переломы ладьевидной кости. Такие переломы могут возникнуть в результате падения на вытянутую разогнутую кисть, а также при прямом ударе по ладонной ее поверхности. При падении ладьевидная кость сдавливается между лучевой костью и опорной поверхностью и как бы переразгибается к тылу. Ладьевидная кость обычно ломается в области бугорка, в месте наибольшего сужения тела ладьевидной кости (рис. 137). Условия срастания бугорка благоприятные, так как оба фрагмента кости имеют достаточно хорошее кровоснабжение.
Диагностика. Бывает запоздалой, так как многие больные обращаются к врачу не сразу после травмы. Клиническая картина развивается постепенно: припухлость проксимальнее основания II пястной кости в области лучезапястного сустава, особенно в области «анатомической табакерки», ограничение объема активных и пассивных движений из-за болей в лучезапястном суставе, особенно в тыльно-лучевом направлении. Нагрузка по оси I и II пальцев болезненна. Характерна резкая боль при непосредственном давлении на ладьевидную кость в области «анатомической табакерки», невозможно полное сжатие кисти в кулак. При опоре кисти ладонным возвышением I пальца о стол выявляется болезненность в области ладьевидной кости.
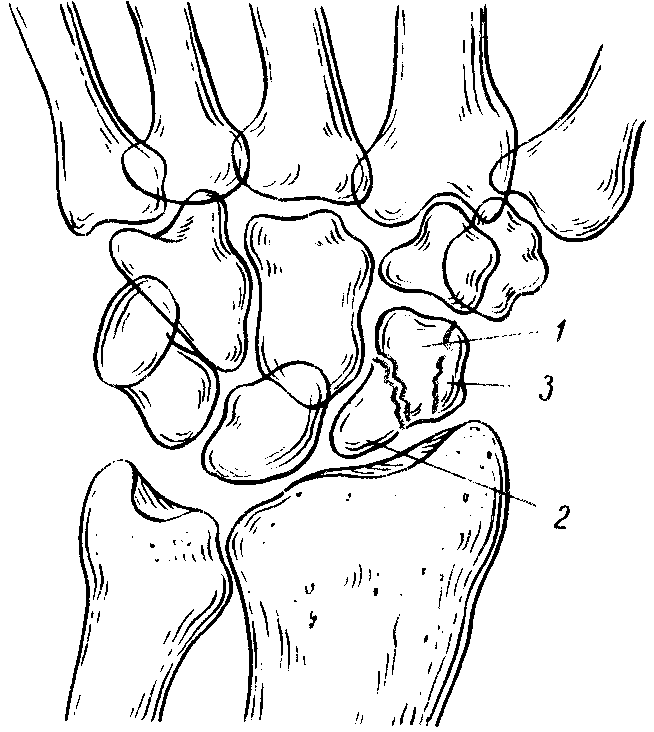
Рис. 137. Перелом ладьевидной кости.
1, 2 - отломки при переломе тела ладьевидной кости; 3 - перелом бугорка.

Рис. 138. Гипсовая повязка при переломе ладьевидной кости.
Не следует пытаться обнаружить крепитацию отломков и подвижность между отломками.
Окончательный диагноз помогает поставить анализ рентгенограмм, выполненных в трех проекциях: переднезадней (прямой), боковой и косой (3/4).
Если при выраженной клинической картине непосредственно после травмы рентгенологически обнаружить перелом не удается, нужно повторить исследование через 7—10 сут, когда в зоне перелома наступает резорбция кости.
Лечение. Особенности кровоснабжения ладьевидной кости обусловливают неблагоприятные условия для сращения ее отломков. Лечение переломов в области бугорка ладьевидной кости заключается в иммобилизации кисти гипсовой повязкой на 3—6 нед в положении отведения 1 пальца — «пистолетная» повязка (рис. 138).
При переломе тела и нижней трети ладьевидной кости со смещением отломков репозиция после обезболивания заключается в вытяжении за кисть с контртягой за плечо и последующим давлением на льдьевидную кость в области «анатомической табакерки». После репозиции отломки фиксируют тыльной гипсовой лонгетно-циркулярной «пистолетной» повязкой от основания пальцев до верхней трети предплечья в положении легкого тыльного разгибания (150— 160°) и небольшого лучевого отведения кисти. Иммобилизацию проводят в течение 10—12 нед.
Если сращение отломков ладьевидной кости не наступает, показана операция, как и при наличии признаков асептического некроза (рис. 13е)). После хирургического вмешательства кисть фиксируют в среднефизиологическом положении в течение 6—8 нед. Затем назначают ЛФК, массаж, физиотерапевтические процедуры.
Переломы полулунной кости. Встречаются гораздо реже переломов ладьевидной кости и могут возникнуть при падении на кисть, отведенную в локтевую сторону. Нередко перелом сочетается с вывихом. Различают переломы поперечные, продольные, оскольчатые, а также компрессионные и отрывные (тыльный отросток).
Диагностика. В середине лучезапястного сустава на тыльной поверхности определяется ограниченная припухлость. При сжатии кисти в кулак на ладонной поверхности лучезапястного сустава—на уровне III пястной кости над лучевой костью определяется западение. Движения кисти, особенно разгибание, болезненны.

Рис. 139. Операция при переломе ладьевидной кости. а - кожный разрез; б - просверливание канала; в - введение трансплантата.
При давлении на полулунную кость выявляется болезненность, нагрузка по оси III и IV пальцев болезненна в области полулунной кости. Рентгенограммы, выполненные в двух проекциях, позволяют распознать характер повреждения полулунной кости.
Лечение. Краевые переломы и переломы без смещения отломков лечат иммобилизацией кисти лонгетно-циркулярной гипсовой повязкой от пястно-фаланговых суставов до верхней трети предплечья в течение 6—10 нед. При переломах со смещением отломков показана одномоментная их репозиция с длительной (в течение 10—15 мин) тракцией по оси предплечья или постоянная тракция в течение 5—6 нед скелетным вытяжением с использованием проволочной шины Белера, рамки Черкес-Заде или компрессионно-дистракционных аппаратов Волкова - Оганесяна, Илизарова, Гудушаури.
При ложных суставах и асептическом некрозе полулунной кости показано хирургическое вмешательство. Операция при переломах (вывихах) полулунной кости может состоять в следующем: открытая репозиция с остеосинтезом шурупами, артродез отломков с соседними костями по методике Ашкенази, удаление полулунной кости.
Гораздо реже встречаются комбинированные и изолированные переломы других костей запястья. Смещения отломков в этих случаях, как правило, не наблюдается. При лечении этих повреждений на кисть и предплечье накладывают гипсовую повязку сроков до 4—5 нед при переломах трехгранной кости, 21/2- 4 нед - гороховидной, большой и малой многоугольных и других костей запястья. С первых дней назначают ЛФК для пальцев. Трудоспособность восстанавливается через 4 – 8 нед.
ВЫВИХ КОСТЕЙ ЗАПЯСТЬЯ
Вывих костей запястья составляет около 2 % всех травматических вывихов. Наиболее часто встречаются перилунарный вывих кисти и вывих полулунной кости.
Перилунарный (дорсальный) вывих кисти. Возникает в результате непрямого механизма травмы — падения с прямой (вытянутой) рукой на ладонную поверхность кисти, находящуюся в положении тыльного сгибания. При этом вывихе полулунная кость остается на своем месте по отношению к лучевой кости, тогда как другие кости запястья вместе с кистью смещаются к тылу и кверху. Этот вывих часто диагностируют несвоевременно и в течение длительного времени рассматривают как повреждение связочного аппарата.
Диагностика. Больных беспокоят боли в лучезапястном суставе. При осмотре определяются разлитая припухлость в области лучезапястного сустава, штыкообразная, деформация его и полусогнутое положение пальцев. При пальпации выявляется болезненность, более выраженная на тыле кисти, где прощупываются смещенные к тылу кости запястья. Отмечается ограничение функции с пружинистым сопротивлением в суставе. Решающее значение в диагностике вывиха имеет рентгенография в двух проекциях — лучше заметен вывих на снимке в боковой проекции.
Лечение. Вправление свежих (до 10 дней) перилунарных вывихов кисти больших трудностей не представляет. Эффект в значительной степени зависит от адекватной (сильной, медленной и плавной) тракции по оси предплечья с противотягой за плечо под наркозом, проводниковой или внутрикостной анестезией. Вправление вывиха удобнее проводить с помощью дистракционного аппарата. Достигнув достаточного растяжения сустава кисти, на фоне которого устраняется смещение по длине, хирург I пальцами оказывает давление на тыл кисти в дистальном и ладонном направлениях, а остальными пальцами с ладонной поверхности отдавливает предплечье в противоположном направлении. При вправлении вывиха ощущается щелчок. Кисть сгибают до 135—140°. Накладывают тыльную гипсовую лонгету от головок пястных костей до локтя и прекращают тракцию. Через 2 нед производят смену гипса для выведения кисти в функционально выгодное положение еще на 2-4 нед. Трудоспособность востанавливается через 2-3 мес.
При невозможности закрытого вправления проводят лечение на компрессионно-дистракционном аппарате или осуществляют открытое вправление.
Вывих полулунной кости. Чаще возникает в результате нагрузки на кисть, находящуюся в положении максимального тыльного сгибания. Полулунная кость под воздействием головчатой и лучевой костей выдавливается кпереди. При этом происходит разрыв задней лучеполулунной связки и связок, соединяющих полулунную кость с другими костями запястья. Полулунная кость может развернуться на 90°, а головчатая - устанавливается против лучевой.
Диагностика. При осмотре определяются разлитая припухлость в области лучезапястного сустава, полусогнутое положение пальцев. Особенно выражено сгибание III пальца: I палец несколько отведен. При пальпации выявляется локальная болезненность, особенно выраженная на ладонной поверхности над проекцией полулунной кости. На ладонной поверхности дистальнее линии, соединяющей шиловидные отростки лучевой и локтевой костей, пальпируется вывихнутая кость, а на тыльной — западение. Движения пальцев и кисти резко ограничены из-за болей. Активное разгибание кисти невозможно. Пассивное разгибание вызывает резкую боль на ладонной поверхности запястья, после чего пальцы принимают прежнее полусогнутое положение. При надавливании на полулунную кость спереди назад возникает так называемый симптом разгибания III пальца вследствие уменьшения напряжения сухожилия сгибателя этого пальца. Вывихнутая полулунная кость может вызвать компрессию срединного, а иногда и локтевого нерва с соответствующей неврологической симптоматикой. Для диагностики вывиха более информативна рентгенограмма в боковой проекции.
Лечение. К вправлению вывиха полулунной кости необходимо приступить немедленно под проводниковой, внутрикостной анестезией или, лучше, под наркозом (рис. 140). При вправлении осуществляют сильное и постепенное вытяжение кисти по оси с противотягой за плечо с согнутым под 90° предплечьем. Хирург, не прекращая вытяжения, обеими руками медленно производит тыльное сгибание кисти. В момент наибольшего разгибания хирург I пальцем, нащупав на ладонной поверхности кисти верхушку вывихнутой полулунной кости, надавливает на нее, а правой рукой в этот момент быстро переводит кисть в положение ладонного сгибания до 45°. Нередко вправление сопровождается легким щелчком. Вправление полулунной кости характеризуется исчезновением выступа над проекцией кости, разгибанием пальцев кисти, возможностью осуществления пассивных движений их в полном объеме. После этого кисть фиксируют в положении ладонного сгибания циркулярной или двухлонгетной гипсовой повязкой от головок пястных костей до верхней трети предплечья. Через 1—2 нед кисть фиксируют новой гипсовой повязкой в положении легкой тыльной флексии. Общий срок иммобилизации 3—4 нед. Назначают ЛФК и массаж мышц предплечья.

Рис. 140. Вправление вывиха полулунной кости.
При невозможности закрытого вправления проводят хирургическое лечение по срочным показаниям. После операции накладывают гипсовую повязку от основания пальцев до локтя. Через 2 нед повязку периодически снимают для разработки активных движений в лучезапястном суставе. Общий срок иммобилизации 4 нед после операции.
ПЕРЕЛОМ ПЯСТНЫХ КОСТЕЙ
Перелом пястных костей — довольно частая травма. Чаще всего встречается перелом основания I пястной кости, который возникает вследствие прямого удара по основанию I пястной кости, падения на выпрямленный I палец в состоянии его приведения и др. (рис. 141). Различают два типа переломов: внутрисуставные (перелом Беннета или Роланда) и внесуставные (косые и поперечные). Если происходит продольный перелом ладонно-локтевого края основания I пястной кости, осколок в виде треугольной пирамиды удерживается на месте связками, а пястная кость под действием длинной отводящей мышцы и сгибателей пальца смещается в проксимальном направлении (переломовывих Беннета). Многооскольчатый перелом основания I пястной кости известен в литературе под названием перелома Роланда.
Диагностика. Область пястно-запястного сустава деформирована и отечна. Контуры «анатомической табакерки» сглажены. I палец приведен и несколько согнут, укорочен. Деформация возникает за счет смещенных отломков. Активные и пассивные движения ограничены из-за выраженной болезненности. Пальпация области сустава, нагрузка по оси I пальца и перкуссия основания 1 пястной кости болезненны. Характер перелома и смещения отломков уточняют по произведенным в двух проекциях рентгенограммам.
Лечение. Даже небольшое смещение отломков при переломе Беннета должно быть устранено. Репозицию отломков проводят в первые часы или 2—3 сут после травмы, т. е. до появления мышечной контрактуры. Репозицию осуществляют под местной анестезией (5 мл 2 % раствора новокаина или 10—15 мл 1% раствора внутрисуставно). Иглу вводят на ладонной поверхности пястно-запястного сустава у основания возвышения I пальца. Хирург одной рукой захватывает лучезапястный сустав больного так, чтобы его I палец находился на пястно-запястном суставе, поддавливай его в локтевом направлении. Другой рукой, захватив I палец больного, хирург осуществляет сильное вытяжение и максимальное отведение его в лучевую сторону. Трудности возникают при наложении гипсовой повязки, цель которой удержать отломки в репонированном положении.

Риг. 141. Механизм травмы и виды переломов I пястной кости.
а - нагрузка по оси I пальца; б - удар по пястным костям; в - перелом Беннета; г – перелом Роланда; д - поперечный перелом диафиза; е - косой перелом диафиза.
Отломки довольно легко смещаются вторично. Гипсовая «пистолетная» повязка должна быть хорошо отмоделирована, особенно у основания I пястной кости. Результат ручной репозиции контролируется на рентгенограмме. При обнаружении вторичного смешения отломков накладывают скелетное вытяжение на 3 нед с последующей иммобилизацией еще в течение 1—3 нед (рис. 142). После снятия гипсовой повязки назначают ЛФК, массаж, ванны. Трудоспособность восстанавливается через 6—8 нед.
При невозможности удержать репонированные отломки проводят остеосинтез или трансфиксацию 1—2 спицами (рис. 143 и 144).

Рис. 142. Техника репозиции перелома I пястной кости (Кеннета) скелетным вытяжением.

Рис. 143. Техника открытой репозиции перелома I пястной кости (Беннета).
При внутрисуставном многооскольчатом переломе Роланда неудачные попытки репозиции отломков обусловливают необходимость артродеза в функционально выгодном положении I пальца. Переломы II - V пястных костей происходят чаще всего в результате прямой травмы (удар молотком, палкой и др.), реже — при непрямом механизме травмы. Переломы могут возникнуть в области головок, тел и основания пястных костей. При переломах тела пястных костей нередко наблюдается смещение отломков — чаще под углом, открытым в ладонную сторону. Положение это в большей степени обусловлено функцией межкостных и червеобразных мышц (рис. 145).
Диагностика. Выраженная припухлость тыльной поверхности кисти. Над проекцией переломов нередко обнаруживается кровоизлияние. Пальпаторно определи клея вершины углов, образованные смещенными отломками пястных костей; здесь же отмечается болезненность. Нагрузка по оси пястных костей вызывает усиление болей в месте перелома. Активные и пассивные движения пальцев ограничены из-за болей. Рентгенография кисти в двух проекциях позволяет уточнить диагноз.
Лечение. При переломах пястных костей без смещения требуется иммобилизация гипсовой лонгетой от дистальной ладонной складки до верхней трети предплечья в течение 3-4 нед. Переломы с большим смещением репонируют под местной анестезией путем одновременного давления на вершину угла, образованного смещенными отломками, в ладонном направлении и на головку пястной кости в противоположном направлении для вытяжения вдоль ее оси.

Рис. 144. Принцип репозиции (а) и фиксации I пястной кости двумя спицами при переломе Беннета (б).
После репозиции отломков накладывают гипсовую лонгету (тыльную или ладонную) от середины пальцев до верхней трети предплечья. Иммобилизацию продолжают в течение 3- 4 нед, после чего назначают ЛФК, массаж и ванны. Трудоспособность восстанавливается через 4—6 нед.
При неэффективности закрытой репозиции показана от крытая репозиция отломков с фиксацией спицами.
ПЕРЕЛОМ ФАЛАНГ ПАЛЬЦЕВ
Перелом фаланг пальцев чаще возникает вследствие прямой и, реже, непрямой травмы и требует пристального внимания, так как полноценность кисти определяется нормальной функцией пальцев. Чаще всего под воздействием травмирующей силы и при сокращении червеобразных и межкостных мышц возникает типичное смещение отломков фаланги под углом друг к другу, открытым в тыльную сторону (рис. 146,а).
Диагностика. При переломе фаланг со смещением отломков отмечаются деформация, укорочение пальца, разлитая отечность поврежденного пальца, подкожная гематома. Пальпация выявляет костный выступ на ладонной поверхности и локальную болезненность. Нагрузка вдоль оси пальца болезненна вобласти перелома. На месте перелома определяется подвижность отломков. Движения пальца ограничены из-за болезненности, особенно разгибание.

Рис. 145. Типичные смешения отломков при переломах (схема).


Рис. 146. Перелом основных фаланг.
а - перелом и смещение отломков; б – основных фаланг
Рентгенограммы, выполненные в двух проекциях, позволяют определить характер перелома и смещения отломков.
Лечение. Репозицию отломков проводят под местной анестезией 1 % раствором новокаина (5—10 мл). При постоянном ручном вытяжении по оси пальца давлением с ладонной поверхности на вершину угла, образованного сместившимися отломками, исправляют угловую деформацию (рис. 146, б, в). Фиксацию репонированных отломков фаланг пальцев в функционально выгодном положении осуществляют гипсовой повязкой от кончиков пальцев до нижней трети предплечья, а при переломе ногтевой фаланги — до основания пальца. Гипсовая фиксация, особенно косых или внутрисуставных переломов фаланг пальцев, не всегда предохраняет от вторичного смещения отломков. При неудавшейся одномоментной репозиции перелома фаланг пальцев можно использовать вытяжение.
Если репозиция при диафизарных переломах фаланг пальцев не достигнута, отломки целесообразно фиксировать тонкой спицей, инъекционной иглой или костным штифтом.
После операции показана гипсовая иммобилизация в течение 4—5 нед; спицы удаляют через 3—4 нед. После снятия гипсовой лонгеты назначают ЛФК и физиотерапию. Трудоспособность восстанавливается через 6—8 нед.
ВЫВИХ В СУСТАВАХ ПАЛЬЦЕВ
Механизм вывиха пальцев кисти основан на резком переразгибании пальца или фаланги в соответствующем суставе. При этом дистальный сегмент смещается в тыльную сторону. Ладонное смещение встречается реже и наступает при прямом механизме травмы — нагрузке на согнутый палец или фалангу. Вывих может произойти в дистальном межфаланговом суставе — вывих концевой фаланги, в проксимальном межфаланговом суставе - вывих средней фаланги, в пястно-фаланговом суставе — вывих основной фаланги или вывих пальца. Чаще других встречается вывих I пальца.

Рис. 147. Тыльный вывих I пальца кисти.
Вывих I пальца. Чаще возникает у мужчин при падении с упором на ладонную поверхность переразогнутого пальца. Различают полный вывих и подвывих I пальца. При полном вывихе основная фаланга смещается к тылу, реже - в ладонную сторону, а головка ее, разрывая капсулу сустава и метакарпальные связки, смещается в ладонную сторону. Сесамовидные кости смещаются к тылу вместе с основной фалангой, а сухожилие длинного сгибателя пальца соскальзывает с головки пястной кости в локтевую сторону. Сухожилие и сесамовидные кости могут ущемляться между пястной костью и основной фалангой, затрудняя вправление. Между основной фалангой и пястной костью образуется угол, открытый в тыльно-лучевую сторону. Такой вывих называется тыльным вывихом I пальца (рис. 147).
Диагностика. Больных беспокоят боль и резкое ограничение движений I пальца, который переразогнут в пястно-фаланговом сочленении, концевая фаланга его согнута. При неполном вывихе деформация выражена меньше, при полном – основная фаланга с пястной костью образует прямой угол. Область тенара выбухает; при пальпации здесь определяется выступающая головка пястной кости, а на тыле - сместившееся основание I пальца. Активные движения отсутствуют, попытка пассивных движений в пястно-фаланговом суставе вызывает резкое усиление болей. Определяется симптом пружинящего сопротивления. При подвывихе возможно только пассивное разгибание ногтевой фаланги.
Для ладонною смещения I пальца характерна штыкообразная деформация. На тыльной стороне пальпируется выступающая головка пястной кости, а на ладонной — основание I пальца.
Лечение. При вправлении полного вывиха необходимы глубокий наркоз и хорошая миорелаксация. Помощник фиксирует кисть в положении полупронации. В случаях тыльного вывиха хирург одной рукой фиксирует предплечье в области лучезапястного сустава, упираясь 1 пальцем в основание вывихнутой фаланги, другой — захватывает I палец больного, поднимает его, а затем медленно и постепенно усиливает переразгибание пальца до образования острого угла между пальцем и пястной костью. Тем самым устраняется возможное ущемление сесамовидных костей. Хирург I пальцем, упирающимся также в основание I фаланги, все время стремится сдвинуть палец в дистальном направлении по отношению к пястной кости, производя встречное давление на ее головку другими пальцами. Только после ясного ощущения соскальзывания основания фаланги на суставную поверхность головки пястной кости хирург быстро осуществляет разгибание концевой фаланги и сгибание пальца. Это положение фиксируют гипсовой повязкой от середины концевой фаланги до верхней трети предплечья на 3—4 нед. Иногда вправление вывиха не удается из-за мягкотканной (сухожилие, связки, капсула) или костной (сесамовидной кости) интерпозиции. В этих случаях прибегают к хирургическому вправлению, дальнейшее лечение проводится, как при вывихе после закрытого управления.
При вправлении вывиха I пальца в ладонную сторону проводят тракцию по оси за согнутый палец. После устранения смещения по длине осуществляют встречное давление на выступающие суставные концы костей, вправляя вывих. Дальнейшее течение такое же, как при тыльном вывихе I пальца.
Вывихи фаланг в межфаланговых суставах. Такие вывихи возникают к тылу, к ладони и в стороны; чаще встречаются вывихи к тылу, реже в ладонную сторону.
Диагностика вывиха основывается на типичном анамнезе, характерной деформации, ограничении функции, пружинящей неподвижности и данных рентгенографии. Вправление вывиха достигается путем вытяжения за вывихнутую фалангу. При тыльном смещении фалангу сначала разгибают (при ладонном — сгибают) и после устранения смещения по длине сгибают (при ладонном - разгибают). Фиксацию в течение 3 нед осуществляют гипсовой лонгетой или циркулярно наложенным лейкопластырем.
При неудавшейся попытке вправление вывиха производят с помощью компрессионно-дистракционного аппарата или открытым путем.
