
- •2.1. Механическая антисептика
- •2.2. Физическая антисептика
- •2.3. Химическая антисептика
- •2.4. Биологическая антисептика
- •2.5. Смешанная антисептика
- •2.6. Основные способы применения антисептиков
- •1) Врожденные Приобретенные
- •Травматические Патологические
- •Врожденный вывих бедра
- •98 % Среди вывихов плеча составляют передние вывихи.
- •Вывихи в тазобедренном суставе
- •Определения группы крови реакцией изоагглютинации со стандартными сыворотками.
- •4.Энзимотерапия:
- •Приготовление гипсовых бинтов и лонгет.
- •Техника наложения и снятия гипсовых повязок.
- •[Интернет]
- •Лечение
- •5) Выхождение интубационной трубки из трахеи или перегиб ее.
- •[Интернет]
- •Патологические изменения, связанные с электротравмой объясняются:
- •Лечение электротравм
- •Методика спинномозговой анестезии.
- •1) Консерванты: углеводы (глюкоза, сахароза), 2) антибактериальные препараты (антибиотики) 3) создание оптимального температурного режима хранения который задерживает развитие микробов.
- •Лабораторные данные
- •Методы рентгенологического исследования
- •Паранефральная блокада.
- •Футлярная новокаиновая блокада конечностей.
- •[Интернет]
- •Методика спинномозговой анестезии.
- •Перидуральная анестезия.
- •Стерилизация свстоволоконной эндоскопической аппаратуры (фиброгастродуоденоскопы, фиброколоноскопы, фиброхолсдохоскопы, фибровульвоскопы, фиброинтестино-скопы, фиброхоланшоскопы и др.)
- •Стерилизация ректоскопов с волоконным световодом
- •Классификация:
- •Виды смещений:
- •Кататравме.
- •[Интернет]
- •[Интернет]
- •Острый гнойный артрит
- •Острый гнойный бурсит
Приготовление гипсовых бинтов и лонгет.
Оснащение: гипс (порошок), медицинские бинты, таз с водой.
Техника выполнения. Гипсовые бинты могут быть в готовом виде в целлофановой упаковке, однако их можно сделать и самому. Для их изготовления ручным способом на столе, накрытом клеенкой, раскатывают марлевый бинт, насыпают на него порошок гипса и втирают его ладонью в бинт так, чтобы он закрывал марлю тонким слоем. Длина бинта не должна превышать 3 м (более длинный бинт плохо промокает и неудобен в работе). По мере наполнения бинта его осторожно скатывают в рыхлые рулоны, укладывают в коробки плашмя, чтобы гипс не высыпался, и хранят в сухом месте. Кроме бинтов, можно заранее приготовить лонгеты из 6—8 слоев марли длиной от 60 см до 1 м. Часто готовят индивидуальные лонгеты. Для замачивания гипсовый бинт берут двумя руками и погружают в таз с водой (около 20° С). Когда бинт полностью промокнет (перестанут выделяться пузырьки газа), его отжимают с обоих концов так, чтобы не вытекал гипс. Не следует выкручивать бинт. Гипсовая повязка готова к наложению.
Техника наложения и снятия гипсовых повязок.
Оснащение: раковина с теплой водой, шкаф для хранения гипса с заранее заготовленными бинтами и лонгетами, стол для укладки больного (специальный ортопедический), различные подставки, несколько эмалированных тазов и специальные инструменты для обработки и снятия гипсовых повязок, ножницы для разрезания мягких и гипсовых повязок, гипсорасширитель, щипцы для отгибания краев повязки, различные пилы и ножи.
Техника выполнения. Гипсовые повязки накладываются следующим образом. Гипсуемую часть тела удерживают всей ладонью неподвижно в функционально выгодном положении. Врач не всегда участвует в наложении повязки, например, когда фиксирует костные фрагменты руками. Накладывающий гипсовую повязку помощник должен учитывать положение рук врача. Каждым ходом гипсового бинта перекрывают 2/з предыдущего тура, бинтуя от периферии к центру. Бинт не следует перегибать, его необходимо подрезать и затем расправить с противоположной стороны. Каждый последующий тур бинта не должен быть туже предыдущего. Слои бинта тщательно разглаживают и моделируют в соответствии с контурами тела, особенно в области костных выступов (лодыжки, область надколенника, гребни подвздошных костей, углы лопаток, область остистых отростков, надмыщелки плеча и т. п.). Гипсовой повязкой должны быть фиксированы два близлежащих сустава. Пальцы верхней и нижней конечностей оставляют открытыми для наблюдения. Повязка должна плотно прилегать к бинтуемой части тела и в то же время не сдавливать ее, обеспечивая нормальные кровообращение и иннервацию. Повязка должна быть изящной, гладкой, с хорошо заделанными краями, что облегчает ее сохранность в течение многих недель. На гипсовой повязке обозначают схему повреждения кости, день травмы, день наложения, предполагаемый день снятия, фамилию врача, накладывающего повязку.
Снятие лонгетной гипсовой повязки не представляет особых трудностей. Бинт разрезают ножницами Купера или разматывают, а края лонгеты отгибают клиновидными щипцами. Для снятия циркулярной гипсовой повязки предложено немало приемов. Сначала необходимо наметить линию разреза гипса. Затем гипс разрезают, используя для этого нож или специальную пилку. Лучшим инструментом для этой цели являются ножницы Штилле. Когда повязка рассечена, края ее отгибают с помощью клювовидных щипцов, вручную разводят и повязку снимают.
№24. Абсцесс (патогенез, клиника, лечение).
Это ограниченное скопление гноя в тканях и различных органах. Может возникнуть
при остром воспалении кожи, подкожной клетчатки (фурункул, карбункул), лимфатических сосудов, узлов, при ссадинах, ранениях, инъекциях, при септикопиемии.
Локализоваться могут как в мягких тканях, так и во внутренних органах (печень, легкие, селезенка, вещество мозга и т.д.) и полостях тела (плевральная, брюшная).
Абсцесс развивается или в уже погибших тканях (травма) или в живых, подвергшихся большому микробному обсеменению. По течению абсцесс может быть острым и хроническим.
В начале ограниченный участок ткани инфильтрируется экссудатом и лейкоцитами. Под влиянием ферментов лейкоцитов, ткань расплавляется, образуется полость, заполненная гнойным экссудатом.
Стенки абсцесса сначала выстилаются гнойно-фибринозными наложениями и некро-тизированными тканями. Потом по периферии развивается зона демаркационного воспале-ния, этот инфильтрат является основой развития пиогенной мембраны, образующей стенку абсцесса. Это образование представляет собой грануляционную ткань. Со временем слой этой грануляционной ткани, обращенный в сторону тканей созревает и превращается в со-единительную ткань. Поэтому в хронических абсцессах пиогенная мембрана представляет собой два слоя: внутренний - грануляционную ткань и наружный - зрелую соединительную ткань.
Абсцесс обычно опорожняется наружу или в полый орган, что приводит к самоизле-чению. При нарушении грануляционного вала вокруг может произойти генерализация ин-
фекции.
Установленный диагноз является показанием к вскрытию абсцесса. Вскрытие производят широко, выбирая кратчайший анатомический доступ. Если имеется многокамерный абсцесс, то камеры его объединяют в одну. Производят дренирование абс-цесса по общепринятым методикам. Рану после вскрытия ведут по законам гнойной хирургии.
№25. Эндогенная и экзогенная инфекция и меры ее профилактики.
Источники инфекции могут быть экзогенными и эндогенными. Основным источником экзогенной инфекции является окружающая больного внешняя среда. Патогенные микроорганизмы могут передаваться от больного человека, от бациллоносителей, от животных. Они попадают во внешнюю среду с гноем, слизью, слюной, мокротой и другими выделениями человека, а из внешней среды в рану через воздух, через руки медицинского персонала, через окружающие предметы, недостаточно обработанные материалы и инструменты, которые соприкасаются с раной или остаются в тканях больного (шовный и пластический материал, катетеры, сосудистые шунты, протезы и т. п.).
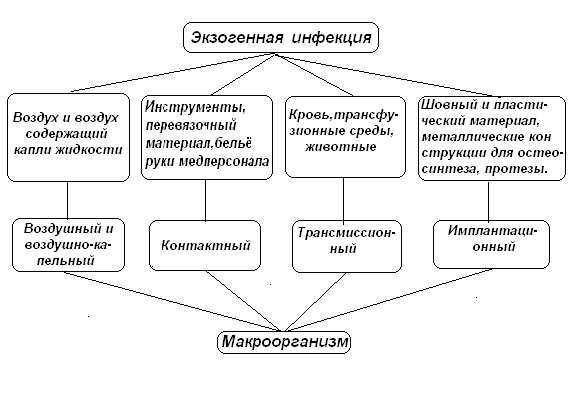
Рис. 1. Основные источники и пути распространения экзогенной хирургической инфекции.
Различают воздушный путь распространения микроорганизмов, когда они проникают в организм больного через воздух, но чаще через воздух содержащий капельки жидкости, например при чихании. Такой путь распространения инфекции называется воздушно-капельным.
Контактный путь распространения инфекции - попадание микроорганизмов в рану при соприкосновении с бактериально загрязненными предметами.
Контакт может быть прямым - от источника к хозяину и косвенным – через предметы: катетеры, хирургический инструментарий, эндоскопическую и дыхательную аппаратуру, постельное белье, перевязочные материалы, поверхности кранов и другие предметы ухода и обслуживания.
Особую опасность представляет заражение раны возбудителями столбняка или газовой гангрены. Эти микроорганизмы, попадающие во внешнюю среду с испражнениями животных, способны длительное время существовать в земле в виде спор. При попадании в рану в результате случайной травмы они могут вызвать тяжелый инфекционный процесс.
Трансмиссионный путь передачи инфекции:
1)заражение через введенное лекарственное вещество, при переливании крови и других трансфузионных средств, через пищу, воду;
2) заражение через живого переносчика.
Опасность трансмиссионной инфекции в последние годы резко возросла. Это объясняется всё более широким применением трансфузионной терапии, особенно в отделениях реанимации и интенсивной терапии, что позволило сохранять жизнь крайне тяжелым больным, но увеличило опасность распространения инфекции, например, возможность заражения вирусом СПИДа, гепатита при переливании крови т.п. В последние годы отмечается значительный рост нозокомиальной (внутрибольничной) инфекции, в возникновении и распространении которой трансмиссионный путь играет не последнюю роль. В настоящее время недооценивать трансмиссионный путь распространения инфекции опасно как для больного, так и для медицинского персонала.
Оставление в тканях и органах больного бактериально загрязненных предметов: шовного материала, катетеров, протезов и т. п. называется имплантационным инфицированием.
Эндогенная инфекция развивается при наличии очага инфекции в организме самого больного, например, при заболеваниях кожи, зубов, миндалин и т. п.. В таком случае инфекция может распространяться по лимфатическим путям (лимфогенно), с током крови (гематогенно), а также при контакте с воспаленным органом во время операции. Инфицирование раны возможно и при вскрытии во время операции полых органов, содержимое которых попадает в рану.
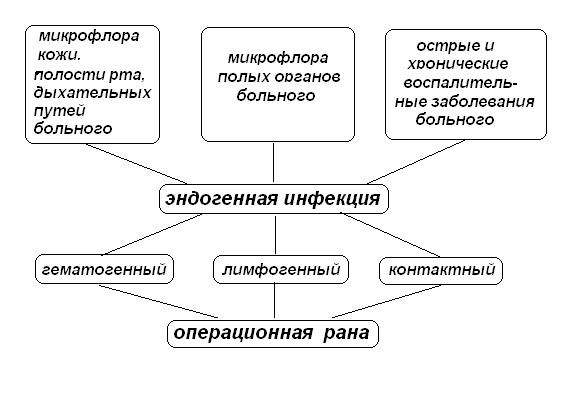
Рис. 2. Источники и пути распространения эндогенной инфекции.
Предупреждение инфицирования раны и уничтожение инфекции, как в ране, так и в организме в целом - главный принцип хирургии, который решается методами антисептики и асептики.
№26. Кровотечение в ткани (причины, клиника, лечение)
№27. Регенерация костей переломов, строение костной мозоли.
Регенерация костной ткани
Различают два вида регенерации:
-физиологическая (постоянная перестройка кости - гибнут старые и образуются новые структыры кости)..
- репаративная (происходит на поврежденной ткани и направлена на восстановление ее анатомической целостности и функции).
Источники и фазы репаративной регенерации.
Восстановление кости происходит за счет пролиферации клеток камбиального слоя надкостницы, эндоста, малодифференцированных клеток костного мозга и мезенхимальных клеток (клетки адвентиции врастающих сосудов).
Выделяют 4 фазы репаративной регенерации:
1 фаза: Катоболизм тканевых структур, пролиферация клеточных элементов.
Возникает гидратация тканей, направленная на расплавление погибших клеток. Посттравматический отек усиливается к 3-4 суткам, а затем медленно уменьшается.
2 фаза: образование и дифференцировка тканевых структур. Характеризуется прогрессирующей пролиферацией и дифференцировкой клеточных элементов, вырабатывающих органическую основу костного регенерата. При оптимальных условиях образуется остеоидная ткань, при неблагоприятных – хондроидная, которая впоследствии замещается костной.
3 Фаза: Образование ангиогенной костной структуры.
Восстанавливается кровоснабжение регенерата, происходит минерализация его белковой основы. К концу стадии из костных балок образуется компактное вещество кости.
4 фаза. Полное восстановление анатомо-физиологического строения кости.
Дифференцируется кортикальный слой, надкостница, восстанавливается костномозговой канал, происходит ориентировка костных структур с силовыми линиями нагрузки, т.е. принимает свой первоначальный вид
Костной мозолью принятоназывать регенерат, образующийся пежду костными отломками в зоне перелома, и вокруг него.
Виды костной мозоли
- Периостальная – формируется из элементов надкосницы.
- Эндостальная – формируется из клеток эндоста.
- Интермедиарная – развивается из элементов гаверсовых каналов
- Параоссальная –это патологическая мозоль, вовлекает в процесс оссификации мягкие ткани.
Говоря о сращении переломов принято выделять первичное и вторичное сращение переломов. Если костные отломки сопоставлены достаточно плотно (расстояние между отломками от 50-500мкм) образовавшаяся между отломками остеоидная ткань сразу подвергается обызвествлению, образуется тонкая полоска эндостальной и интермедиарной костной мозоли. Это первичное сращение. При вторичном сращении из остеоидной ткани сначала происходит образование хряща, который с течением времени трансформируется в костную ткань.
№28. Принципы лечения больных с гнойной хирургической инфекцией. Энзимотерапия. Современные особенности течения гнойной хирургической инфекции.
№29. Стерилизация хирургических инструментов.
Инструменты и изделия, загрязненные кровью, содержимым полых органов желудочно-кишечного тракта, а также использованные у больных инфекционными заболеваниями, перед предстерилизационной очисткой в обязательном порядке должны быть подвергнуты дезинфекции.
При химической дезинфекции металлических инструментов проводится их погружение в один из перечисленных растворов:
- 2% тройной раствор в течение 45 мин,
- 1% раствор хлорамина в течение 30 мин,
- 0,5% раствор хлорамина с добавлением 0,5% CMC в течение 15 мин,
- 3% раствор перекиси водорода в течение 80 мин, - 3% раствор перекиси водорода с добавлением 0,5% CMC в течение 30 мин,
- 0,1% раствор сульфохлорантина в течение 30 мин, - 1% раствор дихлор-1 в течение 30 мин, - 2,4% раствор первомура в течение 10 мин, - 3% раствор лизола в течение 60 мин, -1:1000 раствор катамина в течение 30 мин. В качестве одного из методов дезинфекции может использоваться кипячение инструментов в 2% растворе натрия гидрокарбоната в течение 20 мин.
Стерилизация паром под давлением производится после предстерилизационной очистки. Инструментарий, предварительно завернутый в хлопчатобумажную ткань или специальную бумагу, укладывают в бикс. Используется режим I стерилизации.
Стерилизация горячевоздушным методом производится в режиме I или II. Инструменты стерилизуются в биксах или на подносах.
Для стерилизации режущего инструментария наиболее оптимальным является метод стерилизации раствором химических препаратов. Стерилизация производится путем полногo погружения инструмента в раствор 6° о перекиси водорода на 360 мин или 1% раствор дезоксона-1 на 45 мин. Температурный режим при проведении стерилизации данным методом не поддерживается.
№30. Острое малокровие (причины, клиника, лечение).
