
- •Частная патология
- •Полицитемическая нормоволемия
- •Полицитемическая гиповолемия
- •Кровопотеря
- •Условия, влияющие на течение и исходы кровопотери
- •Патогенез
- •Адаптивные механизмы
- •Стадии компенсации кровопотери
- •Виды кровопотери
- •Проявления
- •Вторичные относительные эритроцитозы
- •Хронические постгеморрагические анемии
- •Этиология
- •Патогенез гемолитических анемий
- •Анемия вследствие нарушения синтеза глобиновых днк
- •Анемии, развивающиеся при нарушениях обмена железа
- •Анемии, развивающиеся вследствие нарушения синтеза глобинов
- •Типовые изменения количества лейкоцитов в единице объёма крови
- •Механизмы развития лейкопений
- •Проявления лейкопений
- •Механизмы развития лейкоцитозов
- •Проявления лейкоцитозов
- •Изменения лейкоцитарной формулы при лейкоцитозах
- •Ядерные сдвиги лейкоцитарной формулы
- •Виды и значение лейкоцитозов
- •Типовые изменения лейкоцитарной формулы
- •Относительные и абсолютные изменения в лейкоцитарной формуле
- •При характеристике изменений состава лейкоцитов необходимо оценивать как относительное, так и (обязательно!) абсолютное их содержание.
- •Относительные тромбоцитозы
- •Проявления тромбоцитопений
- •Патогенез тромбоцитопатий
- •Проявления тромбоцитопатий
- •Последствия гиперкоагуляции и тромбоза
- •Виды геморрагических заболеваний
- •Типы кровоточивости
- •Диссеминированное внутрисосудистое свёртывание
- •Причины
- •Патогенез
- •Стадия гиперкоагуляции
- •Проявления
- •Патогенез
- •Атипизм обмена
- •Острый лимфоидный лейкоз
- •Проявления
- •Пункция костного мозга
- •Лечение острых лейкозов
- •Общие принципы сопутствующего лечения
- •Методы заместительной терапии
- •Патогенез
- •Проявления:
- •Лейкемоидные реакции
- •Выраженность признаков
- •Факторы риска
- •Необратимые нарушения коронарного кровотока
- •Увеличение потребления миокардом кислорода
- •Расстройство энергообеспечения кардиомиоцитов
- •Повреждение мембран и ферментов кардиомиоцитов
- •Дисбаланс ионов и жидкости
- •В связи с существенными отклонениями трансмембранного электрогенеза развиваются аритмии сердца.
- •Расстройства механизмов регуляции сердечной деятельности
- •Эффекты постокклюзионной реперфузии миокарда
- •Реперфузия
- •Реперфузионное повреждение миокарда
- •Изменение основных показателей функции сердца при коронарной недостаточности
- •Виды номотопных и гетеротопных аритмий
- •Патогенез и проявления номотопных аритмий
- •Патогенез и проявления эктопических аритмий
- •Причины
- •Механизмы возникновения
- •Виды комбинированных аритмий
- •Экстрасистолия
- •Электрофизиологические механизмы
- •Сердечная недостаточность
- •Перегрузка сердца
- •По преимущественно поражённому отделу сердца
- •По преимущественной недостаточности фазы сердечного цикла
- •Общие механизмы развития сердечной недостаточности
- •Механизмы экстренной компенсации сократительной функции
- •Клеточно-молекулярные механизмы сердечной недостаточности
- •Проявления сердечной недостаточности
- •Классификация
- •Проявления
- •Лечение
- •Оценка индивидуального риска
- •Группы риска
- •Органы-мишени и группы риска
- •Виды артериальной гипертензии
- •Этиология и патогенез артериальных гипертензий
- •Факторы риска
- •Общие артериальные гипертензии
- •Гипертоническая болезнь
- •Принципы лечения артериальных гипертензий
- •Немедикаментозное лечение
- •Лекарственная терапия
- •Эндокринные артериальные гипотензии
- •Метаболические артериальные гипотензии
- •Механизмы возникновения
- •Виды артериальных гиперемий
- •Проявления артериальных гиперемий
- •Последствия артериальных гиперемий
- •Патогенные эффекты венозной гиперемии
- •Механизмы возникновения ишемии
- •Виды стаза
- •Причины расстройств микроциркуляции
- •Трансмуральные нарушения микроциркуляции
- •Экстраваскулярные нарушения микроциркуляции
- •Оценка функции внешнего дыхания
- •Спирометрия
- •Данные спирометрии
- •Другие лёгочные объёмы
- •Другие исследования функции лёгких
- •Спирометрические признаки дыхательной недостаточности
- •Газы артериальной крови
- •Вентиляционно-перфузионные нарушения
- •Альвеолярная гипервентиляция
- •Нарушения диффузии кислорода и углекислого газа
- •Причины снижения диффузионной способности
- •Причины
- •Формы дыхательной недостаточности
- •Vip стимулирует моторику и секрецию в желудке, перистальтику и секрецию в кишечнике. Мощный вазодилататор. Выделяется в ответ на стимуляцию блуждающего нерва.
- •Факторы риска
- •Дисфункции пищевода
- •Нарушения моторики желудка
- •Расстройства всасывательной функции кишечника
- •Нарушение моторной функции кишечника
- •Болезнь язвенная желудка
- •Патогенез язвенной болезни
- •Проявления язвенной болезни желудка
- •Проявления язвенной болезни двенадцатиперстной кишки
- •Патогенез
- •Проявления
- •Синдром раздражённой кишки
- •Неспецифический язвенный колит
- •Функции печени
- •Обмен веществ
- •Проявления
- •Патогенез печёночных ком
- •Виды желтух
- •Печёночные желтухи
- •Энзимопатические желтухи
- •Внепечёночные желтухи
- •Общие механизмы возникновения и развития почечной патологии
- •Нарушение клубочковой фильтрации
- •Нарушения канальцевой реабсорбции
- •Виды почечной патологии по происхождению
- •Хронический диффузный гломерулонефрит
- •Механизм развития
- •Патогенез
- •Хроническая почечная недостаточность
- •Нефролитиаз
- •Показатели изменения объёма и состава крови
- •Овариально-менструальный цикл
- •Общая этиология и общий патогенез эндокринных расстройств
- •Нарушения функций гипоталамо-гипофизарной системы
- •Типовые формы патологии аденогипофиза
- •Гиперпитуитаризм
- •Синдром неадекватной секреции адг
- •Нарушения функций надпочечников
- •Вторичный гиперальдостеронизм
- •Гиперкортизолизм
- •Адреногенитальный синдром
- •Проявления
- •Надпочечниковый криз
- •Тиреотоксический криз
- •Гипотиреозы
- •Вторичный и постжелезистый гипотиреоз
- •Микседема
- •Гипотиреоидная кома
- •Основной регулятор реабсорбции фосфата в почках — птг.
- •Внутренний баланс фосфата
- •Половая дифференцировка
- •Преждевременное половое созревание
- •Задержка полового созревания
- •Гипофункция яичников
- •Гиперфункция яичников
- •Эндокриногенные нарушения полового развития и половой функции у лиц генетически мужского пола
- •Преждевременное половое развитие
- •Задержка полового созревания
- •Мужской гипогонадизм
- •Нарушение функций шишковидной железы
- •Нарушения эндокринной функции тимуса
- •Факторы риска
- •Специфические механизмы повреждения нейронов.
- •Механизмы расстройств интегративной деятельности нервной системы
- •Типовые формы нарушений деятельности нервной системы
- •Патологическое ослабление нервных влияний
- •Патологическое усиление нервных влияний
- •Фазовые состояния
- •Характеристика типовых форм расстройств движения
- •Типовые формы расстройств чувствительности
- •Общие механизмы расстройств чувствительности
- •Механизмы формирования боли
- •Антиноцицептивная система
- •Нейрогенные расстройства трофики
- •Вероятные механизмы нейротрофического контроля
- •Нейродистрофический процесс
- •Нарушения внд
- •Экспериментальные неврозы
- •Этиология неврозов
- •Классификация неврозов
- •Общие проявления невротических состояний
- •Понятие о «вегетоневрозе»
Патогенные эффекты венозной гиперемии
Венозная гиперемия оказывает повреждающее действие на ткани и органы за счёт ряда патогенных факторов.
• Основные патогенные факторы: гипоксия (циркуляторного типа в начале процесса, а при длительном течении — смешанного типа), отёк ткани (в связи с увеличением гемодинамического давления на стенку венул и вен), кровоизлияния в ткани (в результате перерастяжения и разрывов стенок посткапилляров и венул) и кровотечения (внутренние и наружные).
• Последствия: снижение специфической и неспецифических функций органов и тканей, гипотрофия и гипоплазия структурных элементов тканей и органов, некроз паренхиматозных клеток и развитие соединительной ткани (склероз, цирроз) в органах.
ИШЕМИЯ
Ишемия — несоответствие между притоком к тканям и органам артериальной крови и потребностью в ней. При этом потребность в кровоснабжении всегда выше реального притока крови по артериям.
ПРИЧИНЫ
Причины ишемии могут иметь различное происхождение и природу.
• По природе причины ишемии делят на физические, химические и биологические.
† Физические факторы: сдавление артериальных сосудов (например, опухолью, рубцовой тканью, инородным телом, жгутом), сужение или закрытие просвета изнутри (например, тромбом, эмболом, атеросклеротической бляшкой), действие чрезмерно низкой температуры.
† Химические факторы. Многие химические соединения обладают способностью вызывать сокращение ГМК артериальных сосудов и сужение их просвета. Примеры: никотин, ряд ЛС: мезатон, эфедрин, препараты адреналина, АДГ, ангиотензины.
† Биологические факторы: БАВ с сосудосуживающими эффектами (например, катехоламины, ангиотензин II, АДГ, эндотелин), БАВ микробного происхождения: их экзо и эндотоксины, метаболиты с вазоконстрикторным действием.
• По происхождению выделяют ишемии, причина которых имеет эндогенное или экзогенное происхождение (инфекционное и неинфекционное).
Механизмы возникновения ишемии
Механизмы возникновения ишемии представлены на рис. 22–49.
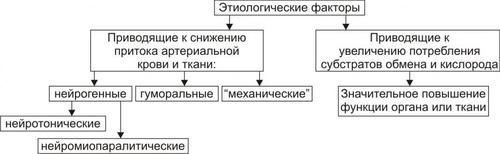
Рис. 22–49. Механизмы возникновения ишемии.
Механизмы, обусловливающие преимущественное снижение притока артериальной крови к тканям и органам: нейрогенный, гуморальный и «механический».
• Нейрогенный механизм (нейротонический и нейропаралитический).
† Нейротонический. Характеризуется преобладанием эффектов симпатической нервной системы на стенки артериол в сравнении с парасимпатической. Это сопровождается повышенным выбросом норадреналина их адренергических терминалей.
Причины: активация симпатических влияний на ткани и органы (например, при различных вариантах стресса, действии на ткани низкой температуры, механической травмы, химических веществ) и повышение адренореактивных свойств стенок артериол (например, при сенсибилизации их к вазоконстрикторным агентам: в условиях повышенного уровня Ca2+ или цАМФ в миоцитах).
† Нейропаралитический. Характеризуется устранением или снижением («параличом») парасимпатических влияний на стенки артериол.
Причины. Торможение или блокада проведения нервных импульсов по парасимпатическим волокнам к артериолам (и в связи с этим — высвобождения ацетилхолина из терминальных нервных волокон в стенках артерий, артериол и прекапилляров). Такая ситуация может наблюдаться при невритах, механических травмах, развитии опухолей, хирургическом удалении ганглиев или пересечении парасимпатических нервов.
• Гуморальный механизм. Заключается в увеличении содержания в тканях веществ с вазоконстрикторным действием (например, ангиотензина II, АДГ, тромбоксана А2, адреналина, ПгF) и чувствительности рецепторов стенок артериол к агентам с сосудосуживающим действием (например, при увеличении в тканях [Ca2+] или [Na+]).
• Этиологический фактор механического характера. Характеризуется наличием механического препятствия движению крови по артериальным сосудам.
• Причины: сдавление (компрессия) артериального сосуда опухолью, рубцом, отёчной тканью, жгутом и уменьшение (вплоть до полного закрытия — обтурации) просвета артериолы (например, тромбом, агрегатом клеток крови, эмболом).
• Эмбол и эмболия.
† Эмбол — образование, циркулирующее в полостях сердца, кровеносных или лимфатических сосудах и в норме в них не встречающееся. По происхождению различают эндогенные и экзогенные эмболы, а по локализации в сосудах — артериальные и венозные.
‡ Экзогенные. Чаще всего — пузырьки воздуха (попадающие в крупные вены при их ранении) и инородные тела (например, осколки пули или ЛС на масляной основе при их введении в холодном состоянии).
‡ Эндогенные.
§ Фрагменты тромбов (тромбоэмболы).
§ Кусочки жировой ткани или кости, образующиеся при размозжении органов или переломах трубчатых костей.
§ Небольшие фрагменты распадающейся опухолевой или разрушенной нормальной ткани.
§ Конгломераты микробных клеток, много и одноклеточные паразиты.
§ Пузырьки газов, в норме растворённых в плазме крови, но образующиеся при быстром переходе от более высокого барометрического давления к более низкому — при разгерметизации самолетов или космических аппаратов, а также при быстром подъёме с больших глубин.
‡ Артериальные эмболы. Закупоривают артериальные сосуды большого круга кровообращения (попадают из лёгочных вен или левых камер сердца), малого круга (заносятся из правых камер сердца или вен большого круга кровообращения).
‡ Венозные. Часто эмболы обнаруживают в мелких венозных сосудах воротной вены.
† Эмболия — циркуляция в кровеносном или лимфатическом русле образования, в норме в нём не встречающегося и закрытие либо сужение им кровеносного или лимфатического сосуда.
Механизмы возникновения ишемии, обусловливающие преимущественно значительное увеличение потребления тканями кислорода и/или субстратов обмена веществ. При этом потребность в кислороде и субстратах метаболизма превышает уровень их реальной доставки к тканям.
• Наиболее частая причина: Значительное повышение функции органа или ткани и возрастание в связи с этим — интенсивности метаболизма в них.
• Примеры.
† Ишемия мышц (включая и миокард) при интенсивной и длительной физической нагрузке.
† Ишемия миокарда при остром значительном повышении уровня АД (например, в условиях гипертензивного криза) и эмоциональном стрессе.
В последнем случае работа сердца значительно возрастает под влиянием избытка катехоламинов, оказывающих положительный хроно- и инотропный эффекты. В этих условиях увеличивается и приток крови к миокарду по коронарным артериям. Однако работа миокарда (и в соответствии с этим потребность в кровоснабжении) возрастает в большей мере. Развивается ишемия миокарда, проявляющаяся приступом стенокардии, а нередко гибелью ишемизированного участка сердца (инфаркт миокарда).
Одновременно, как правило, выявляются и признаки сужения артериальных сосудов сердца в связи с развитием атеросклеротических изменений в них.
ПРОЯВЛЕНИЯ ИШЕМИИ
Проявления ишемии представлены на рис. 22–50.

Рис. 22–50. Проявления ишемии.
Последствия ишемии
Основные последствия ишемии, развивающиеся вследствие гипоксии и многочисленных БАВ, представлены на рис. 22–51.

Рис. 22–51. Основные последствия ишемии.
• Характер, выраженность и масштаб последствий ишемии зависит от многих факторов. Наиболее значимыми являются:
† Скорость развития ишемии (чем она выше, тем более значительна степень повреждения тканей).
† Диаметр поражённой артерии или артериолы (чем он больше, тем тяжелее поражение).
† «Чувствительность» ткани или органа к ишемии (она особенно высока у ткани мозга, сердца, почек).
† Значение ишемизированного органа или ткани для организма (ишемия таких органов как мозг, сердце, почки может привести к гибели организма. В отличие от этого, ишемия участка кожи или какойлибо скелетной мышцы совместима с жизнью).
† Степень развития коллатеральных сосудов и скорость включения или активации коллатерального кровотока в ткани или органе.
• Коллатеральный кровоток — система кровообращения в сосудах вокруг ишемизированного участка ткани и в нём самом.
† Включению (или возрастанию) коллатерального кровообращения способствуют наличие градиента давления крови выше и ниже суженного участка сосуда, накопление в зоне ишемии БАВ с сосудорасширяющим действием (аденозина, ацетилхолина, Пг, кининов и др.), активация местных парасимпатических влияний (способствующих расширению коллатеральных артериол) и высокая степень развития сосудистой сети (коллатералей) в поражённом органе или ткани.
† Группы органов и тканей в зависимости от степени развития артериальных сосудов и анастомозов между ними.
‡ С абсолютно достаточной коллатеральной сетью: скелетная мускулатура, брыжейка кишечника, лёгкие. В указанных образованиях совокупный просвет коллатеральных сосудов равен или превышает диаметр магистральной артерии. В связи с этим прекращение кровотока по ней не вызывает выраженной ишемии тканей в регионе кровоснабжения данной артерии.
‡ С абсолютно недостаточными коллатералями: миокард, почки, головной мозг, селезёнка. В этих органах суммарный просвет коллатеральных артерий значительно меньше диаметра магистральной артериальной ветви. В связи с этим окклюзия её приводит к выраженной ишемии или инфаркту ткани.
‡ С относительно достаточными (недостаточными) коллатералями: стенки кишечника, желудка, мочевого пузыря, кожа, надпочечники. В них совокупный просвет коллатеральных сосудов в более или менее выраженной степени меньше диаметра магистральной артерии. Окклюзия крупного артериального ствола в этих органах сопровождается большей или меньшей степенью их ишемии.
СТАЗ
Стаз — значительное замедление или прекращение тока крови и/или лимфы в сосудах органа или ткани.
ПРИЧИНЫ
• Ишемия и венозная гиперемия. Они приводят к стазу вследствие существенного замедления кровотока (при ишемии в связи со снижением притока артериальной крови, при венозной гиперемии в результате замедления или прекращения её оттока) и создания условий для образования и/или активации веществ, обусловливающих склеивание форменных элементов крови, формирования из них агрегатов и тромбов.
• Проагреганты — факторы, вызывающие агрегацию и агглютинацию форменных элементов крови.
ПАТОГЕНЕЗ
Патогенез стаза представлен на рис. 22–52.

Рис. 22–52. Основные звенья патогенеза стаза.
На финальном этапе стаза всегда происходит процесс агрегации и/или агглютинации форменных элементов крови, что приводит к сгущению крови и снижению её текучести. Этот процесс активируют проагреганты, катионы и высокомолекулярные белки.
• Проагреганты (тромбоксан А2, аденозиндифосфат, ПгF, ПгE, катехоламины, АТ к форменным элементам крови) вызывают адгезию, агрегацию, агглютинацию форменных элементов крови с последующим их лизисом и высвобождением из них БАВ (в том числе — проагрегантов, потенцирующих реакции агрегации и агглютинации).
• Катионы. K+, Ca2+, Na+, Mg2+ и высвобождаются из клеток крови, повреждённых стенок сосудов и тканей. Адсорбируясь на цитолемме форменных элементов крови, избыток катионов нейтрализует их отрицательный поверхностный заряд или даже меняет его на обратный. И если неповреждённые клетки (благодаря отрицательному заряду) «отталкиваются» друг от друга, то повреждённые клетки («нейтрализованные») образуют агрегаты. Ещё более активно агрегируют «перезаряженные» клетки крови. Имея положительный поверхностный заряд, они сближаются с «нейтрализованными» клетками и особенно с повреждёнными (имеющими отрицательный заряд), формируя агрегаты, адгезирующие на интиме сосудов.
•
Высокомолекулярные
белки (например, γглобулины,
фибриноген) снимают поверхностный заряд
неповреждённых клеток (соединяясь с
отрицательно заряженной поверхностью
клеток с помощью аминогрупп, имеющих
положительный заряд) и потенцируют
агрегацию форменных элементов крови и
адгезию их конгломератов к стенке сосуда
(достигается в результате фиксации
большого числа белковых мицелл, обладающих
адгезивными свойствами, на поверхности
форменных элементов крови).
