
- •1. Назовите основные жалобы пациентов с заболеваниями системы кровообращения.
- •2. Назовите особенности болевого синдрома при стенокардии и инфаркте миокарда.
- •3. Дайте характеристику боли при миокардитах, перикардитах, кардионеврозе, расслаивающей аневризме аорты.
- •Продолжительность боли – длительные (часы, дни).
- •4. Как объясняется возникновение сердцебиения и перебоев сердца?
- •5. Назовите жалобы пациента при сердечной астме и отеке легких.
- •6. Назовите клинические варианты одышки сердечного происхождения.
- •7.Назовите жалобы пациента, возникающие при застое крови в большом круге кровообращения.
- •8. Назовите механизм возникновения отеков при сердечной недостаточности.
- •9.Перечислите клинические варианты головной боли при заболеваниях сердечно-сосудистой системы.
- •10.Дайте клиническую характеристику симптома «мертвого пальца».
- •11. Что такое симптом перемежающей хромоты?
- •12. Что такое «воротник Стокса»?
- •13. Перечислите характерные изменения лица пациента при заболеваниях сердца.
- •14. Назовите виды вынужденного положения пациента при сердечной недостаточности, стенокардии, перикардите.
- •15. Методика определения пульса. Назовите основные характеристики пульса в норме и при патологии.
- •16. Что такое сердечный горб, верхушечный толчок, отрицательный верхушечный толчок, сердечный толчок? Диагностическое значение указанных симптомов.
- •17. Пальпация области сердца.
- •18. При каких состояниях наблюдается смещение верхушечного толчка влево, вправо, вверх?
- •19. Что такое симптом «кошачьего мурлыканья»? Диагностическое значение.
- •20. Назовите правила проведения перкуссии сердца. Как проводится определение границ абсолютной и относительной тупости сердца.
- •5 Легочная артерия; 6 – аорта; 7 – верхняя полая вена
- •21. Назовите границы абсолютной и относительной тупости сердца у здорового человека.
- •22. При каких патологических состояниях наблюдается расширение границ сердца вправо? Влево? Вверх?
- •23. Какова конфигурация сердца у здорового человека? Перечислите патологические конфигурации сердца.
- •24. Определение размеров сосудистого пучка.
- •25. При каких патологических состояниях наблюдается измерение границ абсолютной и относительной тупости сердца?
- •2. Механизм образования I тона.
- •3. Механизм образования II тона.
- •4. Механизм образования III и IV тонов сердца.
- •5. Места проекции клапанов сердца на грудную клетку и точки их выслушивания.
- •6. Правила аускультации сердца.
- •7. Порядок аускультации сердца.
- •8. Характеристика тонов сердца при выслушивании верхушки сердца (митральный клапан) и основания мечевидного отростка (трехстворчатый клапан).
- •9. Характеристика тонов сердца при выслушивании основания сердца (клапана аорты и легочной артерии).
- •10. Точка боткина-Эрба (V точка аускультации сердца): локализация, предназначение.
- •11. Назовите изменения тонов сердца по громкости (ослабления, усиления) в точках аускультации. Механизм образования этих изменений.
- •12. Механизм образования щелчка открытия митрального клапана, систолического щелчка, перикардтона.
- •13. Характеристика «ритма перепела», диагностическое значение его выявления.
- •14. Характеристика «ритма галопа», диагностическое значение его выявления.
- •15. Назовите причины ослабления и усиления обоих тонов сердца.
- •16. Перечислите заболевания, при которых наблюдается ослабление I тона у верхушки и у основания мечевидного отростка.
- •17. Перечислите заболевания, при которых наблюдается усиление I тона у верхушки сердца и у основания мечевидного отростка.
- •18. Перечислите заболевания, при которых наблюдается ослабление II тона над аортой и клапаном легочной артерии.
- •Перечислите заболевания, при которых наблюдается усиление (акцент) II тона над аортой и над клапаном легочной артерии.
- •20. Перечислите патологические состояния, при которых имеют место расщепление или раздвоение I тона, расщепление или раздвоение II тона.
- •Что такое сердечные шумы?
- •Особенности аускультации сердца при выявлении сердечных шумов.
- •Назовите классификацию сердечных шумов.
- •5. Дайте характеристику шума трения перикарда. Диагностическое значение его выявления.
- •6. Дайте характеристику плевроперикардиального и кардиопульмонального шумов. Диагностическое значение.
- •7. Методика разграничения шумов сердца, выслушиваемых в разных точках аускультации.
- •8. Назовите причины возникновения функциональных внутрисердечных шумов и состояния, при которых они выявляются.
- •9. Дайте характеристику функциональных внутрисердечных шумов.
- •10. Методика аускультации крупных сосудов (сонных, почечных, подвздошных, бедренных артерий, аорты, яремных вен). Дайте характеристику выявляемых звуковых явлений в норме и при патологии.
- •11. Лабораторно-инструментальная диагностика в кардиологии
- •Лабораторное исследование кардиологического профиля
- •1. Характеристика основных электрофизиологических свойств сердечной мышцы (автоматизм, возбудимость, проводимость, сократимость).
- •Мембранная теория возникновения биопотенциалов в сердце.
- •Проводящая система сердца.
- •Принцип устройства электрокардиографа и методика регистрации экг.
- •Электрокардиографические отведения.
- •Зубцы, сегменты, интервалы и комплексы экг и их характеристика.
- •Электрофизиологические процессы, обуславливающие возникновение зубцов, сегментов, интервалов и комплексов экг.
- •Что такое электрическая ось сердца, как она определяется? Варианты положения электрической оси сердца в норме и патологии.
- •Какие заболевания приводят к гипертрофии левого и правого предсердий? экг-признаки гипертрофии предсердий.
- •Диагностическое значение экг при гипертрофии левого желудочка.
- •Динамика изменений экг в острой, подострой и рубцовой стадии инфаркта миокарда: а–д – острая стадия; е-ж – подострая стадия; з – рубцовая стадия.
- •Топографическая диагностика инфаркта миокарда по данным электрокардиографического исследования.
- •1.Определение, механизмы развития, этиология, клиника нарушений ритма сердца и проводимости
- •2. Назовите основные варианты нарушения функции автоматизма сердца.
- •3. Назовите экг признаки синусовой тахикардии и ее диагностическое значение.
- •4. Назовите экг-признаки синусовой брадикардии и ее диагностическое значение.
- •5. Назовите экг-признаки синусовой аритмии и ее диагностическое значение.
- •6. Назовите основные варианты нарушения функций возбудимости сердца.
- •7. Что такое экстрасистолия и ее диагностическое значение.
- •8. Классификация экстрасистолий.
- •Предсердная экстрасистола
- •Желудочковая экстрасистола
- •9. Назовите экг-признаки синусовых экстрасистол.
- •10. Назовите экг-признаки предсердных экстрасистол.
- •11. Назовите экг-признаки атриовентрикулярных экстрасистол.
- •12. Назовите экг-признаки желудочковых экстрасистол.
- •13. Назовите варианты экстрасистол, отличающихся по ритму экстрасистолических импульсов.
- •14. Назовите варианты экстрасистол, отличающихся по количеству очагов экстрасистолических импульсов.
- •15. Назовите экг- признаки пароксизмальной тахикардии.
- •16. Назовите экг-признаки мерцания предсердий.
- •17. Назовите экг-признаки трепетания предсердий.
- •Правильная форма трепетания предсердий с проведением 4:1
- •18. Назовите варианты нарушения функции проводимости сердца.
- •19. Назовите экг-признаки синоаурикулярной блокады.
- •Неполная синоатриальная блокада (а) и выскальзывающий комплекс на фоне синоатриальной блокады (б)
- •20. Назовите экг-признаки внутрипредсердной блокады.
- •Межпредсердная (внутрипредсердная) блокада I степени. Заметно постоянное расщепление зубца р
- •21. Назовите экг-признаки атриовентрикулярной блокады I, II, III степени.
- •Прогрессирующая ав-блокада II степени типа 3:1
- •Экг при проксимальной форме ав-блокады III степени
- •Экг при дистальной форме ав-блокады III степени
- •22. Назовите экг-признаки блокады ножек пучка Гиса.
- •Экг при полной блокаде правой ножки пучка Гиса
- •Экг при неполной блокаде правой ножки пучка Гиса
- •Экг при полной блокаде левой ножки пучка Гиса
- •Экг при блокаде левой передней ветви пучка Гиса
- •Клиника и осложнения
- •III. Синдромы гипертрофии и дилатации левого желудочка (синдром кардиомегалии).
- •Синдром артериальной гипертензии.
- •IV. Синдром нарушения клапанного аппарата сердца
- •Синдром клапанного поражения
- •Синдром патологического процесса
- •Синдром нарушения кровообращения
- •Синдром аритмии
- •Механизм развития синдрома аритмии
- •Клинические проявления синдрома синдрома аритмии
- •Лабораторные и инструментальные исследования
- •Этапы диагностического поиска
- •Синдром острой и хронической недостаточности кровообращения.
- •Основные инструментальные методы диагностики при хронической сердечной недостаточности
- •Синдром легочной гипертензии
- •Симптомы легочной гипертензии
- •Диагностика синдрома легочной гипертензии
Экг при полной блокаде правой ножки пучка Гиса
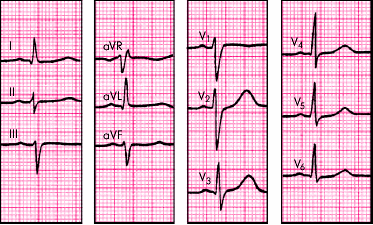
ЭКГ – признаки неполной блокады правой ножки пучка Гиса: длительность комплекса QRS 0,09 - 0,11 сек; в отведениях V1 комплексе QRS типа rSR, а в отведениях I, V6 – зубец S уширенный.
Блокада правой ножки пучка Гиса бывает при легочном сердце, недостаточности трехстворчатого клапана, кардиосклерозе, инфаркте миокарда, миокардитах, передозировке лекарств (сердечные гликозиды, хинидин, новокаинамид).
Экг при неполной блокаде правой ножки пучка Гиса
ЭКГ-признаки блокады левой ножки пучка Гиса: комплекс QRS уширен более 0,11 сек; в отведениях V5, V6, I, aVL в комплексе QRS пре
обладает широкий и зазубренный зубец R; в отведениях V1, V2, III, aVF в комплексе QRS зубец S широкий и зазубреный, сегмент S-T в отведениях V5, V6, I, aVL ниже изолинии, а зубец T в этих отведениях отрицательный, сегмент S-T в отведениях V1, V2, III, aVF выше изолинии, а зубец T положительный.

Экг при полной блокаде левой ножки пучка Гиса
ЭКГ-признаки блокады передней ветви левой ножки пучка Гиса: комплекс QRS уширен 0,1-0,11 сек; резкое отклонение электрической оси сердца влево (угол менее -30°; QRS в отведениях I, aVL – типа qR, а в отведениях III, aVF, II – типа rS).
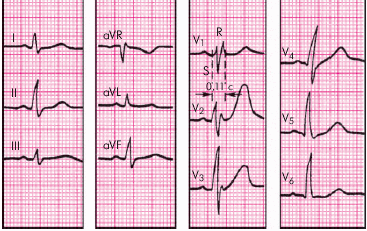
Экг при блокаде левой передней ветви пучка Гиса
ЭКГ-признаки блокады задней ветви левой ножки пучка Гиса: комплекс QRS уширен 0,08-0,11 сек; резкое отклонение электрической оси сердца вправо (угол более +120°); QRS в отведениях I, aVL – типа rS, а в отведениях III, aVF, II – типа qR.
Блокада левой ножки пучка Гиса бывает при аортальных пороках,
Артериальная недостаточность
Острая артериальная недостаточность
Острая артериальная недостаточность чаще бывает обусловлена закупоркой (вследствие эмболии или тромбоза) артерий. Источником артериальной эмболии становятся пристеночные тромбы при инфаркте миокарда, пороках клапанов, мерцании предсердий. Перемещение эмбола показано на рисунке 1. Источником венозной эмболии бывает тромбоз вен (распространённый тромбоз глубоких вен голени и бедра, восходящий тромбоз большой подкожной вены, тромб сафено-феморального соустья, полых вен). Оторвавшийся тромб переносится с током крови в правое предсердие, правый желудочек и затем в лёгочную артерию.
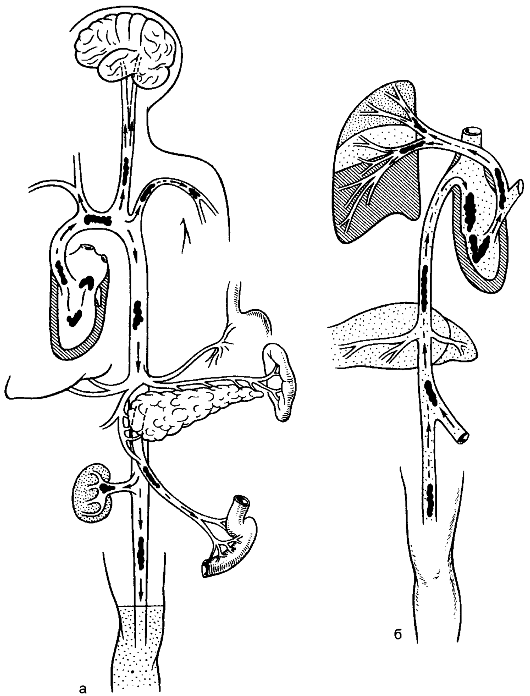
Рис. 1. Тромбоэмболия артериальная (а) и венозная (б).
Но возможна и перекрёстная эмболия, когда эмбол из венозной системы при незаращённом овальном окне перемещается с током крови в левую половину сердца и далее в артериальную систему.
Основной вид эмболов - тромбы, значительно реже встречают воздушную (при ранении крупных вен, нарушении техники внутрисосудистых вливаний) и жировую (при переломе костей) эмболию.
Хроническая артериальная недостаточность
Хроническую артериальную недостаточность вызывают постепенно нарастающие стенозирование и окклюзия артерий, обусловленные такими заболеваниями, как облитерирующий эндартериит, болезнь Рейно, болезнь Бюргера, облитерирующий атеросклероз. При указанных заболеваниях дегенеративные или атеросклеротические изменения стенки сосуда приводят к сужению просвета артерий. Тромбоз артерий в местах их сужения обусловливает клиническую картину хронической и острой артериальной недостаточности с развитием гангрены.
Обследование пациентов с артериальной недостаточностью
Обследование пациентов с заболеваниями артерий имеет свои особенности. Бледная окраска кожи конечности - признак недостаточности кровообращения, при изменении положения тела (переходе из горизонтального положения в вертикальное) бледность сменяется багрово-синюшной окраской. Кожа сухая, шелушащаяся, ногти деформированы, утолщены, ломкие, отмечают выпадение волос, мышцы атрофичны.
При исследовании пульса выявляют его ослабление или исчезновение. На нижней конечности пульс исследуют: на бедренной артерии - ниже середины пупартовой связки, на подколенной - в ямке при согнутой в коленном суставе конечности и максимальном расслаблении мышц, на тыльной артерии стопы - между I и II плюсневыми костями, на задней большеберцовой артерии - позади внутренней лодыжки. На верхней конечности определяют пульсацию подкрыльцовой, плечевой и лучевой артерий (рис. 2).
|
Для оценки нарушения артериального кровообращения проводят специальные пробы. |
• Проба Оппеля. Пациент лежит на спине, приподняв ногу под углом 45° и удерживая в этом положении в течение 1 мин. Побледнение подошвы (симптом плантарной ишемии) свидетельствует о недостаточном артериальном кровообращении.
• Проба Самюэлса. В положении с приподнятыми ногами пациент совершает 20-30 сгибаний в голеностопных суставах. Появление бледности подошв указывает на артериальную недостаточность.
• Проба Мошковича. На приподнятую нижнюю конечность в положении пациента на спине накладывают на 5 мин жгут. После снятия жгута определяют время возникновения гиперемии кожи. В норме она появляется через 5-30 с, при облитерирующих заболеваниях - через 3-5 мин.
Указанные пробы имеют диагностическое значение в начале заболевания (в стадии компенсации). При появлении симптома перемежающейся хромоты диагноз не представляет затруднений (стадии субкомпенсации и декомпенсации кровообращения).
Специальные методы исследования применяют для оценки степени нарушения кровообращения, наблюдения за развитием заболевания и эффективностью лечения.
При термометрии уменьшение температуры кожи на 0,5-0,7 градуса указывает на нарушение кровотока.

Рис. 2. Определение пульсации периферических артерий.
При осциллографии отмечают снижение осцилляции (недостаточность кровотока). Реографический индекс понижен, что указывает на недостаточность артериального кровотока.
С помощью капилляроскопии при облитерирующих заболеваниях артерий выявляют извитые, петлистые и суженные капилляры. Артерио- графия (рентгеноконтрастное исследование артерий) при облитерирующем атеросклерозе позволяет обнаружить сосуды с «изъеденным» внутренним контуром, участки сужения (окклюзии) просвета сосуда. При эндартериите отмечают выраженное равномерное сужение просвета артерий, часто на большом протяжении.
Нарушения венозного оттока
Причина острого нарушения венозного кровотока - тромбоз или тромбофлебит магистральных вен конечностей. К хронической венозной недостаточности приводят перенесённый ранее тромбофлебит глубоких вен и варикозная болезнь.
Синдром острой венозной недостаточности
Синдром острой венозной недостаточности развивается при быстро наступившем нарушении венозного оттока, что происходит при острой закупорке глубоких вен нижних или верхних конечностей. Основными причинами острой венозной недостаточности бывают тромбоз, тромбофлебит, ранения, перевязка крупных вен, обеспечивающих венозный отток от органа. Острая венозная недостаточность не развивается при тромбозе, тромбофлебите, повреждении поверхностных вен, так как основной отток осуществляется через глубокие вены; закупорка поверхностных вен компенсируется благодаря широкой сети коммуникантных вен. При тромбофлебите поверхностных вен ведущими становятся признаки воспаления. Нарушение проходимости магистральных вен вызывает острую венозную недостаточность. На верхней конечности это подключичная и подмышечная вены, на нижней - общая бедренная и подвздошная.
|
|
При осмотре - для острого тромбоза, тромбофлебита бедренной вены характерны явления отёка нижней конечности, цианотичная кожа с венозным рисунком. Отмечают выраженные боли по внутренней поверхности бедра, появляющиеся внезапно или постепенно нарастающие.
Острый тромбоз магистральных вен таза и бедра сопровождается болями в паховой области и по внутренней поверхности бедра. Отмечают выраженный отёк нижней конечности, промежности, нижних отделов живота на стороне поражения. Венозный рисунок на бедре усилен.
При пальпации определяют выраженную болезненность в паховой и подвздошной областях. Кожа нижних конечностей молочно-белого цвета. Эту разновидность тромбоза магистральных вен таза и бедра называют белой флегмазией (phlegmasia alba dolens).
Тотальный тромбоз всех вен нижней конечности и таза приводит к крайне тяжёлой форме острой венозной недостаточности - синей флегмазии (phlegmasia caerulea dolens) - венозной гангрене, нередко со смертельным исходом. Заболевание начинается остро, с резких внезапных болей в паховой области и бедре, появляется ощущение распирания в ноге; быстро нарастает отёк всей конечности, промежности, ягодичных областей. Кожа синюшная, блестящая и холодная на ощупь, на ней появляются точечные кровоизлияния, сливающиеся в багрово-синие пятна с отслойкой эпидермиса и образованием пузырей с геморрагической жидкостью - признаками гангрены. Рано возникают расстройства чувствительности - снижение её на стопе и голени и парестезии на бедре. Пульсация на артериях отсутствует. Состояние пациентов очень тяжёлое: выраженная слабость, учащённое дыхание, высокая температура тела с ознобом, частый слабый пульс, АД понижено, может присоединиться септический шок, в течение 4-8 ч развивается венозная гангрена конечности.
|
|
Синдром хронической венозной недостаточности нижних конечностей
К хронической венозной недостаточности приводит ряд патологических состояний, основное значение среди них имеют варикозное расширение вен и посттромботический синдром.
Заболеваниями вен страдают 9-20% взрослого населения стран Европы, при этом у 0,5-2% больных патология осложняется развитием трофических язв, обусловленных хронической венозной недостаточностью. Большинство пациентов - люди работоспособного возраста (40-60 лет).
В основе синдрома хронической венозной недостаточности лежит нарушение оттока венозной крови, развивающееся постепенно по мере прогрессирования варикозного расширения вен или как исход острой венозной недостаточности, а также при остром тромбофлебите глубоких вен. При посттромботическом синдроме венозное кровообращение осуществляется по реканализованным глубоким венам или по коллатералям, в том числе через поверхностные вены за счёт извращённого кровотока вследствие недостаточности клапанов коммуникантных вен.
Наступившее нарушение венозного кровообращения приводит к застою крови, стазу, задержке жидкости, отёку тканей, что способствует трофическим нарушениям. Всё это, несомненно, нарушает обмен веществ в тканях. В результате сокращаются приток кислорода к тканям, поступление питательных веществ, а также выведение продуктов метаболизма. Указанные изменения питания (трофики) тканей наиболее заметны в нижней трети голени, где раньше появляются трофические расстройства: сухость, истончение кожи, склероз подкожной клетчатки (целлюлит), некроз кожи, после отторжения которого образуется трофическая язва.
Хроническая венозная недостаточность проявляется болями, отёком тканей, расстройством трофики, образованием трофических язв.
Нарушения лимфооттока
Нарушение лимфооттока вызывают различные заболевания: лимфангиит, лимфаденит, травматические повреждения лимфатических сосудов или узлов, сдавление их гематомой, рубцами, блокада лимфатических узлов метастазами злокачественных опухолей.
Нарушение оттока лимфы обусловлено нарушением проходимости лимфатических сосудов и узлов.
Недостаточность лимфообращения может быть первичной, обусловленной пороком развития лимфатической системы, её встречают крайне редко. Отёк при этом локализуется на голени. Чаще лимфостаз бывает приобретённым - обусловленным операцией, воспалительными, паразитарными заболеваниями, метастазами опухоли, гематомами. Такой лимфатический отёк называют вторичным. Причинами расстройства лимфообращения могут быть пиодермия (гнойничковое заболевание кожи), рожа, лимфаденит, трофические язвы, иногда хронические специфические воспалительные процессы (туберкулёз, сифилис), а также врождённое недоразвитие или аномалия лимфатических сосудов. При воспалительных процессах, например при роже (наиболее частой причине лимфостаза), происходит сначала расширение, затем деформация лимфатических сосудов, а при рецидивах воспаления вследствие образования рубцовой ткани сосуды облитерируются. В результате страдает лимфатический дренаж, нарушается отток жидкости, развивается стойкий отёк тканей. Резко нарушается лимфатический отток и при удалении лимфатических узлов во время операции у онкологических больных, а также после проведения лучевой терапии. При этом играет роль не только пересечение лимфатических путей, но и рубцовый процесс, сдавливающий лимфатические коллатерали. При мастэктомии, операциях на органах малого таза и половых органах удаляют подмышечные, тазовые, паховые лимфатические узлы, что приводит к нарушению лимфооттока. Проходимость лимфатических сосудов нарушается при некоторых паразитарных заболеваниях (например, филяриоз).
|
|
Начальные нарушения оттока лимфы приводят к её застою в лимфатических сосудах, переполнению и расширению последних, функциональной недостаточности клапанов, вследствие чего происходит сброс лимфы в нижележащие отделы лимфатических сосудов. Это усугубляет застой лимфы, нарушает дренажную функцию лимфатических сосудов и приводит к увеличению отёка тканей.
Клиническая картина
Врождённая недостаточность лимфатических сосудов проявляется в раннем возрасте, но чаще - в период полового созревания, когда постепенно начинается утолщение стоп, голеней, бедер, что и обнаруживают как косметический дефект.
При травматическом повреждении лимфатических путей, коллекторов (как это бывает при удалении опухоли и лимфатических узлов) отёк может появиться уже на 2-й день после операции, он быстро нарастает, но чаще стойкий лимфостаз развивается в течение 6-8 нед.
При местных воспалительных процессах (в основном при роже) отёк развивается быстро, а через 5-7 дней воспаление проходит, отёк исчезает постепенно, но с каждым последующим рецидивом воспаления лимфостаз и отёк увеличиваются, формируется слоновость.
При филяриатозе процесс начинается с лимфангиита и лимфаденита с постепенным образованием отёка, который сохраняется годами с формированием слоновости. Кроме отёка, у больных резко увеличиваются лимфатические узлы. Они жалуются на отёк, увеличение объёма конечности, появление в ней тяжести при физической нагрузке, обострение воспалительного процесса, наличие экземы, трофических язв, уплотнение кожи, изменение её окраски.
|
|
При осмотре пациентов с лимфостазом или развившейся слоновостью обнаруживают увеличение объёма конечности или мошонки. Кожа тонкая, блестящая, в начале заболевания гладкая. При сформировавшейся слоновости появляются папилломатозные разрастания, гиперкератоз, при роже - явления экземы, изъязвления.
Отёк при нарушении лимфообращения следует дифференцировать с венозным отёком. Характерно увеличение объёма конечности, кожа бледная (при венозном отёке - синюшная, атрофичная, видна пигментация в области нижней трети голени), пациентов беспокоит боль в конечности. При лимфатическом отёке нет варикозного расширения вен, характерного для хронической венозной недостаточности. В анамнезе при венозном отёке отмечают острый глубокий тромбофлебит. При пальпации лимфатический отёк плотный, на месте давления пальцем ямок не остаётся (как при отёках другого происхождения).
Наиболее ценным диагностическим методом исследования служит лимфография - рентгенологическое исследование лимфатических сосудов и узлов, заполненных рентгеноконтрастным веществом. При ис- следовании выявляют уменьшение просвета лимфатических сосудов, их расширение или облитерацию.
II. Метаболический синдром (МС) - является собирательным понятием, объединяющим группу заболеваний или патологических состояний, проявляющихся определёнными метаболическими, гормональными и клиническими нарушениями.
Согласно определению, МС характеризуется артериальной гипертензией, увеличением массы висцерального жира, снижением чувствительности периферических тканей к инсулину (инсулинорезистентностью) и гиперинсулинемией, которые вызывают нарушения углеводного, липидного и пуринового обменов.
Концепция метаболического синдрома (МС), объединившая в конце прошлого столетия интересы кардиологов и эндокринологов, состоит в признании существования кластера факторов, имеющих общую патогенетическую основу – инсулинорезистентность (ИР) и гиперинсулинемию (ГИ). Каждый из этих факторов, как в отдельности, так и в совокупности с другими, оказывает значительное влияние на риск развития сердечно-сосудистых заболеваний (ССЗ). Абсолютными аналогами термина «МС», достаточно часто встречающимися в литературе, являются названия «сидром инсулинорезистентности», «синдром Х», реже – «смертельный квартет».
Выделение метаболического синдрома имеет огромное клиническое значение, поскольку, с одной стороны, это состояние является обратимым - при соответствующем своевременном лечении можно добиться исчезновения, или, по крайней мере, уменьшения выраженности основных его проявлений, а с другой стороны, оно предшествует возникновению сахарного диабета 2-го типа и атеросклероза – болезней, которые в настоящее время являются основными причинами смертности населения развитых стран.
-
Важнейшие компоненты метаболического синдрома
-
Артериальная гипертензия.
-
Инсулинорезистентность с базальной гиперинсулинемией.
-
Дислипидемия (повышение содержания триглицеридов (ТГ) и/или снижение содержания холестерина липопротеидов высокой плотности (ЛПВП)).
-
Нарушенная толерантность к глюкозе или сахарный диабет 2-го типа.
-
Абдоминальное ожирение.
-
Состояния, ассоциированные с синдромом инсулинорезистентности
-
Гипертрофия левого желудочка с нарушением диастолической функции.
-
Апноэ во сне (синдром обструктивного апноэ сна).
-
Гиперурикемия и подагра.
-
Остеопороз.
-
Неалкогольный стеатогепатит.
-
Синдром поликистозных яичников.
-
Микроальбуминурия.
-
Гиперкоагуляционный синдром и др.
-
Преждевременный атеросклероз/ИБС, который является основной причиной смерти рассматриваемой категории больных.
-
-
Эпидемиология метаболического синдрома.
По данным разных авторов, среди населения старше 30 лет его распространенность составляет 10-30%. Чаще болеют мужчины, у женщин распространенность возрастает в период менопаузы.
Этиология и патогенез
До настоящего времени нет единого мнения о первопричине возникновения метаболического синдрома: является ли это состояние предопределенным генетически или развивается исключительно вследствие воздействия факторов внешней среды.
-
Генетические аспекты метаболического синдрома
Ряд исследователей полагают, что развитие метаболического синдрома обусловлено существованием одного или группы взаимодействующих между собой генов, которые могут одновременно стимулировать развитие всех компонентов метаболического синдрома.
В настоящее время рассматриваются следующие гены-кандидаты инсулинорезистентности:
-
Ген инсулинового рецептора, многие известные мутации которого нарушают его функцию.
-
Гены белков семейства ИРС (ИРС-1 и ИРС-2) – белков, играющих ключевую роль в передаче инсулинового сигнала.
-
Гены PI-3-киназы, нарушения функции которых приводит к снижению чувствительности к инсулину.
-
Ген фактора некроза опухоли-α («ФНО-α»), полиморфизм которого обнаруживает связь с различным риском инсулинорезистентности в большинстве исследований.
-
PPAR-γ, относительно которого в некоторых исследованиях показана связь полиморфизма с риском развития инсулинорезистентности и абдоминального ожирения, а также тяжести течения заболевания.
-
Ген ангиотензинпревращающего фермента (АПФ), для которого продемонстрирована связь полиморфизма с развитием метаболического синдрома среди пациентов, считающих себя практически здоровыми. Гены белков-транспортеров глюкозы.
-
Факторы, способствующие развитию метаболического синдрома.
-
Избыточное питание. В основе накопления избыточного количества жира в организме лежит переедание животных жиров, содержащих насыщенные жирные кислоты (ЖК). Их избыток провоцирует структурные изменения фосфолипидов клеточных мембран и нарушения экспрессии генов, контролирующих проведение сигнала инсулина в клетку. Кроме того, очевидно, что высокая калорийность жиров способствует накоплению их избытка при переедании.
-
Гиподинамия Снижение физической активности – второй по значимости после переедания фактор внешней среды, способствующий развитию ожирения и инсулинорезистентности. При гиподинамии замедляются липолиз и утилизация триглицеридов (триглицеридов) в мышечной и жировой тканях и снижается транслокация транспортеров глюкозы в мышцах, что приводит к развитию инсулинорезистентности.
-
Артериальная гипертензия В ряде случаев артериальная гипертензия может быть первичным звеном в патогенезе метаболического синдрома. Длительная плохо контролируемая артериальная гипертензия вызывает нарушения периферического кровообращения, что приводит к снижению чувствительности тканей к инсулину и, как следствие, к относительной гиперинсулинемии и инсулинорезистентности.
-
Синдром обструктивного апноэ сна (СОАС) Синдром обструктивного апноэ сна сопутствует метаболическому синдрому столь часто, что в настоящее время их сочетание получило название «синдрома Z». Ожирение – основной фактор развития синдром обструктивного апноэ сна; им страдает около 50% тучных людей. С другой стороны, метаболический синдром может развиваться вследствие наличия синдром обструктивного апноэ сна, не связанного с ожирением (любые нарушения, приводящие к расстройствам дыхания во время сна). В результате хронической гипоксии во время сна отсутствуют ночные пики выделения соматотропного гормона, что способствует развитию инсулинорезистентности.
-
-
Патогенез метаболического синдрома
В патогенезе метаболического синдрома неокончательно установленными являются не только его отправная точка, но и механизмы взаимодействия основных компонентов его структуры и патогенеза. Однако большинство исследователей сходятся во мнении, что в основе развития метаболического синдрома лежит инсулинорезистентность.
Ведущие патогенетические механизмы в развитии метаболического синдрома:
-
Патогенез артериальной гипертензии в структуре метаболического синдрома.
Большинство авторов сходятся во мнении о существовании нескольких механизмов, обусловливающих наличие связи артериальной гипертензии и инсулинорезистентности.
Схема развития артериальной гипертензии в рамках метаболического синдрома
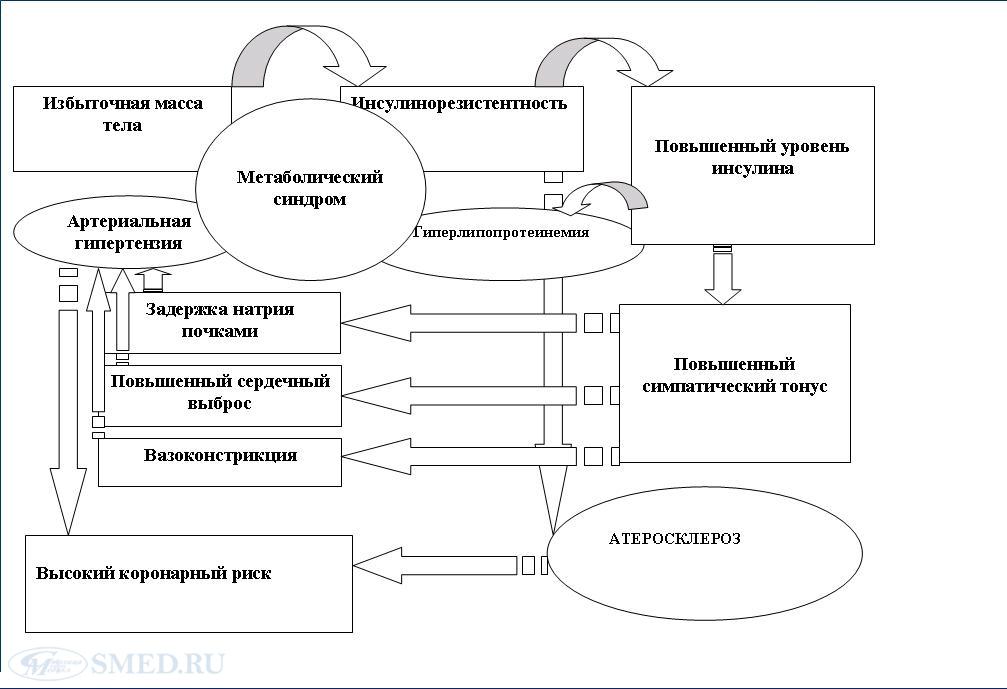
Механизм, лежащий в основе дислипидемии при метаболическом синдроме

-
Патогенез нарушений углеводного обмена при метаболическом синдроме.
Нарушения углеводного обмена считаются большинством исследователей центральным компонентом метаболического синдрома.
Как уже упоминалось, основным интегральным механизмом, вокруг которого формируется цепь метаболических и гемодинамических нарушений при метаболическом синдроме, является инсулинорезистентность.
Под термином принято понимать снижение реакции инсулинчувствительных тканей на инсулин при его достаточной концентрации, приводящее к хронической компенсаторной гиперинсулинемией.
Гиперинсулинемия вызывает активацию симпато-адреналовой системы, которая влечет за собой вазоконстрикцию и, как следствие этого, уменьшение объемного кровотока в капиллярах скелетной мускулатуры, что является одной из причин дальнейшего прогрессирования инсулинорезистентность.
Компенсация инсулинорезистентности достигается в организме повышенной выработкой инсулина бета-клетками. Однако постоянная потребность в повышенной выработке инсулина истощает их секреторный аппарат, что приводит к нарушениям регуляции гомеостаза глюкозы. Считается, что эти нарушения преимущественно обусловлены генетическими факторами, реализуемыми как на уровне рецепторов жировой и мышечной тканей, так и самих бета-клеток поджелудочной железы.
-
Патогенетическая роль эндотелиальной дисфункции при метаболическом синдроме.
Под эндотелиальной дисфункцией подразумевается снижение способности эндотелиальных клеток выделять релаксирующие факторы при сохранении или увеличении уровня продукции сосудосуживающих факторов. Эндотелиальная дисфункция или нарушение функции сосудистого эндотелия - важное звено в сложном патогенетическом механизме развития атеросклероза.
Инсулинорезистентность и эндотелиальная дисфункция являются тесно ассоциированными состояниями и формируют порочный круг, приводящий к метаболической и кардиоваскулярной патологии. Однако причинно-следственные связи этих процессов до настоящего времени изучены не до конца.
Существует две точки зрения на эту проблему.
Сторонники первой считают, что дисфункция эндотелия вторична по отношению к имеющейся инсулинорезистентности, являясь следствием гипегликемии, артериальной гипертензии, дислипидемии. Их противники утверждают, что эндотелиальная дисфункция является не следствием, а причиной развития инсулинорезистентности и связанных с ней состояний, препятствуя попаданию инсулина в межклеточное пространство. Однако значительная роль эндотелиальной дисфункции в порочном круге формирования метаболического синдрома бесспорна.
