
- •Глава I Подготовка стоматологических и челюстчо -лицевых больных к операции Подготовка операционного поля и рук хирурга
- •Глава II Местное не потенцированное 13 обезболивание
- •Глава III Местное потенцированное инь- 23 екционное обезболивание (седативная подготовка больных к операции)
- •Глава XXI Медицинская реабилитация 234
- •Глава XXII Определение понятия 238
- •Глава XXIII Доброкачественные опухоли 243 мягких тканей челюстно-лицевои области
- •Глава I
- •Часть I. Подготовка к операции
- •Местное обезболивание в челюстно-лицевой хирургии и хирургической стоматологии
- •Глава II
- •Глава III
- •Глава IV
- •3. Настойчивые требования бального произвести удаление оставшегося инородного тела.
- •Глава V операция удаления зуба
- •Глава VI
- •Глава VII
- •Глава VIII
- •Глава IX
- •Глава XI
- •Глава XII
- •Часть IV. Воспалительные заболевания
- •Глава XIII
- •Глава XIV
- •Часть IV. Воспалительные заболевания
- •Часть IV Воспалительные заболевания
- •Часть IV Воспалительные заболевания
- •Глава XV
- •Часть IV Воспалительные заболевания
- •Сравнительная характеристика объективных клинических признаков и результатов лечения при одоя-тогенных и рнногеняых гайморитах
- •Часть IV Воспалительные заоолевання
- •Часть IV. Воспалительные заболевания
- •Глава XVI неодонтогенные воспалительные заболевания лица
- •Часть IV. Воспалительные заболевания
- •Часть IV. Воспалительные заболевания
- •Часть IV Воспалительные заболевания
- •Часть IV. Воспалительные заболевания
- •Глава XVII
- •Часть IV. Воспалительные заболевания
- •Часть IV Воспалительные заболевания
- •Часть IV. Воспалительные заболевания
- •Часть IV Воспалительные заболевания
- •Глава XVIII
- •Часть IV Воспалительные заболевания
- •Глава XIX
- •Часть IV. Воспалительные заболевания
- •Хронический паренхиматозный паротит
- •Часть IV. Воспалительные заболевания
- •Часть IV. Воспалительные заболевания
- •Часть IV Воспалительные заболевания
- •Часть IV. Воспалительные заболевания
- •Часть IV. Воспалительные заболевания
- •Часть IV. Воспалительные заболевания
- •Глава XX
- •Часть IV Воспалительные заболевания
- •Часть IV Воспалительные заболевания
- •Часть IV. Воспалительные заболевания
- •Часть IV. Воспалительные заболевания
- •(.Жалобы
- •Часть IV Воспалительные заболевания 229
- •Глава XXI
- •Часть IV. Воспалительные заболевания
- •Опухолеподобныо образования
- •Глава XXIII
- •Глава XXIV остеогенные доброкачественные опухоли челюстей
- •Глава XXV
- •Глава XXVI
- •Опухоли и опухолеподобные образования челюстей
- •Глава XXVII одонтогенные доброкачественные опухоли
- •Глава XXVIII одонтогенные опухолеподобные образования
- •Глава XXIX рак губы и лица
- •Глава XXX рак слизистой оболочки рта
- •Глава XXXI рак языка
- •Глава XXXII злокачественные новообразования верхней челюсти
- •Глава XXXIII злокачественные новообразования нижней челюсти
- •Глава XXXIV меланомы челюстно-лицевой области
- •Глава XXXV
- •Глава XXXVI
- •Глава XXXVII химиотерапия злокачественных опухолей челюстно-
- •Глава XXXVIII
- •Основы челюстно-лицевой хирургии и хирургической стоматологии
- •210035, Г. Витебск-35, а/я 29. Отпечатано с оригинала-макета пт "Белмедктга" в типографии издательства "Белорусский Дом Печати". 220013, г. Минск, пр. Франциска Скорины, 79.
Глава IX
КЛАССИФИКАЦИЯ ОСТРЫХ ОДОНТОГЕННЫХ ВОСПАЛЕНИЙ ПЕРИОДОНТА, ЧЕЛЮСТЕЙ И ОКОЛОЧЕЛЮСТНЫХ ТКАНЕЙ
Существует три основные точки зрения на то, как следует классифицировать острые одонтогенные воспаления.
Одни исследователи придерживаются мнения, что периодонтиты, периоститы и остеомиелиты челюстей, флегмоны окружающих их тканей являются лишь отдельными этапами (фазами) одного заболевания — остеомиелита челюсти. Эти авторы считают, что поскольку периодонт, периост, костный мозг и окружающие ткани находятся в тесной анатомической и физиологической связи, то это дает основание не выделять острые одонтогенные периодонтиты, периоститы и флегмоны в самостоятельные нозологические формы. Они рассматривают острый периодонтит как начало острого остеомиелита челюсти. Возможность дифференциальной диагностики острого одонтогенного гнойного периодонтита и начинающегося острого гнойного одонтогенного остеомиелита челюсти ставится этими авторами под сомнение. Поэтому острый гнойный процесс в периодонте они склонны рассматривать и как начальную фазу острого воспаления кости. Например, А. Е. Верлоцкий (1960) писал: «Мы присоединяемся к тем авторам, которые трактуют всякий диффузный периодонтит как начальную фазу остеомиелита».
В. И. Лукьяненко (1968) признал, что «в клиническом отношении периодонтит отнюдь не равнозначен остеомиелиту, хотя в анатомическом отношении оба процесса, в сущности, тождественны». Поэтому он определяет острый или обострившийся хронический периодонтит как начальную, или клинико-негативную, фазу одонтогенного остеомиелита в отличие от клинико-позитивной фазы, при которой не только анатомически, но уже и клинически выявляются все признаки остеомиелита — признаки, свидетельствующие о вовлечении в процесс всех элементов, • составляющих кость. В. И. Лукьяненко далее указывает, что превращение клинико-негативной фазы остеомиелита (периодонтита) в клинико-позитивную (остеомиелит) — трудно регистрируемый процесс и что между этими фазами имеется много родственных оттенков, которые затрудняют в ряде случаев постановку точного диагноза. Однако последнее не может служить достаточным основанием для их объединения в одну клиническую форму заболевания - остеомиелит. Таким образом, один из наиболее авторитетных современных исследователей проблемы патогенеза остеомиелита челюстей считает невозможным только клинически объединить периодонтит с остеомиелитом в одну нозологическую форму.
Вторая группа авторов выделяет из числа острых одонтогенных воспалительных процессов периодонтиты и остеомиелиты, но периоститы и флегмоны околочелюстных тканей они считают не самостоятельными заболеваниями, а трактуют в качестве фазы или составного компонента в остеомиелитическом процессе. Например, И. Г. Лукомский (1943), считая одонтогенный остеомиелит осложнением периодонтита, в клинической картине острого одонтогенного остеомиелита различает три этапа' 1) остеомиелит альвеолярного отростка и тела челюсти; 2) поражение непосредственно прилежащих тканей — околочелюстные флегмоны;
3) разлитые диффузные флегмоны и сепсис. Хронологически, по И. Г Лукомскому, они могут протекать одновременно и разновременно. Автор полагает, что эти этапы заболевания не следует выделять в отдельные нозологические формы. Вместе с тем четко и убедительно проводит патологоанатомическую и клиническую грань между острым периодонтитом и острым остеомиелитом, считая, что каждый из них протекает настолько характерно, что разграничение периодонтита и остеомиелита не только необходимо, но и практически возможно.
А. С. Григорьян (1974) в опытах на крысах, получавших кариесогенную диету, показал, что острый гнойный и обострившийся хронический одонтогенные периодонтиты сопровождаются развитием в прилежащей к периодонту костной ткани реактивного воспаления; однако последнее «лишь сопутствует основному страданию, каковым является периодонтит, и ни в коей мере не может рассматриваться в качестве самостоятельной нозологической формы*.
И. Г. Лукомский, В. И. Лукьяненко и другие авторы не выделяет острый одонтогенный периостит в самостоятельную нозологическую форму, считая, что самостоятельный (не симптоматический) периостит возможен лишь при затрудненном прорезывании нижнего зуба мудрости или в результате травмы периоста.
Третья группа авторов в соответствии с современными клиническими и патологоанатомическими данными, а также в интересах уточнения топической методики лечения, учета заболеваемости считает не только возможным, но и необходимым проводить четкую дифференциальную диагностику всех острых одонтогенных процессов. В частности, А. И. Евдокимов и Г А. Васильев (1964) выделяют в самостоятельные нозологические формы такие заболевания, как острый одонтогенный гнойный периодонтит, острый гнойный периостит, остеомиелит челю-
сти, остеофлегмону, аденофлегмону, одонтоген-нын лимфаденит При этом они исходят из общепринятого в медицине стремления выделять центр воспаления, расположенный в той или иной части отдельного органа или в окружающих его тканях (эндокардит, миокардит и перикардит, пневмония и плеврит, хондрит и перихондрит, проктит и парапроктит; васкулит и пе-риваскулит, лимфаденит и перилимфаденит, пульпит и периодонтит и т. п ).
А. С. Григорьян в экспериментах на животных показал, что реактивное воспаление костной ткани при периодонтите в некоторых случаях осложняется развитием острого периостита
Признавая необходимость и возможность выделения периоститов и флегмон в самостоятельные заболевания, А. И Евдокимов и Г. А Васильев не отрицают, конечно, того, что развитие указанных воспалительных процессов связано с перемещением фокуса инфекционного воспаления от гангренозного зуба в том или ином направлении. При этом следует подчеркнуть, что различные проявления воспалительных одонтогенных процессов друг с другом связаны; по мере нарастания количественных изменений одно заболевание может переходить в другое, подобно тому как острый аппендицит, минуя другие острые процессы, может привести к генерализованному воспалению всей брюшины, однако острый аппендицит никто не называет перитонитом. С другой стороны — острый аппендицит далеко не всегда влечет за собой перитонит; наконец, перитонит не обязательно возникает при аппендиците.
В чем состоит аргументация классификации А. И Евдокимова и Г. А. Васильева?
I На основании клинического опыта и материалов патогистологических исследований они утверждают, что если острый воспалительный процесс в периодонте выходит за пределы лунки зуба, то при этом не всегда вслед за периодонтом поражаются в строго определенной последовательности сначала кость, затем периост, а потом мягкие ткани, окружающие периост. Отсутствие такой строгой последовательности объясняется в известной мере тем, что в области верхушек многих зубов, особенно верхних, костная стенка либо очень тонкая, либо совсем отсутствует, либо узурирована предшествующим хроническим воспалением в периодонте, пародонтитным процессом, кистой. Благодаря этим анатомическим особенностям или патологическим изменениям часто бывает так, что вслед за периодонтитом возникает не остеомиелит челюсти, а периостит или флегмона околочелюстных тканей. При этом остеомиелит наблюдается редко и позже, чем принято считать.
2. Как указывает А. И. Евдокимов, большое значение для понимания патогенеза одонтогенного периостита челюсти имеют исследования
А Б Изачика (1914), касающиеся лимфатической системы зубов и челюстей, а также С В Ланюк (1954), отметившей некоторые особенности венозных путей этой области Так, А Б. Изачик установил, что определенная часть лимфатических сосудов являет собой непосредственные анастомозы между лимфатической сетью периодонта и периоста. Этой связью периодонта с периостом А Б Изачик и объясняет столь большую частоту «парулиса», который во многих случаях «вылечивается без врачебной помощи». Конечно, излечение остеомиелита «без врачебной помощи» представить невозможно, в то время как десневые и субпериостальные абсцессы (то есть периоститы или парулисы — флюсы) действительно' очень часто излечиваются без помощи врача.
Вводя в вены взвесь туши через луночки больших коренных зубов нижней челюсти трупов, С В. Ланюк отметила, что часть вен, идущих из периапикальных тканей, направляется по костным канальцам и появляется на наружной поверхности кости через точечные отверстия; дальше венозные сосуды проникают в периост челюсти и образуют в ней сплетения. Отсюда вместе с другими венами, не участвующими в сплетении, они продолжают путь в соседние ткани, окружающие челюсть, и впадают в более крупные венозные стволы.
Следовательно, по данным А Б Изачика и С. В Ланюк, распространение воспалительного процесса из периодонта в периост челюсти возможно не только per continuitatem через систему костномозговых пространств, но и транзитным путем по венозным и лимфатическим сосудам При этом образуются флебиты и тромбозы сосудов периоста
3 Следует учитывать, что в разгар острых воспалительных явлений в периодонте довольно часто хотя и имеется реактивный воспалительный процесс в костной ткани, однако к ее некрозу он не ведет'. А поскольку некроз кости далеко не всегда происходит, то на каком основании можно говорить о том, что острый одонтогенный периодонтит всегда является и началом остеомиелита? Ведь для остеомиелита именно и характерен некроз костного мозга и компактных пластинок.
4. Известно, что клиническое течение даже одного и того же заболевания у разных людей может быть различным: либо нормергическим, либо гиперсргическим — с бурным и скорым нарастанием тяжелых симптомов, либо, наоборот — анергическим (вялым, торпидным); возможно затихание процесса без перехода его на другие (соседние) ткани. Объясняется это различием в нервно-рефлекторной регуляции жиз-
* Различие патологоанатомичсских изменений при острых гнойных периодонтитах и остеомиелитах изложено ниже (га X-XII)
недеятельности организма, отличием во взаимоотношениях между процессами возбуждения и торможения у разных больных. Значительную роль играют степень вирулентности микрофлоры, состояние сенсибилизации, уровень активности желез внутренней секреции и другие факторы. Следовательно, в зависимости от реактивности организма, вирулентности микроорганизмов и других факторов острый периодонтит может у одного больного абортироваться, подавляться макроорганизмом, который в таком случае «не допускает» развития остеомиелитическо-го процесса, у других людей (ослабленных, истощенных, организм которых не в состоянии «обороняться» от микробов) инфекция из воспаленного периодонта может по лимфатическим и кровеносным сосудам сделать «прыжок» в периост сквозь кость, как бы «минуя» ее, существенно не затрагивая и не вызывая в ней воспаления — остеомиелита.
Слабой сопротивляемостью организма и наличием «сквозных» анатомических (лимфатических и венозных) связей периодонта с периостом можно объяснить случаи возникновения изолированных острых гнойных периоститов даже в том случае, когда костное вещество у корней достаточно толстое и не узурировано. Периостит и в этом случае быстро ликвидируется после разреза по переходной складке, не завершаясь секвестрацией кости.
Наличием аналогичных связей между перио-донтом и лимфатическими узлами можно объяснить также развитие одонтогенных адснофлег-мон, при которых вовсе не видно воспаления ни в периосте, ни в кости. Наконец, этим же можно объяснить и те редкие случаи, когда на почве острого гнойного воспаления периодонта (вокруг одного гангренозного зуба) внезапно и молниеносно разыгрывается в организме генерализация инфекции — сепсис.
В свете всего вышесказанного становится понятным, почему не всегда можно и нужно рассматривать воспаление в периодонте как начальную фазу одонтогенного остеомиелита, а флегмону — как завершающую фазу остеомие
лита. Эта последовательность очень часто бывает нарушенной: периостит может быть без остеомиелита, остеомиелит — без флегмоны, флегмона без периостита или остеомиелита, лимфаденит — без сочетания с поражением кости или надкостницы.
5 Возможность выделения острого одонтогенного периостита или же лимфаденита в самостоятельные нозологические формы определяется достаточно характерными клиническими симптомами, особенностями цитологического состава гноя, морфологической картиной крови, СОЭ и др.
6. Подавляющее большинство больных с острым периоститом челюсти не подлежит госпитализации, в то время как больной с острым воспалением челюсти подлежит обязательной госпитализации.
7. Выделение периостита в отдельную форму возможно еще и на основании сравнительно быстрой (в течение 2-3-5 дней) ликвидации процесса после самостоятельного прорыва гноя в полость рта или же после произведенного рассечения надкостницы. Если же периостит является заболеванием не самостоятельным, а сопутствующим остеомиелиту, эвакуация гноя из поднадкостничного гнойника не приводит к столь быстрому выздоровлению и восстановлению трудоспособности
Поэтому следует подчеркнуть, что для практического врача необходимы конкретные ориентиры в вопросе о том, где находится основной очаг воспаления, а где его перифокус, так как от этого зависят постановка диагноза и выбор метода наиболее рационального хирургического вмешательства.
Г. А. Васильев и А. И. Евдокимов справедливо настаивают на том, чтобы врачи учитывали тот факт, что как локализация, так и патологические картины одонтогенного периодонтита, периостита, остеомиелита и околочелюстной флегмоны отличаются достаточно четкими особенностями. Это даст право врачу ставить более конкретный топический диагноз заболевания и лучше ориентироваться в прогнозе заболевания.
ГЛАВАХ ПЕРИОДОНТИТЫ
ОСТРЫЙ ПЕРИОДОНТИТ (PERIODONTITIS ACUTA)
Этиология и патогенез
Периодонтит может быть инфекционным и неинфекционным, то есть возникающим на почве химической (во время лечения зубов) или механической травмы (удар, ушиб, падение и т п ) Чаще всего встречаются инфекционные периодонтиты
Источником инфекции, поступающей в пе-риодонт. является, как правило, омертвевшая пульпа зуба. Из канала корня зуба микробы попадают в перицемент через отверстие верхушки корня. Этому может способствовать давление пищи во время жевания: гнилостное содержимое канала при этом перемещается, «утрамбовывается» и проникает в периодонт.
Проникает инфекция в периодонт и во время врачебных манипуляций при лечении гангренозных или пульпитных зубов. В результате продвижения инфекции за верхушку возникают так называемые апикальные (верхушечные) периодонтиты
Второй путь проникновения инфекции в периодонт — через край десны, то есть через дно десневого кармана, в результате чего развивается так называемый маргинальный (краевой) периодонтит, захватывающий ту часть периодонта, которая прилежит к шейке зуба.
Третий путь проникновения инфекции — гематогенный и лимфогенный (при гриппе, ангинах, тифах и других инфекционных заболеваниях).
Четвертый путь — по продолжению, имеющий место при гингиво-стоматитах, остеомиелитах, гайморитах, перикоронитах. Остеомиелитические периодонтиты возникают одновременно в нескольких интактных зубах при остеомиелите челюсти
Среди неинфекционных периодонтитов различают- 1) возникающие от химической травмы периодонта (имеют место при лечении корней зубов формалином, «царской водкой», мышьяковистым ангидридом и другими ядовитыми и прижигающими веществами)* ; 2) травматические периодонтиты, развивающиеся как от острой (одномоментной) травмы - при ударе или раскусывании ореха, сахара, косточки, при пользовании миллеровской иглой, так и от хро-
* В последнее время встречаются токсические пульпиты на почве пломбирования кариозных полостей и прншеечиых клиновидных дефектов зубов фотополимерными материалами. Такие "фотополимсрпульпиты" затем осложняются токсическими периодонтитами
нической травмы (постоянная перегрузка зуба протезом, лущение семечек, держание гвоздей или других предметов между зубами).
В зависимости от клинического течения, степени распространенности и характера патолого-анатомических изменений И. Г. Лукомский различает три формы периодонтитов:
I. Острые (экссудативные) периодонтиты: а) серозные (ограниченные и разлитые); 6) гнойные (ограниченные и разлитые).
II. Хронические (пролиферативные) периодонтиты: а) фиброзные; б) гранулирующие, в) гранулематозные.
III. Обострившиеся хронические периодонтиты.
А. И Евдокимов (1958) выделяет среди хронических периодонтитов те, которые сочетаются с гиперцементозом.
Клиника острого серозного периодонтита
Характерна нерезкая самопроизвольная боль, которая усиливается при надавливании на зуб и приеме горячей пищи или воды Больной замечает, будто зуб вырос или выдвинулся из зубной лунки. Боль не иррадиирует, поэтому больной может точно показать больной зуб Хотя во время жевания боль и усиливается, однако, если пациент сомкнет зубы и некоторое время будет держать челюсти сомкнутыми, боль постепенно утихает почти полностью либо значительно уменьшается.
Объективно: как правило, никаких признаков отечности слизистой оболочки десны и надкостницы не определяется; статика зуба не нарушена. Регионарные лимфоузлы (подбородочные или подчелюстные) незначительно увеличены и слабо болезненны. При перкуссии зуба возникает острая боль.
Патологическая анатомия: покраснение и утолщение периодонта верхушки корня зуба (макроскопически); микроскопически — гиперемия, отек и нерезкая лейкоцитарная инфильтрация верхушечного перицемента
Лечение
Лечение серозного периодонтита в начале заболевания может быть консервативным (если зуб представляет ценность в функциональном и косметическом отношениях). К сожалению, обычно больные обращаются к врачу тогда, когда стадия серозного воспаления уже миновала и имеет место гнойное воспаление периодонта. Нередко острый гнойный периодонтит является следствием не серозного периодонтита, а гнойного пульпита.
Клиника острого гнойного периодонтита
Больные жалуются на резкую, постоянную пульсирующую боль, иррадиацию боли в ухо, висок, глаз — по ходу ветвей тройничного нерва, отмечают, что боль несколько уменьшается при воздействии холода и усиливается от тепла Сомкнуть зубы невозможно, так как больной зуб резко реагирует на малейшее прикосновение антагониста и даже языка. Губы полностью больной не смыкает. Больной не может уснуть потому, что в положении лежа боль усиливается.
Объективно: выражение лица страдальческое, беспокойное (боязнь прикосновения к зубу). Вокруг больного зуба десна отечна и несколько гиперемирована; альвеолярные возвышения сглажены, околочелюстные ткани нормальны или несколько отечны. Регионарные лимфоузлы увеличены и болезненны при ошупывании Вертикальная перкуссия по зубу, производимая даже очень осторожно, причиняет мучительную боль. Горизонтальная перкуссия также вызывает резкую болевую реакцию. Причинный зуб обычно гангренозный, расшатан и подвижен В крови иногда отмечается небольшой лейкоцитоз при увеличенном количестве сегментоядерных и юных нейтрофильных гранулоцитов, СОЭ немного увеличена (до 20-30 мм/ч). Максимальная резистентность эритроцитов повышается до 0.3 при сохранении минимальной резистентности в норме (0.36). Температура тела обычно не повышается, но иногда бывает и субфебрильной. Степень изменения температуры тела и состава крови зависит от индивидуального состояния реактивности больного.
При первичном остром периодонтите особых изменений на рентгенограмме не отмечается. В случае развития острого процесса в результате обострения хронического периодонтита видно пламеобразное или округленной формы разрежение костной ткани
Патологическая анатомия в псриодонте видна лейкоцитарная инфильтрация, преимущественно за счет обилия лимфоцитов; мелкие гнойные очажки, которые постепенно сливаются, разрушая и отслаивая лерице-мент от корня. В кости лунки развиваются дистрофически-реактивные изменения. В стенах лунки, преимущественно в области ее дна, кость перестраивается, она рассасывается, в ней появляется ряд лакун, заполненных остеокластами, при этом расширяются отверстия в кости, сообщающие периодонт с костным мозгом; происходит вскрытие ряда костномозговых отверстий, которые в норме отделены от него костью. В костном мозге отмечаются отечность и инфильтрация лейкоцитами, иногда - диффузная гнойная инфильтрация отдельных костномозговых пространств.
При этом следует подчеркнуть, что омертвения костной ч мозговой ткани не отмечается. Поэтому очажки гнойной инфильтрации при отсутствии некроза кости не могут быть расценены как «классическое» проявление остеомиелита (по Г. А. Васильеву, 1956). В связи с этим
клинические и гистологические данные дают основание выделять острый гнойный периодонтит в отдельную нозологическую форму и не считать его начальной фазой остеомиелита.
Микрофлора при периодонтите обычно смешанная, свойственная содержимому канала корня зуба, - гнойные и гнилостные микробы. Однако, по данным Ф. У. Ишанходжаевой (1965), возможно преобладание мономикробной флоры, в частности — стрептококков.
В молочных и несформированных зубах детей периодонтит может протекать при отсутствии кариозной полости и по типу гранулирующего процесса, а в многокорневых зубах — по разным типам (Н. М. Чуприлина, 1985).
У лиц пожилого и старческого возраста острый периодонтит возникает редко, а травматический имеет обычно хроническую форму, т. к. сказывается наличие постоянно действующего травмирующего фактора, нередко обусловленного нерациональным зубопротезированием (А. М Солнцев, А. А. Тимофеев, 1989)
Другие особенности периодонтитов у детей и стариков рассматриваются в курсе терапевтической стоматологии.
Лечение
Задача врача состоит в том, чтобы сначала уменьшить, а затем ликвидировать боль, воспалительный процесс, предотвратив распространение гнойного процесса в окружающие ткани.
Все лечебные мероприятия делятся на местные и общие. Для решения указанных трех задач необходимо обеспечить отток гнойного экссудата из периодонта Для этого нужно прежде всего решить вопрос о функциональной ценности «виновного» зуба (который бывает, как правило, с большим дефектом) и целесообразности его сохранения.
. Существует несколько путей для обеспечения оттока гноя из периодонта. Если зуб не сильно разрушен и сохранение его является желательным и необходимым, вскрывают полость коронки, очищают и расширяют канал корня зуба, после чего в кариозную полость из периодонта выходит капля гноя. Благодаря этому боль немедленно начинает утихать, уменьшается острота воспалительного процесса. Если же зуб запломбирован, обеспечить отток гноя несколько труднее, но возможно при хорошей проводниковой анестезии. При этом врач должен прочно удерживать больной зуб пальцами, чтобы он был неподвижен во время манипуляций.
Безуспешность консервативной терапии может быть обусловлена непроходимостью каналов (их облитерацией), наличием в канале пульпоэкстрактора или бора, изогнутостью корней, а также понижением защитных иммунобиологических свойств организма. При невозможности создания оттока гнойного экссудата через канал и полость коронки врач должен найти другой
путь для дренирования периодонта В таких случаях, а также когда, несмотря на произведенное дренирование канала, острые явления нарастают, делают разрез по переходной складке, рассекая слизистую оболочку и периост; через 1-2 дня можно еще раз попытаться обеспечить проходимость канала.
Иногда сочетают отток через канал корня зуба и через разрез по переходной складке.
Если зуб значительно разрушен и не представляет анатомо-функциональной ценности для протезирования, а также при безуспешности попыток сохранить зуб, его удаляют, после чего лунку на 24-48 ч дренируют узкой резиновой или марлевой полоской.
Вопрос об удалении зуба в остром периоде воспаления периодонта и челюсти длительное время всесторонне обсуждался в нашей и зарубежной печати. Это связано с тем, что изолированное удаление зуба не всегда быстро приводит к ликвидации воспалительных явлений. Мало того, иногда, когда больной долго не соглашается удалить зуб (или врач нс предлагает ему операцию), а затем все-таки удаление становится необходимым, несмотря на это вмешательство, воспалительный процесс может прогрессировать: отток обеспечен, а воспаление нарастает, так как организм уже не справляется с инфекцией и интоксикацией. При этом больные склонны связывать ухудшение своего состояния с удалением зуба.
Как показали наблюдения ряда авторов, чем меньше прошло времени от момента развития острого периодонтита и чем раньше зуб удален, тем больше сокращается срок ликвидации воспалительного процесса о тем легче предупреждается распространение острого гнойного процесса на окружающие костные и мягкие ткани. Из этого следует, что если у врача нет уверенности в возможности и необходимости консерватив,-ной терапии, необходимо удалить зуб как можно раньше.
Если зуб представляет функциональную ценность, то есть анатомически достаточно полноценный, его можно удалить, а затем реплантировать после стихания острых явлений воспаления.
Если же больной от удаления зуба отказывается, нужно предложить ему разрез по переходной складке. После этого проводить антибактериальную терапию, назначить УВЧ (8-10 сеансов) на область воспаления и т. д.
Общие лечебные мероприятия после произведенного удаления зуба или разреза по переходной складке состоят в следующем: вслед за обеспечением оттока гноя назначают антибиотики. Одновременно применяют анальгетики, сочетая их с кофеином (0.3 г) и фенобарбиталом (0.1 г). Спустя 2-3 дня после вскрытия гнойника следует применить тепло (грелки, соллюкс — по
15 мин через каждые 2-3 ч), диадинамичсские токи Бернара'
Исходы и осложнения
Если лечение было правильным и эффективным, наступает полная ликвидация воспалительных явлений; если же лечение не проводилось, гнойный экссудат, не затрагивая существенно кость, проникает непосредственно в периост (по лимфатическим сосудам, расширенным прободающим и центральным каналам), Вызывая острый гнойный периостит челюсти.
Гнойный экссудат может, проникая в костную ткань, вызывать ограниченный или разлитой остеомиелит, а в окружающих околочелюстных мягких тканях и лимфоузлах — флегмоны, абсцессы, лимфадениты. Однако, чаше всего гной находит отток через десневой карман или свищ; тогда острый периодонтит переходит в хронический, сочетающийся с хроническим лимфаденитом. Если лечение проводилось неправильно или оказалось неэффективным, возможно развитие тех же осложнений (периостит или остеомиелит челюсти, флегмона, лимфаденит, переход в хронический периодонтит). Возможно одновременное сочетание всех или некоторых из этих процессов, переход одного осложнения в другое.
ХРОНИЧЕСКИЙ ПЕРИОДОНТИТ (PERIODONTITIS CHRONICA)
Этиология и патогенез
Обычно хронический периодонтит развивается в результате непрерывного и длительного инфицирования периодонта микрофлорой из канала корня зуба. Иногда хронический периодонтит является исходом острого периодонтита. Возбудителями являются стрептококки, стафилококки, иногда - разнообразная смешанная флора.
Вялость, постепенное нарастание явлений хронического периодонтита объясняются наличием местных мезенхимальных защитных механизмов в периодонте, а также мобилизацией всех защитных средств организма против постепенно внедряющейся в него микрофлоры.
По клиническому течению и характеру пато-логоанатомических изменений в околоверхушечных тканях все хронические периодонтиты можно разделить на стабильные (фиброзный, гранулематозный) и активно протекающие (гранулирующие, обострившиеся гранулематозныс) формы (А. X. Асиятилов, 1969) При этом наличие в хроническом очаге воспаления тучных клеток свидетельствует о стабилизации процесса, а исчезновение их—об обострении его.
* При наличии возможно применение и более современных отечественных и зарубежных медикаментов
Хронический фиброзный периодонтит
Хронический фиброзный периодонтит может развиваться либо в результате обратного развития гранулирующего или гранулематозного периодонтита (последнее чаще всего), либо как первая форма хронического периодонтита.
Клиника
Жалоб обычно нет, лишь при обострении появляется боль при жевании и перкуссии (в вертикальном направлении). Рентгенографически определяется расширенная периодонтальная щель, особенно в верхушечной части; очертания перицемента при этом неровные, что обусловлено новообразованием цемента (так называемым гиперцементозом). Костная стенка периодонтальной щели утолщена, склерозирована и дает более плотную и широкую тень, чем в норме
Патологическая анатомия макроскопически - пе-рицемент утолщен либо в околоверхушечной его части, либо на всем протяжении, цвет утолщенной части - белый; микроскопически — пучки грубоволокнистой соединительной ткани, между пучками местами располагаются очажки круглоклеточных инфильтратов
Лечение
Если зуб не подлежит консервативному лечению и не представляет ценности для зубопротезирования, его удаляют, а луночку тщательно выскабливают маленькой кюретажной ложечкой. Если же зуб не разрушен, но не поддается консервативному лечению, его подвергают реплантации (по известным методикам).
Хронический гранулирующий периодонтит
Хронический гранулирующий периодонтит — наиболее активная форма хронического периодонтита.
Клиника
Жалобы больных: болезненность при приеме твердой или горячей пищи, на десне обычно имеется свищ (давно), который периодически то открывается, то закрывается. Перед открытием свища боль. усиливается, ухудшается самочувствие. Однако свищ бывает не всегда. Иногда полностью отсутствуют жалобы на боль; больной лишь отмечает слабую красноту (гиперемию) десны и отечность ее. Объективно: как правило, зуб разрушен, гангренозный; перкуссия по нему причиняет слабую боль; пальпация десны тоже вызывает боль; десна гиперемиро-вана, отечна; при надавливании инструментом надолго остается вдавление (ямка). Нередко на десне виден свищ с выбухающими грануляциями; он может локализоваться и на лице, подбородке, у края нижней челюсти или внутреннего угла глаза, в скуловой области, на шее. Канал корня влажный, со следами крови ввиду прорастания грануляций. На рентгенограмме отме
чается неконтурная, неровная зона разрежения кости вокруг зуба.
Патожкоанатомическая картина' разрастание гра нуляций за пределы периодонта, этим вызывается оча говая, пламеобразная резорбция кортикального вещества стенки лунки зуба, выявляемая на рентгенограмме Среди грануляций - скопления лейкоцитов и гистиоци тов, небольшое количество плазматических клеток, резорбция цемента и дентина корня; наряду с пролифера-тивными явлениями имеет место и отчетливо выраженная экссудация, особенно в период обострении, которые бывают связаны с закрыванием свища или ослаблением иммунитета (в связи с перенесенным гриппом, ангиной, общим охлаждением, переутомлением, нарушением режима питания, тр^мой и т д )
Патологоанатомически, микробиологически и клинически гранулирующий периодонтит нужно рассматривать как наиболее типичный и грозный очаг одонтогенной инфекции. Из этого очага в организм поступают продукты интоксикации и возникает его сенсибилизация.
Лечение
Консервативное лечение бывает успешным лишь при хорошей проходимости корней и возможности их обтурации пломбировочным материалом; тогда наступает фибротизация, рубцевание, то есть клиническое выздоровление. Хирургическое лечение показано при облитерации корней, а также после неэффективного консервативного лечения. Смысл оперативного лечения состоит в удалении зуба и выскабливании грануляций из лунки небольшой кюретажной ложечкой. Если зуб достаточно полноценный, показана его реплантация (см. ниже). Если грануляции сформировались в подкожную мигрирующую гранулему, она должна быть иссечена;
по переходной складке рассекают тяж, а «виновный* зуб удаляют совсем либо удаляют, пломбируют и после этого реплантируют
Хронический гранулематозный периодонтит
Если хронический гранулирующий периодонтит не излечивается полностью, он может принять скрытое, торпидное и бсссимптомное течение. Вокруг очага грануляций постепенно разрастается волокнистая, соединительно-тканная капсула. Этот процесс постепенного охвата, своего рода «обуздывания», «блокирования» грануляций И. Г. Лукомский назвал грану-лематозным процессом, который в конце концов завершается образованием околокорневой зубной гранулемы.
Клиника
Жалобы больного обычно отсутствуют, так как явления экссудации почти не выражены. На рентгенограмме видно округлой формы разрежение с ровными, четкими краями; размер его - от просяного зерна до небольшой горошины.
Патологическая анатомия' макроскопически на верхушке корня удаленного зуба «висит» округлое разрастание, цвет его от светло-желтого до темно-красного, это гранулема, тесно связанная с корнем, и потому обычно удаляется вместе с ним.
Микроскопически И И. Давиденко (1966) различает три вида гранулем
1 Простые гранулемы а) простые клеточные гранулемы, б) простые фибротизирующиеся гранулемы;
в) простые кистозные гранулемы.
2. Эпителиальные гранулемы: а) эпителиальные клеточные гранулемы; б) эпителиальные фибротизирующиеся гранулемы.
3 Эпителиальные кистозные гранулемы: а) нефибро-тизирующиеся гранулемы; б) фибротизирующиеся гранулемы.
Эпителиальные полости в гранулеме впоследствии сливаются, заполняются воспалительным экссудатом и жировым детритом, образуя вначале кистогранулему, а затем - кисту Увеличиваясь в размерах, гранулема ведет к атрофии костной ткани и деформации десны. Она может, следовательно, локализоваться не только в толще кости (спонгиозно), но и под периостом, под слизистой оболочкой десны и под кожей (А. X. Асиятилов, 1969)
При электронно-микроскопическом исследовании (Г П. Бернадская, Л А. Стеченко, Т. В. Андреенко, 1991) участка одонтогенных гранулем установлено, что для них характерно образование моноцитарного инфильтрата и пролиферация элементов соединительной ткани. Клеточный состав гранулемы представлен моно-нуклсарными фагоцитами, эпителиоидными и гигантскими клетками У различных больных гранулемы отличаются по набору клеточных элементов: у одних преобладают в участке гранулематозного воспаления зрелые эпителиоидные клетки, у других характерно наличие наряду с эпителиоидными клетками гигантских многоядерных клеток. Ультраструктурная организация клеток свидетельствует об их различной степени зрелости и функциональной активности. Так, мононуклеарные фагоциты представлены, главным образом, моноцитами и их более зрелыми формами — макрофагами. Моноциты — небольшие клетки с гладкой поверхностью; в ядре диффузно расположен хроматин; цитоплазма - умеренной электронной плотности с развитой эндоплазматической сетью, комплексом Гольджи, значительным числом митохондрий и небольших по своим размерам плотных телец Макрофаги более разнообразны по строению и полиморфны по форме. Количество включений и вакуолей колеблется у различных клеток, что считается критерием интенсивности их обмена веществ и фагоцитоза. Зрелые макрофаги имеют на своей поверхности тонкие пальцевидные отростки. В их цитоплазме много фагоцитарных вакуолей, первичных и вторичных лизосом, мультивезикулярных телец, остаточных телец различного типа, обломки эритроцитов и нейтрофилов. В дсградирующих макрофагах органоиды подвергаются деструкции, в цитоплазме появляются крупные аутофагосомы, ссгрсссомы и пластинчатые тела
Эпителиоидные клетки характеризуются уплощен-ной формой с многочисленными складками на клеточной поверхности. Как правило, такие клетки образуют агрегационные скопления, тесно переплетаясь своими отростками по типу соединений «застежки молнии». В эпителиоидных клетках развит как энергетический, так и синтетический аппарат, о чем свидетельствует наличие хорошо развитой зернистой и незернистой эндо-плазматической сети, многочисленных митохондрий. О секреторной функции эпителиоидных клеток можно
предположить по присутствию в их цитоплазме элек-тронноплотных гранул, ограниченных мембранами В некоторых гранулах центральная их часть является электроннопрозрачной. У некоторых бальных в очаге гранулемы обнаруживаются многоядерные гигантские клетки, характеризующиеся полиморфизмом Чаще всего они содержат от 5 до 10 ядер Последние характеризуются диффузным расположением хроматина, инвагинациями кариолеммы, наличием ядрышка. Цитоплазма гигантских клеток богата клеточными органел-лами. Хорошо развиты элементы эндоплазматической сети, в значительном количестве представлены митохондрий; они округлой формы и небольших размеров. Наружная и внутримитохондриальные мембраны характеризуются выраженной извитостью. Как и эпителиоидные клетки, гигантские клетки содержат темные осмиофильныс гранулы, которые в большей своей части имеют вытянутую форму Кроме того есть в цитоплазме гигантских клеток пластинчатые осмиофильные тельца, что может свидетельствовать об интенсификации перекисного окисления липидов в клетке. Помимо вышеуказанных клеточных элементов в очаге гранулематозного воспаления в некоторых случаях обнаруживаются агрегации нейтрофилов, лимфоциты, фибробласты, плазматические клетки. Последние характеризуются различной функциональной активностью Цистерны эндоплазматической сети у некоторых из них значительно расширены. Отмечается отшнуровка цистерн, заполненных секретом, в межклеточное пространство Межклеточное пространство содержит коллагеновые волокна различной степени зрелости, эластические волокна, нити и конгломераты фибрина Кровеносные микрососуды в очаге гранулематозного воспаления характеризуются изменениями структурной организации не только сосудистой стенки, но и реологическими расстройствами крови. Эритроциты часто имеют деформированную форму с выраженными псевдоподиями; отмечается адгезия эритроцитов и лейкоцитарных элементов к сосудистой стенке, диапедез форменных элементов крови. В таких микрососудах для эндотелиальной выстилки характерно чередование патологически светлых и темных эндотелиоцитов. Эндотелиальные клетки большей части капилляров отечны, ядра их характеризуются вымыванием хроматина, обнаруживаются явления микроплазматоза, появление в цитоплазме микро-фибриллярных структур. Базальная мембрана капилляров расширена, имеет волокнистое строение. Отмечается новообразование капилляров.
Таким образом, электронно-микроскопическое изучение участка гранулематозного воспаления свидетельствует о преимущественном развитии у больных эпителиоидных гранулем, характерным признаком которых является агрегация эпителиоидных клеток и формирование гигантских клеток.
Ультраструктурное исследование участка одонтогенных радикулярных кист свидетельствует об их формировании в области хронического воспаления периодонта. Подтверждением этому является наличие клеточного инфильтрата, состоящего, главным образом, из макрофагов, плазматических клеток и клеточных элементов крови. Обращает внимание преобладание дистрофических и деструктивных процессов в клетках инфильтрата вплоть до их некроза. Характерным является образование злектроннопрозрачных гигантских вакуолей. Они сдавливают окружающие ткани, вызывая деформацию и деструкцию их составных элементов. Структура стенок кистозных образований представлена, главным образом, фибробластами, остатками клеточных структур и про-лиферируюшими элементами соединительной ткани, в
состав которой входят коллагеновые волокна различной степени зрелости, нити и конгломераты фибрина
Таким образом, возможным источником формирования одонтогенных кист являются одонтогенные гранулемы Поскольку наличие хронического воспаления может быть источником не только кистообразования, но и представлять собой предопухалевое состояние, следует принимать меры профилактики развития гранулем в челюстных костях
Лечение
Лечение может быть консервативное или хирургическое При небольших размерах гранулем (до 05-18 см) консервативное лечение приводит к обратному развитию гранулемы, в том числе и эпителиальных элементов ее
В тех случаях, когда консервативное лечение не показано или же оказалось неэффективным, применяют один из хирургических приемов 1) удаление зуба (корня) с последующим выскабливанием лунки ложечкой или экскаватором, 2) резекция верхушки корня с одновременным удалением гранулемы, 3) удаление гранулемы (без одновременной резекции верхушки корня), 4) реплантация зуба, гемисекция, коронарорадикулярная сепарация
Апикотомия. резекция (ампутация) верхушки корня (apicotomia, amputatio apicis, resectio radios, resectio apicis radios)
Показания к апикотомии 1) наличие большой гранулемы, 2) случайная поломка пульпоэкстрактора или бора в верхушке корня, 3) травматический перелом корня или перфорация его бором в области верхушки, 4) удаление секвестров кости в процессе лечения хронического остеомиелита
Противопоказания 1) значительное разрушение коронки и отсутствие перспективы использования зуба для нужд протезирования, 2) значительная подвижность корня
Подготовка к операции состоит в том, что утром в день операции завершают лечение корней зуба (пломбирование их)
Методика операции- Проводят местное обезболивание, делают трапециевидный или овальный разрез слизистой оболочки десны и периоста Основание лоскута должно быть обращено к переходной складке Размер лоскута должен быть больше, чем предполагаемый дефект кости на месте гранулемы Затем отслаивают лоскут распатором, трепанируют кость, ампутируют верхушку корня (лучше не долотом, а фиссурным бором) и извлекают фанулему Сглаживают выступающую часть культи, то есть корня зуба Полость в кости выскабливают и промывают раствором антисептиков или анти биотиков Укладывают лоскут на свое место и укрепляют 4-3 узловатыми кетгутовыми швами либо рыболовной (полиамидной) леской Швы снимают на 5-6 день
Во время операции следует обратить внимание на срез культи зуба, чтобы установить наличие обтурации канала цементом При ее отсутствии произвести ретроградное пломбирование амальгамой (рис 29)
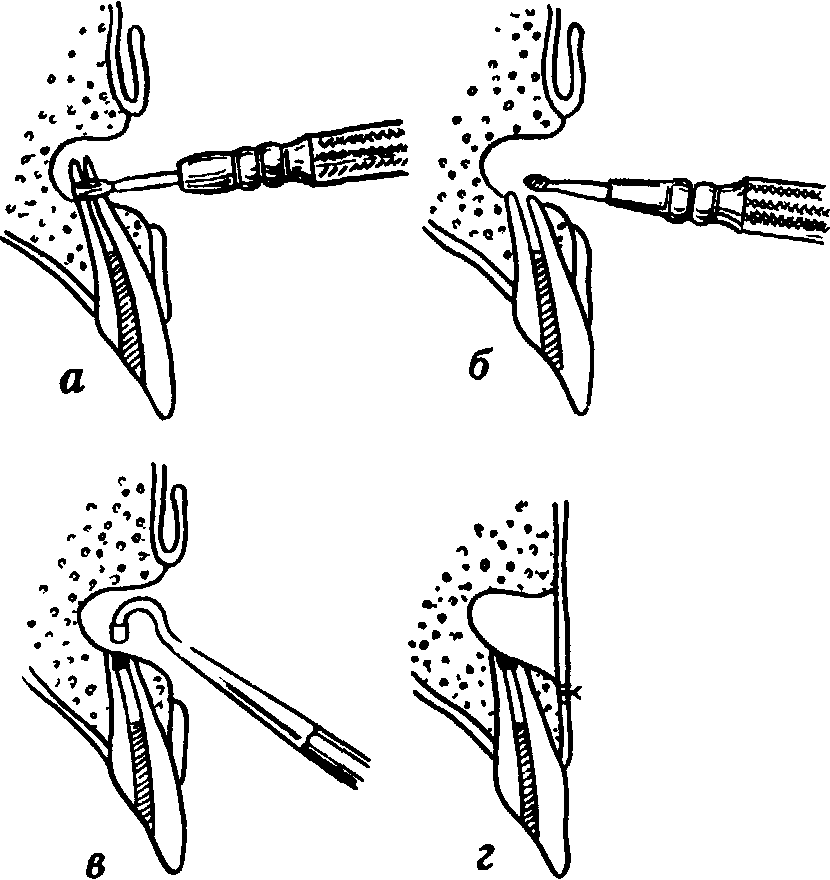
Рис 29 Ретроградное пломбирование амальгамой верхнего отдела корневого канала во время резекции верхушки корня
/ — спиливанис верхушки корня фиссурным бором, 2 - обработка культи корня фрезой, 3 - пломбирование амальгамой расширенного участка корневого канала, 4 — верхний отдел корневого канала запломбирован, на слизисто-надкостничный лоскут наложены швы (по Г А Васильеву)
В последние годы операция удаления гранулемы и кистогранулсмы выполняется без резецирования верхушки зуба Это позволяет обеспечить зубу более надежную устойчивость в альвеолярном отростке после операции
Одним из хирургических методов лечения хронических и обострившихся хронических периодонтитов является реплантация зуба, предложенная Амбруазом Паре в 1594 г Реплантация зуба на основе всестороннего научного обоснования наиболее рациональной техники операции с каждым годом применяется все чаще Суть этой операции состоит в следующем после осторожного извлечения зуба (чтобы не повредить корень и стенку лунки) выскабливают лунку, пломбируют каналы и кариозную полость зуба, отпиливают верхушку его корня, удаляют из лунки сгустки крови и промывают раствором антибиотиков Затем вставляют зуб в его лунку и укрепляют капповым аппаратом, шиной из быстротвердеющсй пластмассы или проволокой Назначают антибиотики внутримышечно Спустя 1 5-2 месяца зуб приживает и может функционировать длительное время (2-5-10 и более лет) Приживление реплантированного зуба происходит по одному из трех типов периодонтальному (при полном сохранении
надкостницы альвеолы и остатков периодонта на корне реплантата), периодонтально-фиброзному (при их частичном сохранении), остеоидному (при их полном отсутствии).
При острых одонтогенных воспалительных процессах (обострившихся хронических и ост. рых периодонтитах и при остром остеомиелите) также широко применяется метод реплантации зуба (И. К. Широков, 1967). Техника операции при этом отличается от вышеописанной тем, что является двухэтапной. Первый этап состоит лишь в удалении зуба и заполнении лунки тампоном, смоченным в растворе смеси антибиотиков. Больного отпускают домой, сделав соответствующие назначения, направленные на ликвидацию острого воспаления. Спустя 5-20 дней, то есть после исчезновения признаков острого воспаления, зуб, хранившийся в растворе антибиотиков при температуре 4 °С, пломбируют и реплантируют по обычной методике, предварительно удалив из лунки тампон и грануляции. Следовательно, реплантацию зуба производят на втором этапе, после ликвидации острого воспаления (периодонтита, остеомиелита или периостита)
Имеются сообщения об успешном применении одноэтапной реплантации как однокорневых, так и многокорневых зубов при обострении хронических и острых периодонтитов, периоститах и даже ограниченных остеомиелитах челюстей (Б. С. Черкасский, 1967; В. И. Сердюков, М. С. Митысо. 1989).
При такой одноэтапной реплантации много-корневого зуба необходимо не только осторожно извлечь зуб, но еще сделать и разрез по переходной складке, дренировав его полоской резинки (на фоне проведения в течение 6-7 дней целенаправленной обшей антибиотикотерапии).
Перед реплантацией зуба (предварительно запломбированного) из лунки удаляют грануляции. При этом необходимо щадить цемент ре-плантируемого зуба, не резецировать его верхушку, а периодонт, наоборот, рекомендуется удалять, так как он инъецирован лейкоцитами,
лимфоцитами, а в области верхушки зуба — вовсе расплавлен Неудачи реплантации бывают чаще в случаях применения ее по поводу обострения гранулирующего периодонтита. Некоторые ученые (Б. С. Черкасский) рекомендуют не подвергать реплантированный зуб какой-либо специальной фиксации, так как последняя может придать зубу неестественное положение.
В заключение заметим, что в последние годы некоторые авторы начинают применять еще и такие методы лечения хронических периодонтитов, как пересадка зубов от трупов, и гемисекция (удаление одного из корней и сохранение другого в целях использования его в качестве опоры мостовидного протеза), ампутация одного из корней зуба; коронаро-радякулярная сепарация. Накопление дальнейшего опыта их применения покажет, насколько они перспективны (в смысле получения благоприятных отдаленных результатов).
Прогноз
Реплантированный при остром воспалении зуб укрепляется и может функционировать через 30-45 дней. По данным В. А. Козлова (1974), обобщившего большой личный опыт реплантации 2249 зубов и данные литературы об отдаленных результатах реплантации еще 4813 зубов в сроки от 2 до 11 лет, отмечено сохранение в среднем 82.9% реплантированных зубов. Причины вынужденного удаления или самостоятельного выпадения реплантированных зубов: чаше всего постепенная резорбция корней, реже — неправильная методика немедленной реплантации при острых и обострившихся хронических воспалительных заболеваниях периодонта и челюстной кости.
Таким образом, при соблюдении техники операции, реплантация зубов способствует сохранению их как при хронических, так и острых одонтогенных процессах в периодонте и окружающих тканях.
93
